Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Revista del Instituto Nacional de Enfermedades Respiratorias
versión impresa ISSN 0187-7585
Rev. Inst. Nal. Enf. Resp. Mex. vol.17 no.3 México sep. 2004
Rev Inst Nal Enf Resp Méx 2004; Vol. 17(3):192-197
CASO CLÍNICO
TROMBOENDARTERECTOMÍA PULMONAR BILATERAL EN UN CASO DE HIPERTENSIÓN ARTERIAL PULMONAR TROMBOEMBÓLICA CRÓNICA
MARIO ENRIQUE BALTAZARES LIPP
Jefe del Servicio de Hemodinamia y Ecocardiografía, INER.
PABLO RUEDA VILLALPANDO
Médico adscrito a la Subdirección de Cirugía, INER.
ELIZABETH REYES LEYVA
Médico adscrito al Departamento de Anestesiología, INER.
HÉCTOR ISMAEL SERNA SECUNDINO
Jefe del Departamento de Unidad de Cuidados Intensivos, INER.
LILLIAN REVELES ZAVALA
Jefe del Departamento de Inhaloterapia, INER.
HILDA RODRÍGUEZ CRESPO
Enfermera Jefe del Servicio de Hemodinamia, INER.
Trabajo recibido: 31-VIII-2004;
Aceptado: 27-IX-2004
Correspondencia
Dr. Mario Enrique Baltazares Lipp,
Jefe del Servicio de Hemodinamia y Ecocardiografía.
Instituto Nacional de Enfermedades Respiratorias.
Calzada de Tlalpan 4502, colonia Sección XVI.
México, DF., 14080.
Teléfono: 56 65 30 83
E-mail: enbaltazares@aol.com
RESUMEN
El embolismo pulmonar, problema de salud pública mundial, presenta una incidencia anual estimada en 100,000 casos en Francia, 65,000 en Inglaterra y Gales, 630,000 en Estados Unidos y 60,000 nuevos casos por año en Italia. La mortalidad en casos no tratados asciende a 30% y con tratamiento adecuado es del 2-8%. La hipertensión arterial pulmonar tromboembólica crónica acontece en el 0.1 al 0.5% de los pacientes que sobreviven al evento embólico y es el resultado de la obstrucción de las arterias pulmonares principales por la presencia de émbolos pulmonares. La obstrucción del lecho vascular pulmonar contribuye al desarrollo de la hipertensión arterial pulmonar, la cual determina diversos grados de disfunción ventricular derecha y modifica la sobrevida en estos pacientes. La hipertensión arterial pulmonar tromboembólica crónica es potencialmente corregible mediante cirugía: tromboendarterectomía pulmonar con circulación extracorpórea, hipotermia profunda a 16°C, y perfusión cerebral retrógrada. En el presente artículo se reporta un caso de tromboembolia pulmonar crónica con obstrucción de 70% del lecho vascular pulmonar y disfunción ventricular derecha, sometido a cirugía de tromboendarterectomía pulmonar bilateral, observándose cambios ostensibles hacia la mejoría en los parámetros hemodinámicos, respiratorios y estado funcional. Estas variables mejoran la calidad de vida y sobrevida.
PALABRAS CLAVE: Hipertensión arterial pulmonar tromboembólica crónica, embolismo pulmonar, tromboendarterectomía, circulación extracorpórea.
ABSTRACT
Pulmonary embolism is a global public health problem with estimated annual incidence of 100,000 cases ion France, 65,000 in England and Wales, 630,000 in the United States and 60,000 new cases per year in Italy. Mortality of untreated cases can be up to 30% and with adequate treatment of 2-8%. Chronic thromboembolic pulmonary arterial hypertension occurs in 0.1 to 0.5% of patients who survive to the embolic event, and is the result of main pulmonary artery obstruction due to the presence of pulmonary embolia. Obstruction of the pulmonary vascular bed contributes to the development of pulmonary arterial hypertension, which determines diverse degrees of right ventricular dysfunction and modifies patient survival expectancy. Chronic thromboembolic pulmonary arterial hypertension is potentially corrigible by pulmonary thromboendaterectomy with extracorporeal circulation, deep hypothermia at 16°C and retrograde cerebral perfusion. The present article reports a case of chronic pulmonary thromboembolia with 70% obstruction of the pulmonary vascular bed and right ventricle dysfunction, subjected to bilateral pulmonary thromboendarterectomy. Visible improvements in hemodynamic, respiratory and functional state parameters were observed. These variables increase life quality and survival expectancy.
KEY WORDS: Chronic thromboembolic pulmonary arterial hypertension, pulmonary embolia, thromboendarterectomy, extracorporeal circulation.
INTRODUCCIÓN
El embolismo pulmonar (EP) es un problema serio a nivel mundial. En la actualidad, presenta una incidencia anual estimada en 100,000 casos en Francia; 65,000 en Inglaterra y Gales; 60,000 casos en Italia y 630,000 en los Estados Unidos; además, se reporta que está directamente relacionado con la causa o es factor contribuyente de muerte en 50,000 a 100,00 casos anuales. La mortalidad de EP en pacientes no tratados es aproximadamente de 30%, y en pacientes tratados oscila entre 2-8%; sin olvidar que, aproximadamente, fallecen el 10% del total en la primera hora del episodio embólico agudo 1-3
La obstrucción crónica de las arterias pulmonares principales por EP no resuelto y, secundariamente, la organización de los trombos, contribuye al desarrollo de hipertensión arterial pulmonar (HAP). Se estima que desarrollan hipertensión arterial pulmonar tromboembólica crónica (HAPTC) cada año, entre 0-1 a 0.5% de los pacientes que sobreviven a él, lo que se traduce en 500 a 2,500 nuevos casos, únicamente en Estados Unidos 4,5
Los pacientes con enfermedad tromboembólica pueden permanecer asintomáticos por meses y años. Los eventos patofisiológicos en la progresión de la hipertensión pulmonar durante este periodo no han sido totalmente definidos. La extensión de la obstrucción es uno de los mayores determinantes de la hipertensión pulmonar y, en la mayoría de los pacientes, más del 40% del lecho vascular pulmonar está obstruido. En la progresión del padecimiento puede estar involucrado el tromboembolismo recurrente o trombosis in situ. En muchos pacientes, sin embargo, parece estar involucrado en el desarrollo de la HAP, la remodelación vascular pulmonar y la arteriopatía pulmonar hipertensiva; similar proceso se encuentra en pacientes con HAP debido a otras causas. Estas suposiciones están basadas en varias líneas de evidencia: a) baja correlación entre la extensión de la obstrucción y el grado de HAP, b) la progresión hemodinámica documentada en ausencia de eventos embólicos recurrentes o evidencia de trombosis arterial pulmonar in situ, c) evidencia histopatológica de arteriopatía con cambios en la resistencia vascular, tanto de áreas involucradas como no involucradas del lecho vascular pulmonar, d) evidencia histopatológica de vasculopatía con hipertrofia media, engrosamiento de la íntima y lesiones plexiformes, e) persistencia de la HAP, a pesar de tromboendarterectomía pulmonar en el 10% de los pacientes y f) evidencia de redistribución de flujo pulmonar posterior a la tromboendarterectomía de áreas no ocluidas a áreas endarterectomizadas como resultado de una mayor resistencia vascular del lecho vascular no obstruido.
La obstrucción del lecho vascular pulmonar y factores neurohumorales precipitan un incremento en la impedencia del ventrículo derecho (VD) lo que determina una sobrecarga de presión sobre él. Esta sobrecarga produce un efecto deletéreo sobre la presión de perfusión coronaria provocando, consecuentemente, isquemia del VD, asimismo incremento en la demanda de O2 que, a su vez, observa descompensación del VD con disminución de volumen sistólico; por otro lado, hay un incremento del volumen residual del VD, lo cual incrementa la isquemia, la demanda de O2 e incremento de la tensión en la pared del VD. El incremento del volumen del VD determina desviación septal y restricción pericárdica con la consecuente disminución de la distensibilidad del ventrículo izquierdo (VI) y de la precarga del VI, determinada por la caída del volumen de eyección del VD. La disminución de la precarga disminuye el gasto cardiaco y la presión sistémica, que a su vez disminuye la presión de perfusión coronaria del VD con la consecuente isquemia y nuevamente se observa este círculo vicioso de falla del VD 6,7
La tromboendarterectomía pulmonar en pacientes seleccionados ofrece una opción quirúrgica prácticamente curativa para pacientes con HAPTC. Las indicaciones para este tipo de cirugía son: clase funcional 111-1V de la Asociación de Corazón de Nueva York (NYHA, por sus siglas en inglés) sin evidencia de mejoría después de 6 meses de tratamiento anticoagulante; resistencias vasculares pulmonares (RVP) >320 dinas.s.cm-5 ; presión media de la arteria pulmonar (PMAP) >30mmHg; obstrucción >50% del lecho vascular pulmonar, quirúrgicamente accesible y en clase funcional 111 ó 1V de acuerdo con los criterios de la NYHA.
Sin la intervención, la tasa de sobrevida es baja y es proporcional al grado de HAP en el momento del diagnóstico. En estudios, la tasa de sobrevivencia a cinco años fue de 30% entre los pacientes con presión media de la arteria pulmonar>40mmHg, en el momento del diagnóstico y sólo 10% entre aquéllos con PMAP >50mmHg 8,9
PRESENTACIÓN DEL CASO
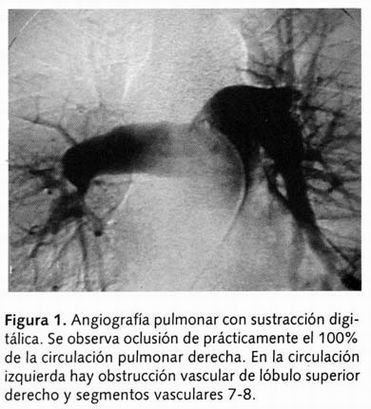
Paciente masculino de 41 años de edad, con ocupación de árbitro de fútbol. Sin antecedentes de importancia para el padecimiento. Inicia con sintomatología en diciembre de 2003, caracterizándose por disnea a esfuerzo físico, ataque al estado general, dolor precordial atípico, cianosis de lechos subunguales y peribucal. Sintomatología que lo motiva a asistir al Hospital Regional de Zona del Instituto de Seguridad Social al Servicio de los Trabajadores del Estado, donde sospechan la presencia de tromboembolia pulmonar (TEP) y es internado por espacio de cinco semanas. El tratamiento consistió en heparina, y posteriormente a su egreso, con anticoagulación oral. Persistió con disnea, la cual se presentó a mínimos esfuerzos, cianosis marcada, dolor torácico, taquicardia, ataque al estado general, pérdida de peso de aproximadamente 10kg, motivo por el cual acude al Instituto Nacional de Enfermedades Respiratorias (INER), donde se decide su internamiento y se inicia con protocolo de estudio para HAPTC. La gammagrafía V/Q reporta estudio de alta probabilidad para TEP bilateral, trombosis venosa profunda de predominio derecho, tomografía helicoidal, observándose trombo en rama principal derecha prácticamente con oclusión total. El ecocardiograma reportó dilatación de cavidad derecha con presión sistólica de arteria pulmonar de 60mmHg. No se visualizó trombo en cavidades derechas ni tronco de la arteria pulmonar. En los exámenes de laboratorio, los anticuerpos anticardiolipinas y anticuerpos antinucleares se reportaron negativos. Se practicó cateterismo cardiaco con angiografía pulmonar y perfil hemodinámico donde se observó trombo en arteria a lóbulo superior, medio e inferior y en la circulación izquierda con oclusión parcial de arteria lobar a lóbulo superior y segmentos 7-8 del inferior, (Figura 1). El perfil hemodinámico demuestra un índice cardiaco (IC) de 2.6L/min/m2 , área de superficie corporal (ASC) de 1.87m2 , presión sistólica de arteria pulmonar (PSAP) de 81mmHg, PMAP de 63mmHg, presión diastólica de la arteria pulmonar (PDAP) de 39mmHg, índice sistólico (IS) de 35mL/lat/m2 , índice de trabajo sistólico de ventrículo izquierdo (ITSVI) de 38g.m/m2 , índice de trabajo sistólico de ventrículo derecho (ITSVD) de 18g.m/m2 , índice de resistencias vasculares sistémicas (IRVS) de 2,401 dinas.s.cm-5 , índice de resistencias vasculares pulmonares (IRVP) 1,141dinas.s.cm-5 , saturación arterial de oxígeno (SatO2) 97%, saturación venosa de O2 (SvO2) de 71 con FlO2 de 28%. Corto circuito arteriovenoso Qp/Qs 10%. Se colocó filtro de vena cava inferior, tipo Günther Tulip (Figura 2).

Se decide que es candidato a cirugía de tromboendarterectomía pulmonar bilateral, por tanto, se solicita la valoración de los Servicios de Nutrición, Psicología, Hematología, Cardiología, Perfusión, Anestesiología, Reumatología, y Terapia Intensiva, además de erradicación de focos sépticos por los Servicios de Otorrinolaringología y Estomatología. Una vez que todos los Servicios anotaron sus respectivas notas clínicas se decidió fecha quirúrgica.
El día de la intervención se colocó catéter Mahurkar en subclavia derecha, catéter de Swan-Ganz en vena yugular izquierda, introductor arterial 5 Fr en arteria femoral izquierda con el objetivo de monitorizar presión sistémica y pulmonar.
Se procedió a la realización de tromboendarterectomía pulmonar mediante esternotomía media longitudinal, heparinización sistémica, canulación de aorta y bicava para, posteriormente, iniciar circulación extracorpórea e hipotermia profunda a 16°C con pinzamiento aórtico, administración de solución cardiopléjica anterógrada y posterior paro circulatorio. Se administró perfusión retrógrada cerebral por vena cava superior, inmediatamente se procedió a disección y apertura de arteria pulmonar derecha con endarterectomía (trombo organizado y endotelizado) (Figura 3) y cierre de la arteria pulmonar (AP); se reinició perfusión cerebral por 10 minutos y se inició segundo paro circulatorio para disección y apertura de la rama izquierda. Posterior al cierre y de observar detenidamente la homeostasia de la sutura de ambas ramas, se inició recalentamiento del paciente a 37°C, retiro de la circulación extracorpórea (CEC), decanulación y reversión de la heparina con protamina, hemostasia previa y cierre por planos para el fin de la cirugía. El tiempo de CEC fue de 4h, 30min, y de paro circulatorio de 106min con perfusión retrógrada cerebral cada 20min por espacio de 10min.

En la evolución de las primeras 12 horas se observó sangrado del tubo mediastinal y pleural derecho, drenaje de hasta 150mL/h, por lo que a las 8h de la etapa posquirúrgica se decidió reintervenir y explorar el lecho quirúrgico en donde se observó mínimo sangrado de la vena cava del sitio de las cánulas, realizando entonces hemostasia y cierre por planos. El drenaje posterior por las sondas disminuyó ostensiblemente; en las siguientes 24h fue de tipo serohemático, retirándose inicialmente la sonda pleural derecha y posteriormente las sondas pleural derecha y mediastinal.
Desde el punto de vista hemodinámico se manejó con inotrópicos del tipo de la norepinefrina, dopamina y dobutamina, retirándose paulatinamente y manteniendo signos vitales estables. En los registros de los perfiles de termodilución se observó importante disminución de los parámetros hemodinámicos relativos al ITSVD, IRVP, PSAP, PMAP, PDAP y mejoría en el IC. En posquirúrgico inmediato, presentó evento cerebral trombótico en hemisferio izquierdo de cerebelo. Se sometió a programa de rehabilitación física, con recuperación total.
La ventilación mecánica se retiró a las 72h con adecuada tolerancia a extubación y se mantuvo con nebulización continua con FIO2 al 40%.
Desde el punto de vista infeccioso presentó picos febriles y leucocitosis hasta de 18,400. Se decide cambiar esquema de antimicrobianos y retirar los catéteres de Swan Ganz, Marhurkar y línea central. Se envió a cultivo la punta, y los catéteres al departamento de Microbiología quien reportó Staphylococcus aureus. A las 48h del retiro de catéteres y reesquematización se observó desaparición de la fiebre, y disminución de la leucocitosis a cifras normales.
La evolución posterior fue satisfactoria y se egresó de la Unidad de Cuidados Intensivos siete días después.
El tratamiento extrahospitalario consistió en anticoagulación oral del tipo de los warfarínicos asociado a aspirina, 100mg/día.
Actualmente, a ocho meses de la intervención quirúrgica, se encuentra en clase funcional 1 de acuerdo a la NYHA.
DISCUSIÓN
A pesar de los avances en la profilaxis, en las modalidades diagnósticas, y en las opciones terapéuticas del EP, aún permanece como una entidad nosológica subdiagnosticada y letal. En grandes series de autopsia se describe que el EP está relacionado directamente, contribuye o acompaña a la muerte en pacientes hospitalizados en aproximadamente 15%, cifra que no se ha modificado en los últimos 40 años. Similarmente, el diagnóstico fatal pre morten en EP no ha cambiado significativamente en el mismo intervalo de tiempo y permanece fijo en aproximadamente 30%.
En la gran mayoría de los pacientes que sobreviven al EP se observa fibrinólisis endógena del coágulo; sin embargo, existe un subgrupo de pacientes con EP que por susceptibilidad genética, lesión endotelial y factores neurohumorales desarrollan HAP, y se estima que acontece en el 0.1 a 0.5% de los casos, lo que se traduce en 500 a 2,500 con HAPTC de nuevos casos por año.
En los casos de HAPTC, la tromboendarterectomía está indicada en pacientes sintomáticos con daño o alteración en los parámetros ventilatorios o hemodinámicos en reposo o ejercicio. Habitualmente, las resistencias vasculares pulmonares en pacientes quirúrgicos varían de 800 a 1000 dinas.segundo.cm-5 (rango de 300 a 2000). La tromboendarterectomía también está indicada en pacientes con parámetros hemodinámicos normales en reposo, pero con marcada hipertensión en el ejercicio, y en aquellos que se encuentran en clase funcional 111 ó IV.
La localización y extensión de la obstrucción tromboembólica proximal son determinantes críticos para la operabilidad (trombos oclusivos habitualmente localizados en ramas principales, lobares o arterias segmentarias). Aquellos con trombos distales no son quirúrgicamente abordables por la técnica habitual. Con base en los hallazgos de la extensión del trombo, localización anatómica y los hallazgos hemodinámicos deben establecerse las posibilidades quirúrgicas y valorar el posible comportamiento posquirúrgico.
La contraindicación absoluta para tromboendarterectomía es la presencia de enfermedad pulmonar severa subyacente, ya sea restrictiva u obstructiva. La presencia de la edad avanzada y la disfunción ventricular severa son contraindicaciones relativas.
En cuanto a la etapa posquirúrgica, el manejo es esencial. Todos los pacientes son sometidos a ventilación mecánica al menos 24h. El edema de reperfusión es una de las complicaciones más frecuentes, pero un cuidadoso manejo de la ventilación y balance hidroelectrolíticos es, en la mayoría de los casos, suficiente; sin embargo, la utilización de óxido nítrico y prostaglandinas disminuye el riesgo del edema de reperfusión. Las complicaciones neurológicas secundarias a la CEC y al paro circulatorio son poco comunes, pero con tiempos reducidos de CEC y paro circulatorio se presentan con mucha menor frecuencia.
El Grupo Multidisciplinario para el Diagnóstico y Manejo de la HAPT del INER cuenta con un protocolo de estudio y valoración para todos los pacientes portadores de HAPT candidatos a tromboendarterectomía pulmonar. El grupo se responsabiliza de cada etapa de desarrollo del estudio, periodo trans y posquirúrgico.
En el caso del paciente que se presentó, sometido a cirugía de tromboendarterectomía pulmonar, los parámetros hemodinámicos se modificaron ostensiblemente hacía la mejoría. Disminuyendo la PMAP de 39 a 23mmHg, el IRVP de 1141 a 220 dinas.segundo.cm-5 al igual que los otros parámetros hemodinámicos. La evaluación posterior respecto a la clase funcional de acuerdo a la NYHA fue de clase 1.
CONCLUSIONES
La HAPTC es consecuencia de la obstrucción de las arterias pulmonares principales por eventos agudos y recurrentes de EP, y organización de los coágulos alojados en la circulación pulmonar. La opción terapéutica en estos casos es la tromboendarterectomía pulmonar, cirugía compleja que requiere de gran experiencia del equipo quirúrgico, ya que los resultados dependen de ello. Cabe mencionar que esta cirugía se realiza bajo CEC, hipotermia profunda a 16°C y perfusión retrógrada cerebral con paros circulatorios de 20-30 minutos.
El grupo multidisciplinario de este Instituto cuenta con el protocolo de estudio para paciente de HAPTC y con la experiencia para el diagnóstico y manejo de los pacientes que se someten a tromboendarterectomía pulmonar.
REFERENCIAS
1. Sadosty AT, Boie ET, Stead LG. Pulmonary embolism. Emerg Med Clin N Am 2003;21:363-384. [ Links ]
2. Douketis JD, Kearon C, Bates S, Duku EK, Ginsberg JS. Risk of fatal pulmonary embolism in patient with treated venous thromboembolism. JAMA 1998;27:458-462. [ Links ]
3. Dartevelle P, Fadel E, Mussot S, Chapelier A, Hervé P, Perrot M, et al. Chronic thromboembolic pulmonary hypertension. Eur Respir J 2004;23:637-648. [ Links ]
4. Kroegel C, Reissig A. Principles mechanisms underlying venous thromboembolism: Epidemioloy, risk factors, patophysiology and pathogenesis. Respiration 2003;70:7-30. [ Links ]
5. Fedullo PF, Auger WR, Kerr KM, Rubin LJ. Chronic thromboembolic pulmonary hypertension. N Engl J Med 2001;345:1465-1472. [ Links ]
6. Wood KE . Major pulmonary embolism. Chest 2002;121:877-905. [ Links ]
7. Task Force on Pulmonary Embolism, European Society Cardiology. Guidelines on diagnosis and management of acute pulmonary Embolism. Eur Heart J 2000;21:1301-1335. [ Links ]
8. Archibald CJ, Auger WR, Fedullo PF, Channick RN, Kerr KM, Jamieson SW, et al. Long-term outcome after pulmonary thromboendarterectomy. Am J Respir Crit Care Med 1999;160:523-528. [ Links ]
9. Thistlethwaite PA, Auger WR, Madani MM, Pradhan S, Kapelanski DP, Jamieson SW. Pulmonary thromboendarterectomy combined with other cardiac operations: Indications, surgical approach, and outcome. Ann Thorac Surg 2001;72:13-19. [ Links ]














