Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Perinatología y reproducción humana
versión On-line ISSN 2524-1710versión impresa ISSN 0187-5337
Perinatol. Reprod. Hum. vol.28 no.3 Ciudad de México jul./sep. 2014
Artículo original
Análisis de muerte fetal tardía
Late fetal death analysis
Martín Noé Rangel-Calvillo*
* Hospital General de Ecatepec "Dr. José María Rodríguez", Instituto de Salud del Estado de México.
Correspondencia:
Dr. Martín Noé Rangel Calvillo
Hospital General de Ecatepec
"Dr. José María Rodríguez".
Leona Vicario Núm. 109,
Colonia Valle de Anáhuac,
Ecatepec de Morelos, Estado de México.
Teléfono: 55 69 40 12
Recibido: 15 de febrero de 2014
Aceptado: 04 de mayo de 2014
RESUMEN
Uno de los indicadores de mayor peso en la atención prenatal y trabajo obstétrico es el monitoreo y estudio de la muerte fetal tardía, que cuando sobrepasa los rangos esperados indica un problema de atención. Como causas de la muerte fetal tardía se encuentran problemas infecciosos, la eritroblastosis fetal, diabetes mellitus materna y retardo en crecimiento intrauterino. Existen recomendaciones específicas para reducir la muerte fetal, las que están publicadas en la Norma Oficial Mexicana. Objetivo: Informar el registro de la tasa de prevalencia de muerte perinatal tardía del Hospital General de Ecatepec, ISEM, así como conocer la tasa de defunciones fetales. Material y métodos: Efectuamos un análisis retrospectivo de muertes prenatales tardías en el periodo del 2008-2010, en el cual se revisaron los expedientes de muertes fetales, inclusive productos de 23 o menos semanas de gestación; las variables de estudio fueron peso, sexo y edad gestacional. Posteriormente se realizó el cálculo de la tasa de mortalidad fetal. Resultados: En el año 2008 se registraron 4,796 nacimientos. La tasa de mortalidad fue de 25.3 por mil nacidos vivos. En el año 2009 se registraron 5,461 nacimientos, con una tasa de muerte de 31.8 por mil nacidos. En el 2010 hubo 8,083 nacimientos con una mortalidad de 79 por mil nacidos. En el 2008 encontramos 30 muertes neonatales tempranas, 11 después de nacimiento, 99 muertes tardías antes de nacer y 8 después de nacimiento. En el 2009 se presentaron 43 muertes fetales tempranas y 18 posterior al nacimiento, 172 muertes fetales tardías y 25 posteriores al nacimiento. En el 2010 se registraron 55 muertes fetales antes del nacimiento y 19 posteriores al nacimiento, el número de muertes fetales tardías fue 108 antes de nacimiento y ocho posterior al nacimiento.
Palabras clave: Muerte fetal tardía.
ABSTRACT
Among best indicators of labor and quality of prenatal attention is the study and monitoring late fetal death, when is above the range, alert us about the physician work and the primary care of pregnant women and also make us review hospital protocols of attention in second and third level facilities. Causes of late fetal death are diverse and could be due to infections, erythroblastosis, hypertension, diabetes mellitus, and retarded fetal growth. There are specific recommendations to reduce fetal death and print at the Norma Oficial Mexicana. Objective: To determine the prevalence of late fetal death at Hospital General de Ecatepec including 23 or less weeks of gestation. Material and methods: A retrospective, descriptive study during the period of time between 2008 to 2010, including those of 23 o less weeks of gestation. The study variables were weight, sex and gestational age. Finally, we determine the mortality rate. Results: During 2008 we register 4,796 births, mortality rate was 25.3 per 1,000 alive newborns. In 2009 there were a total de 5,461 births, the mortality rate was 31.8 per 1,000. While in 2010 there were 8,083 births with a mortality rate of 79 per 1,000 alive newborns. In 2008 we found 30 early fetal deaths, 11 after birth, 99 late fetal deaths before birth and 8 after born. In 2009 we found 43 late fetal deaths, and 18 after birth, 172 late fetal deaths before born and 25 after born. Finally, in 2010 we record 55 fetal deaths before born and 19 after born, the number of late neonatal deaths, was 108 before born, and 8 after born.
Key words: Late fetal death.
INTRODUCCIÓN
La muerte fetal tardía representa un serio problema de salud para los obstetras que atienden en la comunidad, así como una tragedia para los familiares, además de ser un indicador incuestionable de la calidad en la atención prenatal y el trabajo obstétrico.1,2
Para disminuir la muerte perinatal es necesario brindar en el ámbito de atención de la mujer embarazada una buena atención primaria y su relación estrecha con la atención secundaria. La muerte fetal tardía ha sido definida por la OMS como la muerte previa a la expulsión o extracción del producto de la concepción y que sucede a partir de las 28 semanas de gestación con un peso superior a los 1,000 g.1,3 Otros estudios refieren que el feto debe pesar, por lo menos, de 350 a 500 g. En Chile y Estados Unidos, a partir de los años ochenta del siglo pasado, la incidencia ha disminuido en forma paulatina y actualmente se reporta como estable. En una cohorte en Japón refieren que la muerte disminuye de forma progresiva según la edad del producto, reportándose 6 por cada 1,000 en productos de 23 semanas y 1 por cada 1,000 a las 39 semanas, aumentando a 4 por cada 1,000 recién nacidos a las 42 semanas. El problema debe asociarse con la causa para dar un consejo apropiado y oportuno durante la gestación. El enfoque puede ser totalmente diferente y de acuerdo con quien realice el análisis, por ejemplo, el patólogo, el genetista o el obstetra.4-6
Algunas de las causas observadas con más frecuencia en los productos son sífilis, eritroblastosis fetal, hipertensión arterial sistémica materna, retardo en el crecimiento intrauterino o postmadurez.4,7,8
La planificación familiar, una atención prenatal adecuada, el ultrasonido para vigilar el crecimiento intrauterino, así como la vigilancia electrónica fetal, disminuyen la tasa de muerte fetal. Por otra parte, es definitivo que, cuando aumenta la mortalidad tardía, es a expensas de la atención anteparto a nivel extrahospitalario.7,9
En términos generales, la OMS reporta que la tasa de muerte fetal es de 23.3/1,000 recién nacidos a nivel mundial. En México, la tasa de muerte fetal tardía se reporta con rangos entre 18.5 y 20.8, algunos estados reportan 16.1, y los estudios más recientes reportan rangos diversos entre 9 y 31.
La defunción fetal es definida como la muerte ocurrida antes de la extracción del producto, de la concepción, cualquiera que haya sido la duración del embarazo, es decir, que el feto no respira al ser separado de la madre, no muestra signos de vida (pulso, alteración de cordón, movimientos musculares efectivos voluntarios).1,2,6,9
La clasificación estadística internacional de enfermedades y problemas relacionados con la salud, en su décima revisión, definió además el periodo perinatal desde la 22ª semana de edad gestacional (peso de 500 g) hasta los 7 días de vida extrauterina. Para calcular la tasa de muerte perinatal se cuenta con la siguiente fórmula.2

En Estados Unidos ocurren 7 muertes fetales tardías por cada 1,000 recién nacidos vivos; en Chile se reportan de 7 a 10 muertes por cada 1,000. En los últimos tiempos, la muerte fetal se ha reducido en los países desarrollados por implementación de políticas de salud adecuadas y por el desarrollo de normas específicas de manejo de las embarazadas de alto riesgo.2-4,10
Para precisar la etiología de la muerte fetal, se requiere del estudio anatomopatológico. La variedad de formas para analizar la muerte fetal impide precisar las causas de muerte fetal. Éstas se presentan en diferente frecuencia durante el embarazo y varían según la población estudiada. Sin embargo, se debe iniciar el estudio de las causas de muerte fetal en el sentido de que la tasa de prevalencia obtenida permita al equipo perinatal tomar medidas necesarias tendientes a evitar la repetición de óbitos en futuros embarazos. En estudios previos se logró agrupar las principales dificultades metodológicas para comparar la frecuencia de muerte fetal entre diferentes poblaciones, siendo éstas: 1. Ausencia de definición consensuada o uniformemente aceptada; 2. Uso de diferentes tasas (por ejemplo, fetal o perinatal);11 3. Modo de estimación de la edad gestacional, y 4. Diseños de investigación no comparables. De acuerdo con la etiopatogenia se agruparon en factores ambientales, maternos, fetales, ovulares y desconocidos.
Durante el embarazo se encuentran las siguientes causas de muerte fetal:
a) Disminución o supresión del aporte de oxígeno al feto.b) Aporte calórico insuficiente.
c) Reducción o supresión de la perfusión sanguínea útero-placentaria.
d) Desequilibrio del metabolismo de glúcidos y ácidos.
e) Hipertermia, toxinas bacterianas y parasitosis.
f) Intoxicaciones maternas.
g) Malformaciones maternas.
i) Alteraciones de la hemodinámica fetal.
j) Causas desconocidas.
Las causas primarias de muerte fetal son reportadas en el orden que se menciona:
• Infarto.• Necrosis.
• Calcificaciones excesivas.
• Corangioma.
• Transfusión feto-feto.
• Insuficiencia placentaria.
• Circular, nudo, procidencia.
• Hematoma.
• Hipertensión arterial sistémica.
• Diabetes mellitus.
• Infección placentaria.
• Anomalía congénita.
• Malformación de un órgano.
• Infección ascendente.
• Trauma de parto.
• No determinadas.
En el estado de Wisconsin en los Estados Unidos, en el año de 1983, se creó un centro de referencia de mortinatos. Éste reportó que de 795 óbitos estudiados, 25% fue relacionado con causas fetales, 4% fue de origen materno, 14% fueron causas placentarias o de cordón umbilical, y 57% fue etiología desconocida. En Chile, en un estudio donde se revisaron 1,667 casos de muerte fetal, el 10% fue por causas fetales, 15% fue de origen materno, 40% placentario o de cordón, 10% por causas varias y el 25% de origen desconocido.1,6,8-10
Se han encontrado dificultades para efectuar un estudio necróptico, ya que además se debe detectar, entre otras, enfermedades como la diabetes mellitus, isoinmunización, síndrome antifosfolípidos, transfusiones feto-maternas (test de Kleihauer-Betke) o citomegalovirus. Para tal fin, se pueden clasificar los estudios a realizar en:
1. Estudio de citogenética.2. Examen macroscópico-microscópico del feto-placenta.
3. Estudios radiológicos.
En el primer grupo podemos detectar hasta el 6% de anormalidades, en el segundo grupo podemos detectar hasta el 30% y para el tercero el 20%.
Cuando atendemos a una paciente sin conocimiento previo respecto a una etiología más probable de muerte intrauterina, es necesario efectuar un estudio materno que oriente al diagnóstico. Para ello, tenemos que diseñar un esquema de manejo específico, por ejemplo, de condiciones maternas (enfermedades crónicas, retardo en crecimiento intrauterino, síndrome antifosfolípidos), amén de establecer un esquema de vigilancia estrecha como tocometría o ultrasonografía.1,8
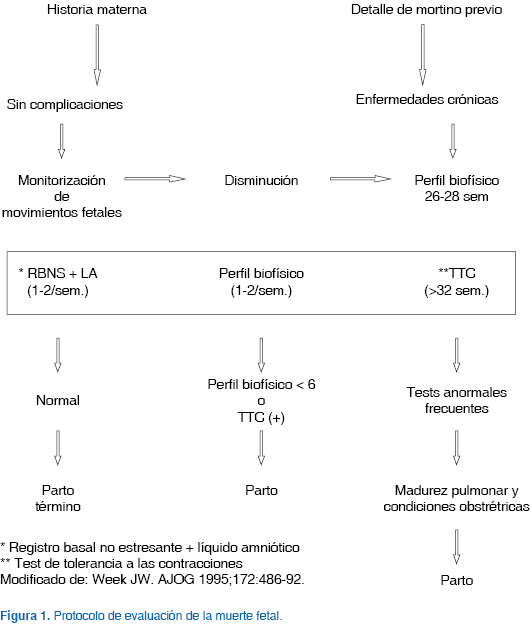
El manejo de estas complicaciones tiene que ser integral en los padres, priorizando el periodo de duelo, que obliga a un máximo en el apoyo familiar. Hay que considerar dejar que los padres vean al bebé, explicando, a su vez, las bondades del estudio anatomopatológico. Cuando se tengan los resultados, se debe citar a los padres y se deberán discutir las opciones diagnósticas para una gestación posterior, siguiendo los protocolos de evaluación de muerte fetal (Cuadro I y Figura 1).2,12
MATERIAL Y MÉTODOS
Con el objetivo de conocer la tasa de muerte fetal tardía, se efectuó un estudio retrospectivo, descriptivo y analítico de los expedientes del Hospital General de Ecatepec José María Rodríguez en el periodo de tiempo comprendido entre los años 2008 y 2010. Se tomaron en cuenta los registros de muerte prenatal tardía. Las variables de estudio fueron: peso y sexo del paciente. Los criterios de inclusión fueron: parto intrahospitalario y peso al nacer > 350 g. El criterio de exclusión fue egreso sin registro hospitalario.
Se calcularon la tasa de mortalidad perinatal, la razón de mortalidad fetal y la tasa de muerte fetal, tanto general como para cada año que duró el estudio. Las muertes se clasificaron en tempranas (antes de las 23 semanas de gestación) y tardías (más de 23 semanas de gestación).
RESULTADOS
Se obtuvieron un total de 18,520 nacimientos durante los tres años que duró el estudio. La tasa de mortalidad perinatal fue de 31.53, la razón de mortalidad fetal de 32.18 y la tasa de mortalidad fetal de 31.17. En 2008 se registraron 4,796 nacimientos, hubo 30 muertes intrauterinas tempranas previas al nacimiento y 11 extrauterinas, siendo el número de muertes intrauterinas tardías previas al nacimiento de 99 y 8 extrauterinas. Se presentaron 639 muertes fetales de menos de 23 semanas y 70 en mayores de 23 semanas. La tasa de mortalidad perinatal fue de142, mientras que la tasa de muerte fetal para menores de 23 semanas fue de 130 por cada mil nacidos vivos y de 19.9 para mayores de 23 semanas.
En el año 2009 se registraron un total de 5,461 nacimientos con 43 muertes neonatales tempranas previas al nacimiento y 18 posteriores al nacimiento. Por otro lado, se registraron 172 muertes tardías antes de nacimiento y 25 posteriores al nacimiento. El número de muertes fetales en menores de 23 semanas fue de 1,454 y en mayores de 23 fue de 136 nacimientos, con una tasa de 266 y 24.9 por cada 1,000 recién nacidos, respectivamente.
Con un total de 8,083 nacimientos en el año 2010, se registraron 55 muertes neonatales tempranas antes del nacimiento y 19 posteriores al nacimiento; el número de de muertes neonatales tardías fue 108 antes del nacimiento, y 8 posterior al nacimiento. Respecto a la muerte fetal, encontramos 639 en menores de 23 semanas, y 70 en mayores de 23 semanas. Con una tasa de 88 y 8.6 respectivamente por cada 1,000 nacidos vivos.
En el año 2008, el porcentaje de defunciones fetales en general fue de 17.22, es decir, 172 neonatos por cada 1,000 embarazos. En 2009, el porcentaje fue de 33.83, fallecieron 338 por cada 1,000 nacimientos, y en el año 2010 fue del 11.12 y fallecieron 112.3 por cada 1,000 (Cuadro II y Figura 2).
DISCUSIÓN
El rango de oportunidad de mejora se centra en la atención de la mujer y la mujer embarazada, en cuyo objetivo se debe poner énfasis en la atención aun antes del embarazo, ya que por una parte, el desgaste de recursos en todos los bebés que fallecen ni siquiera se ha contabilizado, y menos aun, por la otra, el impacto de la pérdida en cuanto a nivel psicológico se refiere para la mujer que se encuentra en la situación de estar o haber perdido a su producto.
Definitivamente pensamos que hay que regresar a lo básico de la salud pública y situarnos a nivel preventivo para que las mujeres en la etapa reproductiva reciban cada vez mejor orientación. Debemos también sentar bases sólidas para proteger su salud incluso antes de que inicie el embarazo. Ya se comentó en otro análisis sobre la mortalidad, que es indispensable que se modifique la cultura de atención perinatal y el actual trabajo definitivamente refuerza la necesidad de aplicar principios básicos de medicina preventiva, sobre todo en el primer nivel de atención. También es importante que se efectúen otros monitoreos que incluyan estudios histopatológicos que den luz sobre las principales causas responsables de la muerte de todos estos productos para que las acciones se dirijan en especial a la causa que la originó.
RECOMENDACIONES
1. Vigilar de manera permanente la tasa de mortalidad tomando en cuenta el número de individuos que fallecen antes de las 23 semanas, ya que de cualquier manera son considerados como pérdida por la madre. 2. Investigar histológicamente las causas que prevalecen en nuestro medio para establecer medidas correctivas puntuales. 3. Informar a las autoridades sobre el problema de salud que implica tener tasas por arriba de la media nacional. 4. Mantener vigilancia estricta sobre los criterios de la Task Force acerca de la salud de la mujer y mujer embarazada. 5. Activar en primer nivel de atención una mejora integral en cuidados de la mujer embarazada y vigilancia de complicaciones. 6. Mejorar acciones en la atención de la mujer embarazada a nivel prehospitalario e intrahospitalario.
REFERENCIAS
1. Aquino D, Camacho E, Cabrera J, Dávila S, Lugones MA. Mortalidad Fetal Tardía. Estudio de 10 años. Rev Cubana Obstet Ginecol. 1988; 14: 21-30. [ Links ]
2. Maradiegue SJ. Muerte fetal: incidencia causa y factores de riesgo. Hospital Cayetano Heredia 1992-1993. Rev Per Ginecol Obstet. 1994; 40: 60-9. [ Links ]
3. Donoso E, Oyarzun E, Villa RL. Mortalidad fetal tardía. Chile 1990-1996. Rev Chil Obstet Ginecol. 1999; 64: 21-8. [ Links ]
4. Rodríguez A, Hernández I. Factores que inciden en la mortalidad fetal tardía. Rev Cubana Obstet Ginecol. 2004; 30: 98-101. [ Links ]
5. Uranga F, Imaz F. Obstetricia Práctica. México. Editorial Intermédica, 1974, p. 230. [ Links ]
6. Romero G, Martínez C, Ponce A, Abrego E. Factores de Riesgo y muerte fetal ante parto. Ginecol Obstet Mex. 2004; 72: 109-15. [ Links ]
7. Weeks J, Asrat T, Morgan M, Nageotte, Thomas S, Freeman R. Antepartum surveillance for a history of stillbirth: When to begin? AJOG. 1995; 172: 486-92. [ Links ]
8. García-Huidobro M, García-Huidobro L, Hasbun J. Urgencias y complicaciones en Obstetricia. Santiago. Editorial Mediterráneo; 2006: pp. 167-77. [ Links ]
9. Pauli R, Reiser C. Wisconsin Stillbirth Service Program: II Analysis of diagnoses and diagnostic categories in the first 1,000 referrals. AJMG. 1994; 50: 135-53. [ Links ]
10. Cox P, Scout R. Perinatal pathology in 2001. Arch Dis Child. 2001; 84: 457-8. [ Links ]
11. Alfaro N Prado C, Orozco M. El control prenatal inadecuado como factor de riesgo de muerte fetal tardía. Perinatol Reprod Hum. 1995; 9: 65-70. [ Links ]
12. Ovalle A, Kakarieka E, Correa A, Vial M, Aspillaga M. Estudio Anatomoclínico de la causa de muerte fetal. Rev Chil Obstet Ginecol. 2005; 70: 303-12. [ Links ]
Nota
Este artículo puede ser consultado en versión completa en: http://www.medigraphic.com/inper














