Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Perinatología y reproducción humana
versión On-line ISSN 2524-1710versión impresa ISSN 0187-5337
Perinatol. Reprod. Hum. vol.20 no.4 Ciudad de México dic. 2006
Artículo original
Papel de la preeclampsia en la evolución clínica, antropométrica y bioquímica en el primer año posparto
Role of preeclampsia in clinical, anthropometric and biochemistry evolution in the first postpartum year
María Luisa Pizano–Zárate,ª María Cristina Ramírez González,ª María Eugenia Mendoza Flores,ª Maricruz Tolentino Dolores,ª Rosa María Morales Hernández,ª Carlos Meza–Camacho,ª Héctor Ávila Rosasb
ª Instituto Nacional de Perinatología
b Asesor del Programa de Maestría y Doctorado en Ciencias Médicas,Odontológicas y de la Salud de la UNAM.
Correspondencia:
Dra. María Luisa Pizano
Montes Urales 800, Col. Lomas de Virreyes,
C.P. 11000. México, D.F.
Subdirección de Salud Pública, 2o. piso, Torre de Investigación.
Correo electrónico: pizanozarate@yahoo.com
Recibido: 5 de julio de 2006.
Aceptado: 10 de noviembre de 2006.
RESUMEN
Antecedentes: La enfermedad inducida por el embarazo complica de 5 a 10% de todos los embarazos en la población mexicana y es la principal causa de morbimortalidad materna. Las mujeres con historia de preeclampsia (PE) tienen un riesgo significativo de desarrollar hipertensión y enfermedades cardiovasculares (ECV) años más tarde. En los desórdenes hipertensivos, se propone como un factor etiológico el síndrome metabólico o de resistencia a la insulina.
Objetivo: Evaluar el papel de la PE en la evolución clínica, antropométrica y bioquímica durante el primer año posparto.
Material y métodos: Se realizó un estudio de cohorte en un grupo de mujeres de 18a 45 años con PE en el último embarazo pertenecientes al Instituto Nacional de Perinatología Isidro Espinosa de los Reyes (INPerIER). Las variables analizadas fueron las características del síndrome metabólico: presión sanguínea, obesidad abdominal, triglicéridos, lipoproteínas de alta densidad y glucosa de ayuno. Se midieron en tres ocasiones durante el primer año posparto, a los tres, seis y 12 meses posparto (MPP). El grupo control estuvo formado por aquellas mujeres con las mismas características, pero con embarazo sin patología.
Resultados: El antecedente de PE es un factor que se encuentra con mayor frecuencia relacionado con mayores cifras de tensión arterial en el posparto. La distribución de grasa, glucosa de ayuno, triglicéridos y lipoproteínas de alta densidad (LAD) no fueron factores que cambiaran, por contar con la condición de cursar con PE, tampoco cambiaron con el paso del tiempo.
PALABRAS GUÍA: Preeclampsia, síndrome metabólico, resistencia a la insulina, factores de riesgo.
ABSTRACT
Introduction: Hypertension induced by pregnancy complicates between 5 to 10% of all pregnancies among Mexican women and represents the principal cause of maternal, fetal and neonatal morbimortality. Woman with a personal history of preeclampsia (PE) have a higher risk to develop further hypertension and cardiovascular disease (CV). Among hypertensive disorders, metabolic syndrome and insulin resistance are suggested as etiologic factors.
Objective: To evaluate the role of PE among anthropometric, clinic and biochemical evolution during the first year postpartum.
Material and Methods: A cohort study was performed with woman between 18 to 45 years, with a history PE in their last pregnancy who receives attention at the Instituto Nacional de Perinatología (INPerIER). The analyzed variables were the ones that are characteristic of the metabolic syndrome such as blood pressure, abdominal obesity, triglycerides, high density lipoprotein (HDL) and fasting plasma glucose. During the 1st year postpartum, the variables were measured three times, at three, six and 12 months. The control group had the same measurements and also the same characteristics than the other group, except for the presence of PE.
Results: In the postpartum period, the history of PE is commonly related with higher blood pressure. Fat distribution, fasting plasma glucose, triglycerides and HDL neither change across time no changed when presence of previous PE.
KEY WORDS: Preeclampsia, metabolic syndrome, insulin resistance, risk factors.
INTRODUCCIÓN
La PE es un síndrome de etiología multicausal, que clínicamente durante la segunda mitad del embarazo (por lo general durante el tercer trimestre) o en los primeros 14 días del puerperio, lo que ocurre entre 3–5% de mujeres que previamente eran normotensas. Estas mujeres por lo regular normalizan su tensión arterial alrededor de las seis semanas posparto, quedan susceptibles a desarrollar hipertensión esencial más tarde e incrementar su riesgo cardiovascular.1 Varios autores creen posible que la resistencia a la insulina es preponderante en este papel.2
Clasificación de los desórdenes hipertensivos del embarazo3
De inicio en el embarazo:*
1. Preeclampsia: presión sistólica mayor de 140 mm Hg o 90 mm Hg de diastólica, con proteinuria mayor de 300 mg en 24 horas.
2. Hipertensión gestacional: presión sanguínea menor de 140 mm Hg o 90 mm Hg de diastólica, sin proteinuria u otros signos de preeclampsia.
Hipertensión preexistente:
1. Sin exacerbación.
2. Con sobreposición de preeclampsia.
Otras manifestaciones sistémicas incluyen: coagulación intravascular diseminada, hemólisis, elevación de las pruebas de funcionamiento hepático, convulsiones (eclampsia), el parto es el tratamiento definitivo. Cuando no se presentan estas manifestaciones sistémicas, la distinción entre PE e hipertensión gestacional se hace por la presencia y magnitud de la proteinuria, de manera que es posible que haya errores en la clasificación.
Las causas de la PE aún permanecen inciertas, se han propuesto las inmunológicas, genéticas y alteraciones placentarias, todas ellas contribuyen al daño endotelial característico de la PE. El endotelio dañado ocasiona vasoconstricción e hipertensión por efecto presor de la angiotensina II, incremento de la agregación plaquetaria y proteinuria.4 También se han sugerido las anormalidades de la placenta,5 se han encontrado asociadas al evento distintas alteraciones metabólicas. Estas alteraciones también se han observado en mujeres no embarazadas quienes habían tenido PE. Las alteraciones en el metabolismo se enfocan a la resistencia a la insulina como factor desencadenante del desorden hipertensivo y sus complicaciones.4
La PE y la enfermedad cardiovascular (ECV) comparten factores de riesgo como son, la resistencia a la insulina, obesidad, diabetes e inflamación. Esto nos lleva a pensar que la disfunción endotelial en la PE es un marcador temprano de la ECV, por lo que podemos afirmar que la PE representa un precursor de la ECV siendo el embarazo una prueba de estrés para futuros embarazos. El síndrome metabólico (SM) o de resistencia a la insulina, puede definirse como la presencia en un mismo individuo de un conjunto de trastornos metabólicos y cardiovasculares, en el que participa en su fisiopatología la resistencia a la insulina con la consecuente hiperinsulinemia compensatoria.
El síndrome de resistencia a la insulina fue conocido como tal en forma paulatina. En 1965, Avogadro y Crepaldi5 reportaron la asociación de obesidad, hipertensión arterial sistémica, hiperuricemia, isquemia miocárdica y diabetes mellitus tipo 2. En 1985, Modan6 informó la relación de hiperinsulinemia, hipertensión arterial, diabetes mellitus, intolerancia a la glucosa y dislipidemia. En 1987, Ferranini7 confirma la presencia de resistencia a la insulina en el sujeto con hipertensión arterial con peso ideal. En 1988, Reaven8 denominó como "síndrome X" o "síndrome de resistencia a la insulina", al grupo de alteraciones caracterizadas por resistencia a la acción de la insulina para metabolizar la glucosa, diabetes mellitus tipo 2 o intolerancia a la glucosa, hipertrigliceridemia, reducción de colesterol de las lipoproteínas de alta densidad, elevación del colesterol total, en el hipertenso arterial no obeso. Reaven consideró que la población adulta hipertensa no obesa, tenía hiperinsulinemia y que esto se debería de considerar como "un estado preobeso", determinado genéticamente y que se expresaría fenotípicamente, cuando la predisposición genética coincidiera la presencia de los factores ambientales capaces de desencadenar la enfermedad, como son el exceso en el consumo de energía, la falta de ejercicio físico y el embarazo.
Las investigaciones posparto de mujeres con historia de PE ofrecen la única aproximación in vivo de los mecanismos tempranos de la ECV, décadas antes de la manifestación clínica de la enfermedad.
OBJETIVO
Evaluar el papel de la PE en la evolución clínica, antropométrica y bioquímica durante el primer año posparto.
MATERIAL Y MÉTODOS
El presente trabajo es un estudio de cohorte, que muestra la evolución de las características clínicas, bioquímicas y antropométricas durante el primer año posparto, en mujeres que cursaron previamente con PE en el INPerIER, utilizando un diseño de cuota por conveniencia. Se tuvo especial cuidado en no incluir pacientes con una mala clasificación para diagnóstico, para ello nos auxiliamos del expediente clínico. A las mujeres, se les invitó a participar en el posparto inmediato. Se les realizaron tres mediciones: a los tres, seis y 12 meses posparto. Dieron y firmaron su consentimiento informado en la primera visita. La glucosa de ayuno, los triglicéridos y las lipoproteínas de alta densidad (LAD) se analizaron mediante técnicas enzimáticas. La glucosa por medio de la hexocinasa y la deshidrogenasa de glucosa 6 fosfato mediante oxidación, con un coeficiente de variación (CV) < 5% o 3.7 mg/dL. Respecto a los triglicéridos, por acción de la lipasa al hidrolizarlos para dar glicerol y ácidos grasos libres, el glicerol liberado se determinó enzimáticamente por la cinasa de glicerol, cinaso piruvato y lactato deshidrogenasa, con un CV < 5% o 3.5 mg/dL. Las LAD se separan de las lipoproteínas de baja densidad (LBD) mediante sulfato de dextrán y Mg2+, las LAD permanecen en el supernadante, y por medio de la oxidasa de colesterol son determinadas en una reacción que resulta en la formación de peróxido de hidrógeno, con un CV < 5% o 6.5 mg/dL. El protocolo fue revisado y aprobado por los Comités de Ética e Investigación de la Institución. Las variables analizadas para el síndrome metabólico fueron: obesidad abdominal (tomando como indicador el perímetro de la cintura, con un punto de corte > 88 cm); triglicéridos (tg) > 150 mg/dL; LAD < 50 mg/dL; presión sanguínea > 130/ >85 mm Hg y glucosa de ayuno > 110 mg/dL. Los puntos de corte fueron los propuestos por la Organización Mundial de la Salud.9
Criterios de inclusión
1. Mujeres de 18 a 45 años de edad.
2. Que hayan parido producto único a término.
3. No estar embarazadas al momento del estudio.
4. Sin antecedente de patología metabólica previa al embarazo.
5. Que aceptaran participar libre e informadamente.
Criterios de exclusión
1. Mujeres que consumieran medicamentos que interfieran con las variables de interés (hipoglucemiantes, antihipertensivos, glucocorticoides, hipolipemiantes, hormonas tiroideas, anticonceptivos hormonales).
2. Mujeres con presión arterial en el posparto inmediato > 140/90 mm Hg.
Criterios de eliminación
1. Mujeres a las que se les detectaron alteraciones como: diabetes mellitus, hipertensión arterial, hipertiroidismo, hipotiroidismo, intolerancia a hidratos de carbono, daño renal y falla hepática.
2. Que interrumpieran el seguimiento.
3. Que se les haya evaluado de manera incompleta o les falten datos.
4. Que se les detectara hipertensión arterial durante la evaluación y que no regresaran para confirmar el diagnóstico.
5. Que desarrollaran patología durante el seguimiento.
6. Que se embarazaran nuevamente.
Análisis estadístico
Se utilizaron medidas de tendencia central y de dispersión de acuerdo con el tipo de variable, promedio y desviación estándar para las cuantitativas continuas. Para las variables nominales, frecuencias y porcentajes. Se realizaron las pruebas de t,  y ANOVA de datos repetidos. Todos los cálculos se hicieron con el Paquete Estadístico para Ciencias Sociales para Windows, SPSS versión 11.0.
y ANOVA de datos repetidos. Todos los cálculos se hicieron con el Paquete Estadístico para Ciencias Sociales para Windows, SPSS versión 11.0.
RESULTADOS
Un total de 261 mujeres reunieron los requisitos para ser incluidas, de las cuales 194 terminaron el seguimiento de tres evaluaciones durante el primer año posparto.
Las principales causas de pérdidas durante el seguimiento, fueron: enfermedades tiroideas, nuevo embarazo, diabetes mellitus, hipertensión arterial y cambio de domicilio.
En la tabla 1 se encuentran las características generales de la población estudiada. La edad y el IMC al inicio del estudio fueron similares. El promedio de edad fue de 29 años, 24% (63) tenía menos de 25 años, 54% (141) tenía un IMC menor de 25, 76.1% (197) tuvieron producto de término, 73% de los recién nacidos se obtuvieron por cesárea y 27% por vía vaginal. El grupo de antecedente de PE tuvo 18.6% (44) prematuros en comparación con 6.8% (18) que tuvo el grupo control. El número de gestaciones fue menor en el grupo con PE previa, 33% (87) tuvieron 2.4 gestaciones y 18% (47) del grupo control tuvo un promedio de 2.9. Se encontró que 19.5% (51) del grupo de estudio eran primigestas y desarrollaron PE, estas últimas cuatro variables fueron estadísticamente distintas.
Al analizar los antecedentes patológicos personales como familiares, se encontró que el haber cursado con PE anteriormente, al actual evento ginecológico se le asoció significativamente con la reincidencia; no así el hecho de que haya cursado anteriormente con diabetes gestacional (DG), o que algún familiar de primera línea tenga o haya tenido PE, DM, HTA, dislipidemia y/o hiperuricemia (Tabla 2).
En la tabla 3 se observan los indicadores clínicos, antropométricosy bioquímicos por grupo de estudio. No se encontraron diferencias significativas entre los grupos para los indicadores antropométricosy bioquímicos. Vale la pena señalar que sólo la variable de tensión arterial sistólica y diastólica fue distinta significativamente en cada evaluación: t = 4.29 (p = 0.000), t = 3.33 (p = 0.001) y t = 5.79 (p = 0.000) para la TAS, a los 3, 6 y 12 MPP, respectivamente. Para la TAD, se obtuvieron valores de t = 3.65 (p = 0.000), t = 2.14 (p = 0.034) y t = 3.96 (p = 0.000), a los tres, seis y 12 MPP, respectivamente.
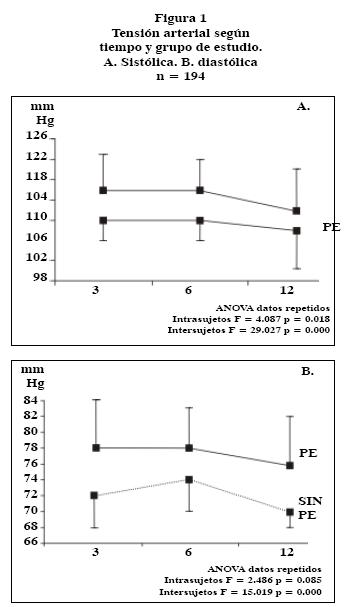
Al analizar las cifras de presión arterial en el tiempo, se encontró que el grupo con PE previa permanece con TAS y TAD más elevadas que el grupo control, estas diferencias son estadísticamente distintas entre los grupos y en el tiempo comprendido, a excepción de la TAD donde a los seis MPP, las cifras entre ambos grupos tienden a acercarse (Figura 1).
DISCUSIÓN
En este estudio se analiza la relación entre las mujeres con historia de PE en el último embarazo y mujeres sin este antecedente, así como su asociación con las características clínicas del SM durante el primer año posparto. La proporción de mujeres con PE en el último embarazo fue significativamente más alta en las mujeres primigestas, el peso de sus productos es menor y el evento de PE anterior es un indicador para que se presente un nuevo evento, resultados que ya se esperaban tomando en cuenta a la literatura.10
En la primera evaluación se descartaron a las mujeres con cifras tensionales de 140/90 o mayores, ya que el objetivo fue evaluar si haber cursado con PE en un último evento obstétrico condicionaba para que estos valores se modificaran con el tiempo.
En pacientes con PE, estudios al respecto muestran valores elevados de insulina plasmática y/o resistencia a la misma, hallazgos que se han identificado incluso antes de la aparición de la PE y durante el puerperio.11
Sorprendentemente, sólo cinco estudios posparto específicamente diseñados para evaluar la hiperinsulinemia en mujeres con PE han sido informados. Aunque todos coinciden en encontrar valores superiores de insulina en las mujeres con PE previa, hay un debate entre ellos sobre el papel que juega la resistencia a la insulina en la génesis de la PE y la hipertensión posterior. Al final, todos los trabajos coinciden en que es necesario realizar más estudios para esclarecer esto. Dichos estudios coinciden también en que esta población presenta mayor riesgo de enfermedades cardiovasculares, pero aún se está lejos de poder realizar estudios poblacionales en el posparto, ya que el tiempo de seguimiento es por periodos cortos ( < 1 año), a excepción de dos estudios que siguieron a las participantes hasta la posmenopausia.12–14
Contrario a lo esperado, en nuestro estudio la glucemia basal no fue distinta entre los grupos ni con el paso del tiempo, aunque la insulina sérica basal hubiera sido de gran utilidad para poder saber si en el grupo con historia de PE tenía un comportamiento de hipersecreción y así poder medir la resistencia a la insulina.
Las mujeres del grupo PE previa, permanecen con valores mayores de TAS y TAD, por lo que parecería que quedan con memoria o les es más difícil disminuir sus cifras, aunque no alcanzan valores para establecer un diagnóstico de hipertensión. Recientemente, Bosnyak y cols. encontraron, en un grupo de mujeres con previa PE seguidas a tres años posterior a su evento, cifras mayores o iguales de 130/85, lo que apoya que no necesariamente estas mujeres se vuelven hipertensas, pero quedan en valores limítrofes, muy probablemente con alto riesgo de, en un futuro cercano, incrementar estas cifras si no se controlan, además otros factores predisponentes.12
CONCLUSIONES
En la población estudiada el antecedente de PE es un factor que se encuentra en 90% relacionado con cifras de tensión arterial = 130/90 al año posparto.
Las mujeres que tuvieron embarazo normoevolutivo tendieron a disminuir sus cifras de tensión arterial durante el primer año posparto, no así las mujeres con PE previa, quienes se quedaron con cifras estacionarias posterior al parto; aunque no sabemos si esto se modificó posterior al año, por lo que, es conveniente contar con un seguimiento más prolongado para evaluar este tipo de cambios.
La distribución de grasa, la glucosa de ayuno, los triglicéridos y HDL, no fueron factores que cambiaran por contar con la condición de cursar con PE, así como tampoco, cambiaron con el paso del tiempo. Esto permitiría suponer que son variables que puedan modificarse más tarde, por lo que es necesario seguir a este grupo de pacientes durante un periodo más prolongado de tiempo.
Las mujeres con PE y con hipertensión gestacional, deberían contar con una consejería que promueva mediciones frecuentes de la presión arterial y logren mantenerla controlada posterior al embarazo. Esta consejería estaría basada en el riesgo potencial de desarrollar hipertensión en subsecuentes embarazos y en su vida futura, así como aconsejar cambios en el estilo de vida, mantener un peso adecuado y un control en sus lípidos y niveles de glucosa.
* Después de la semana 20 de gestación en mujeres que eran previamente normotensas.
REFERENCIAS
1. Seeley EW, Solomon CG. Insulin resistance and its potential role in pregnancy–induced hypertension. J Clin Endocrinol Metab 2003; 88: 2393–8. [ Links ]
2. Diagnosis and management of preeclampsia and eclampsia: ACOG practice bulletin no. 33: American College of Obstetricians and Gynecologists. Obstet Gynecol 2002; 99: 159–67. [ Links ]
3. National High Blood Pressure Education Program. Report of the National High Blood Pressure Education Program Working Group on high blood pressure in pregnancy. Am J Obstet Gynecol 2000; 183: S1–S22. [ Links ]
4. Buhimschi CS, Magloire L, Funai E, et al. Fractional excretion of angiogenic factors in women with severe preeclampsia. Obstet Gynecol 2006; 107: 1103–13. [ Links ]
5. Gupta S, Agarwal A, Sharma RK. The role of placental oxidative stress and lipid peroxidation in preeclampsia. Obstet Gynecol Surv 2005; 60: 807–16. [ Links ]
6. Wolf M, Hubel CA, Lam C, et al. Preeclampsia and future cardiovascular disease: potential role of altered angiogenesis and insulin resistance. J Clin Endocrinol Metab 2004; 89: 6339–43. [ Links ]
7. Avogadro P, Crepaldi G. First Annual Meeting of the European Association for the Study of Diabetes. Diabetología 1965; 1: 137 (Abs. 53). [ Links ]
8. Modan M, Halkin, Almong S, Lusky A, Eshkol A, Shefi M, et al. Hyperinsulinemia: a link between hypertension, obesity and glucose intolerance. J Clin Invest 1985; 75: 807–17. [ Links ]
9. Ferranini E, Buzzigoli E, Bonnadona. Insulin resistance in essential hypertension. N Engl J Med 1987; 317: 350. [ Links ]
10. Reaven GM. Role of insulin resistance in human disease. Diabetes 1988; 37: 1595–607. [ Links ]
11. Hnat MD, Sibai BM, Caritis S, et al. Prenatal outcome in women with recurrent preeclampsia compared with women who develop preeclampsia as nulliparas. Am J Obstet Gynecol 2002; 186: 422–6. [ Links ]
12. Laivuori H, Tikkanen MJ, Ylikorkala O. Hyperinsulinemia 17 years after preeclampsia first pregnancy. J Clin Endocrin Metabol 1996; 81: 2908–11. [ Links ]
13. Kaaja R, Laivuori H, Laakso M, Tikkanen MJ, Ylikorkala O. Evidence of a state of increased insulin resistance in preeclampsia. Metabolism 1999; 48: 892–6. [ Links ]
14. Hubel CA, Snaedal S, Ness RB, Weissfeld LA, Geirsson RT, Roberts JM, et al. Dyslipoproteinaemia in postmenopausal women with a history of eclampsia. Br J Obstet Gynecol 2000; 107: 776–84. [ Links ]














