ANTECEDENTES
El término vasculitis se ha usado para describir diferentes trastornos de los vasos sanguíneos de cualquier calibre y ubicación1 y se ha identificado con inflamación, destrucción2 y necrosis3 de los mismos, lo que origina isquemia y adelgazamiento del vaso sanguíneo4 También se ha relacionado con dilatación aneurismática, estenosis u oclusión de los vasos sanguíneos.5 Las vasculitis afectan ambos sexos, pueden ocurrir a cualquier edad y tienen una amplia variabilidad de manifestaciones clínicas.
La vasculitis leucocitoclástica es también conocida como angitis leucocitoclástica, vasculitis por hipersensibilidad y venulitis cutánea necrotizante6 y se ha considerado un padecimiento autoinmunitario que afecta pequeños vasos (arteriolas, capilares y vénulas menores a 50 micrómetros).7 Tiene múltiples causas y las manifestaciones clínicas pueden limitarse a la piel o ser sistémicas. El diagnóstico suele ser tardío y la respuesta al tratamiento variable. En los últimos años se han prescrito múltiples inmunomoduladores en monoterapia y en terapia combinada para tratar a los pacientes afectados con la enfermedad. Esta revisión se hizo con el objetivo de mostrar el estado actual del conocimiento en vasculitis leucocitocástica con insistencia en el diagnóstico y tratamiento.
Epidemiología
Es un padecimiento no muy común con incidencia anual variable de 30 casos por millón a 45 por millón.8 Su frecuencia es equivalente entre sexos y el límite de edad es muy amplio, desde 5 a 93 años con media de 48.5 años, según estudios efectuados por Arora y su grupo. En este mismo estudio se reportó que de 84 pacientes 6 eran menores de 18 años, lo que indica que aunque puede afectar a niños y adultos, en estos últimos la frecuencia es mucho mayor, especialmente en las edades entre 40 y 60 años.9
Causa
La etiopatogenia de la vasculitis leucocitoclástica es compleja porque se han referido múltiples causas y los mecanismos fisiopatogénicos de muchas no están claros (Cuadro 1). Las causas detectadas con más frecuencia son infecciosas (23%), consumo de drogas (12%) y procesos sistémicos asociados y llama la atención la indeterminada o idiopática que se ha referido en la bibliografía con una amplia variabilidad que va de 3 a 72%.3 En un estudio realizado con 112 pacientes con vasculitis leucocitoclástica por Bouiller y colaboradores se encontró que en 62 de ellos (55%) la vasculitis leucocitoclástica se debía a una enfermedad subyacente.10
Cuadro 1 Causa de la vasculitis leucocitoclástica
|
Bacterias: estreptococo B grupo A, Staphylococcus aureus, meningococo, gonococo, Pseudomonas, Treponema pallidum11 Micobacterias: M. leprae11 Virus: de hepatitis B o C, virus de la inmunodeficiencia humana, parvovirus B19, citomegalovirus y menos frecuentemente virus varicela zoster y el virus de influenza A12,13 Parásitos: Plasmodium11 Fármacos: hidralazina, tetraciclinas, griseofulvina, tiazidas, diurético de asa, fenotiazina, quinidina, penicilina y todos los betalactámicos (amoxicilina, etc.), sulfonamida, alopurinol, anticuerpos monoclonales, isoniazida, rifampicina, etambutol, sorafenib; así mismo en niños se manifiesta con más frecuencia secundario a penicilina, paracetamol, AINEs y agentes anti-tiroideos (propiltiouracilo)6,7,11,14-17 Vacunas: influenza18 Agentes químicos: tatuajes en los que se ha usado tinta roja, drogas ilícitas (cocaína adulterada con levamisola), insecticidas, herbicidas y derivados del petróleo10,19,20 Concomitante con enfermedades autoinmunitarias: enfermedades inflamatorias intestinales, como colitis ulcerosa y de Crohn, artritis reumatoide, lupus eritematoso sistémico, síndrome de Sjögren, síndrome antifosfolipídico, dermatomiositis Ejercicio: tiempo prolongado, exceso de calor21 Discrasias sanguíneas: crioglobulinemia, paraproteinemia o hipergammaglobulinemia22 Procesos neoplásicos: tumores sólidos, hasta 5% de pacientes con leucemias y linfomas23 Idiopática: 3-72% en la bibliografía3 |
Fisiopatología
Aunque no es el único mecanismo de daño tisular, en la vasculitis leucocitoclástica se ha aceptado que la hipersensibilidad tipo 3 desempeña un papel importante y varios hallazgos fisiopatológicos son compatibles con una enfermedad mediada por inmunocomplejos.24 Hay depósitos de antígenos ya sea endógenos o exógenos en el endotelio de los vasos, predominantemente vénulas poscapilares25 superficiales que son reconocidos por anticuerpos, lo que hace que se active la cascada del complemento y haya depósito de quimiocinas y factores del complemento,23 como C3, C4 y C5A del complemento que atrae leucocitos, principalmente neutrófilos, mismos que fagocitan a los complejos Ag-Ac y causan daño en los vasos por liberación de enzimas lisosomales.1 También la síntesis de IL-1 y (factor de necrosis tumoral alfa [TNF-α]) causa que se expresan moléculas de adhesión como P-selectina, E-selectina e ICAM1, VCAM-1,7 que se unen a las proteínas de Sialil Lewis, LFA-1, Mac-1 y VLA-4 para favorecer el paso celular del espacio intravascular al extravascular (Figura 1).
Otros mecanismos de daño se han referido en la enfermedad además del mediado por inmunocomplejos. En la vasculitis cutánea inducida por ejercicio se ha discutido el papel de factores biofísicos, como la velocidad del flujo sanguíneo, la turbulencia que se genera en los vasos de pequeño calibre y la estasis venosa. Durante el ejercicio debido a lesión endotelial por la turbulencia se induce metabolismo anaerobio y acumulación de ácido láctico, se activa la cascada del complemento por factores no conocidos, también hay depósito de inmunocomplejos y se activan citocinas proinflamatorias, como IL-6, IL-17 e IL-23. El ejercicio prolongado ocasiona fatiga muscular y se vincula con estasis venosa y aumento de volumen y presión intravascular, lo que favorece la extravasación de eritrocitos.21
La vasculitis inducida por virus se debe a lesión directa del vaso por el microorganismo o indirectamente por reacciones de hipersensibilidad tipos 2, 3 y 4 según la clasificación de Gell y Coombs. Por ejemplo, el virus de la hepatitis B causa daño endotelial por depósito de inmunocomplejos en la superficie del vaso, el parvovirus B19 tiene tropismo positivo por células endoteliales,26,27 el citomegalovirus causa daño endotelial de forma directa y entre los hongos Candidaspp activa la cascada del complemento directamente sin la formación previa de inmunocomplejos.11
Clasificación
La primera clasificación de las vasculitis fue propuesta por el Colegio Americano de Reumatología (ACR) en 1990. En ésta se agrupaba a las vasculitis según el diámetro del vaso afectado y la vasculitis por IgA, vasculitis por crioglobulinemia y vasculitis inducida por fármacos se incluyeron como vasculitis de pequeños vasos, más tarde se aceptaría que en éstas puede haber hallazgos histopatológicos que pudieron interpretarse como vasculitis leucocitoclástica.
También en ese mismo año el ACR publicó los criterios de clasificación propios de la vasculitis leucocitoclástica, contando con sensibilidad de 71% y especificidad de 83% si había tres o más de los cinco criterios: ser mayor de 16 años, exposición previa a medicamento, púrpura palpable, exantema maculopapular y biopsia con leucocitos perivasculares.28 Hoy se sabe, sin embargo, que la vasculitis leucocitoclástica puede manifestarse en niños menores de 16 años y la causa es variable no sólo inducida por fármacos, tampoco se limita en todos los casos a la piel, también puede ser un padecimiento sistémico en 20% de los casos.29 El ACR fue la primera asociación que introdujo el término vasculitis por hipersensibilidad para referirse a lesiones de pequeños vasos con manifestaciones cutáneas.11 De todas las clasificaciones de vasculitis la más usada ha sido la Clasificación de Chapel-Hill, Carolina del Norte, Estados Unidos, que se publicó en 1994 y actualizó en 2012 (Cuadro 2).30
Cuadro 2 Clasificación de vasculitis por Chapel-Hill, 2012
|
• Vasculitis de grandes vasos: arteritis de Takayasu, arteritis de células gigantes. • Vasculitis de medianos vasos: poliarteritis nodosa, enfermedad de Kawasaki • Vasculitis de pequeños vasos: vasculitis asociada con ANCA, poliangeítis microscópica, granulomatosis de Wegener, enfermedad de Churg-Strauss, enfermedad inmunocomplejos contra membrana basal glomerular, vasculitis por crioglobulinemia, vasculitis por IgA, vasculitis anti-C1q • Vasculitis de vasos variables: enfermedad de Behcet, síndrome de Cogan • Vasculitis que afectan un solo órgano: angeítis leucocitoclástica cutánea, arteritis cutánea, vasculitis primaria del SNC, aortitis aislada, otras. • Vasculitis asociada con enfermedad sistémica: vasculitis por lupus, vasculitis asociada con artritis reumatoide, vasculitis por sarcoidosis, otros. • Vasculitis asociada con probable causa: vasculitis por crioglobulinemia asociada con virus de hepatitis C, vasculitis asociada con virus de hepatitis B, aortitis asociada con sífilis, vasculitis por inmunocomplejos asociada con fármacos, vasculitis por ANCA asociada con fármacos, vasculitis asociada con cáncer y otras |
Editado de la clasificación original.
En 2005 la Liga Europea contra el Reumatismo y la Sociedad Europea Pediátrica de Reumatología clasificaron las vasculitis en pacientes pediátricos, su clasificación fue similar a la de los adultos agrupándolas en vasculitis que afectan grandes, medianos y pequeños vasos, otros y sin clasificar. En el grupo de pequeños vasos subdividieron las vasculitis en aquéllas con granulomas y sin granulomas; en este último subgrupo se encuentra la vasculitis leucocitoclástica.31
Carlson y su grupo propusieron en 2006 una clasificación de vasculitis según el diámetro del vaso, pero además añadieron la celularidad predominante. En esta clasificación la vasculitis leucocitoclástica forma parte de las vasculitis que afectan vasos de pequeño calibre y aparecen en la subclasificación de vasculitis neutrofílicas (mediadas por inmunocomplejos).32 Quizás fue hasta ese momento la clasificación que más se acercaba a la descripción de la vasculitis leucocitoclástica.
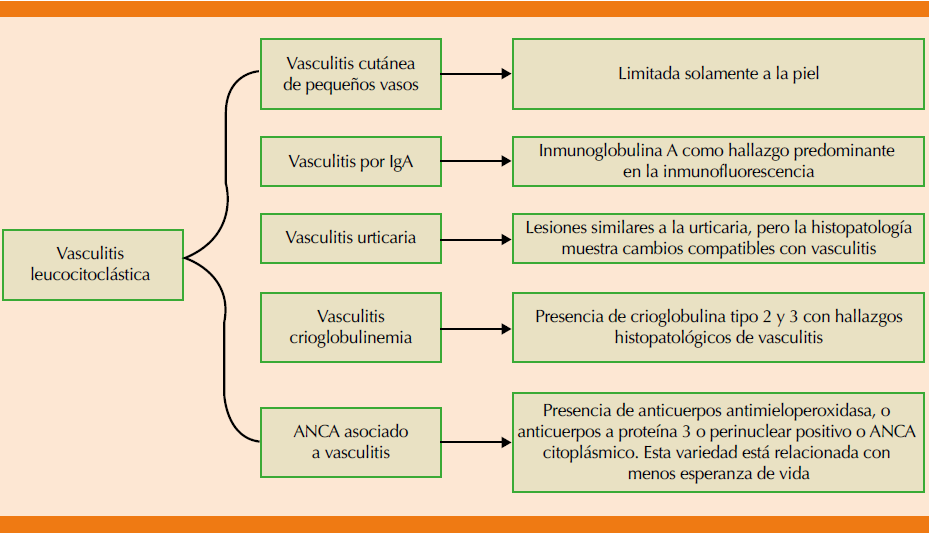
La subclasificación de la vasculitis leucocitoclástica, editada de Arora y colaboradores, 2014, se muestra en la Figura 2. La forma cutánea es la más frecuente, seguida por la vasculitis mediada por IgA, ambas predominantemente idiopáticas y la de menor frecuencia es la vasculitis-crioglobulina.9 La vasculitis leucocitoclástica incluye como subgrupos histopatológicos a la vasculitis cutánea de pequeños vasos, vasculitis por IgA, vasculitis urticaria, vasculitis crioglobulinemia y ANCA asociado con vasculitis.
Mientras la clasificación de Chapel-Hill es más útil en la práctica clínica cotidiana, la de Arora y colaboradores permite obtener mayor acercamiento a la fisiopatología y a los hallazgos histopatológicos.
Algunos médicos no reconocen la vasculitis leucocitoclástica como una entidad clínica propia, sino como un diagnóstico histopatológico común a varias vasculitis de pequeños vasos. No resulta raro encontrar discordancias en los criterios diagnósticos ni acerca de cuáles hallazgos clínicos permiten distinguir con relativa certeza a la vasculitis leucocitoclástica de otras vasculitis de pequeños vasos. También se requiere investigar mucho más en la etiopatogenia de la enfermedad para definir subgrupos clínicos y de tratamiento.
Diagnóstico de vasculitis leucocitoclástica
Es importante determinar los factores causales o procesos asociados y la existencia de enfermedad sistémica. La información del interrogatorio puede revelar un trastorno o una enfermedad preexistente, medicamentos tomados antes de la vasculitis, existencia de infección bacteriana o viral y síntomas sugerentes de afectación sistémica.33 En la exploración física, el tipo de lesión cutánea y la extensión de la misma y sus signos de afectación sistémicas son de importancia en el pronóstico, porque sin tratar, algunas de estas condiciones pueden evolucionar y producir daño irreversible en diferentes órganos. La enfermedad limitada a la piel suele tener mejor pronóstico, pero la aparición de manifestaciones clínicas adicionales pudiera llevar al clínico a confusión y a la administración errónea de un tratamiento sistémico innecesario para el paciente.34
Básicamente el diagnóstico de la vasculitis leucocitoclástica es clínico y es importante diferenciar la forma limitada o cutánea (que representa alrededor de 80% de las vasculitis leucocitoclásticas), de la forma sistémica o generalizada (que representa alrededor de 20%).35
Las manifestaciones clínicas objetivas en la enfermedad limitada a piel pueden aparecer típicamente en la forma de púrpura palpable; sin embargo, otras manifestaciones de la vasculitis en la piel se identifican como máculas, pápulas, vesículas, ampollas, nódulos subcutáneos, úlceras y urticaria repetitiva o crónica.36,37 Las lesiones cutáneas pueden ser pruriginosas o incluso muy dolorosas, con sensación ardorosa o de picadura. Las lesiones aparecen más a menudo en las extremidades inferiores en pacientes ambulatorios o en la zona sacra en los que reposan permanentemente en cama, por los efectos de las fuerzas hidrostáticas en las vénulas poscapilares. Algunas lesiones se acompañan de edema y a menudo de hiperpigmentación en áreas de lesiones repetitivas o crónicas.1
En la forma de manifestación sistémica puede cursar con múltiples manifestaciones inespecíficas entre las que se incluyen: astenia, adinamia, anorexia, malestar generalizado, fiebre, sudores nocturnos, pérdida de peso,38 edema periférico o inflamación periarticular, artralgias, mialgias, artritis con participación simétrica de las articulaciones grandes (caderas, rodillas, tobillos) que pueden ser evidentes (66% de los pacientes).39,40 En la manifestación sistémica son reconocibles por orden de frecuencia: artralgias, trastornos renales, gastrointestinales y neuropatía periférica.10
No existen datos de laboratorio específicos para diagnosticar vasculitis leucocitoclástica; sin embargo, pueden ser de mucha utilidad al momento de esclarecer diagnósticos diferenciales y establecer el manejo. Los estudios que suelen dar más información son: biometría hemática, examen sistemático de orina, determinación de crioglobulinas, electroforesis sérica de proteínas, inmunofluorescencia directa, prueba de antígeno de superficie de virus de hepatitis B, prueba de anticuerpos de hepatitis C,37,41 anticuerpos antiestreptocócicos, prueba de anticuerpos antinucleares, factor reumatoide, complemento total y sus fracciones, concentraciones de IgA en sangre, prueba de anticuerpo anti-Ro (SS-A), pruebas de función renal. La existencia de anticuerpos anticitoplasma del neutrófilo (ANCA) concretamente del tipo anti-MPO o P-ANCA es un hallazgo importante.42 Debe tenerse en cuenta que los ANCA perinucleares también pueden estar presentes en otros síndromes vasculíticos y en enfermedades del tubo digestivo, como la enfermedad inflamatoria intestinal (colitis ulcerativa).43
La confirmación histológica sigue siendo el patrón diagnóstico de oro. La biopsia cutánea debe realizarse de una lesión temprana blanda y purpúrea (menos de 48 horas de evolución, punzón de 3-4 mm incisional/escisional > 6 mm), si ello es posible.33,44
En términos histopatológicos, hay seis hallazgos que pueden observarse en la vasculitis leucocitoclástica que son: necrosis de tipo fibrinoide, daño endotelial, neutrófilos que invaden la pared vascular,45 fragmentos nucleares de neutrófilos (leucocitoclasia) en vénulas poscapilares,46 extravasación de eritrocitos1 e infiltrado inflamatorio mononuclear y polimorfonuclear, predominan neutrófilos y eosinófilos en procesos agudos47 porque hasta en 20% de los casos de vasculitis leucocitoclástica puede tomar un curso crónico y en cerca de 20% puede tratarse de una forma recurrente,29 en estas dos últimas es característico el predominio del infiltrado celular mononuclear23 con ausencia de inflamación granulomatosa.
Varios autores han tratado de correlacionar los cambios histopatológicos con el curso clínico y la causa de la vasculitis leucocitoclástica, sin identificar rasgos característicos únicos que orienten a una respuesta satisfactoria. Se ha sugerido que a mayor profundidad del infiltrado inflamatorio mayor posibilidad de que el padecimiento sea sistémico. De manera peculiar, en un estudio efectuado por Loricera y colaboradores en 52 pacientes con vasculitis leucocitoclástica se encontró que de forma universal, sea cual sea la causa, o si la vasculitis leucocitoclástica era sistémica o exclusivamente cutánea, en todas las biopsias se encontraba que el grado de infiltrado inflamatorio y la afección vascular era similar en todos; sin embargo, en 12 de los pacientes que tenían vasculitis leucocitoclástica con infección bacteriana se observó que la existencia de neutrófilos era mayor que en aquéllos sin infección.48 La mayor existencia de eosinófilos sugiere que la causa se debe a fármacos o vasculitis tipo urticaria.45 También puede demostrarse la existencia de inmunoglobulinas y componentes del complemento en las lesiones cutáneas iniciales.49,50
Básicamente los estudios de imagen se usan para evaluar la extensión, esclarecer diagnósticos diferenciales y evaluar las complicaciones (por ejemplo, pancreatitis, perforación gastrointestinal, daño renal, necrosis de los conductos biliares, hemorragia) sobre todo en la vasculitis leucocitoclástica sistémica.51 La radiografía anteroposterior de tórax es un estudio simple y rápido que suele usarse para descartar afectación vascular pulmonar o tumoraciones, la tomografía y la resonancia magnética pueden ser muy útiles al momento de evaluar los lechos vasculares, tumoraciones, afectación del tubo gastrointestinal (engrosamiento de la pared intestinal, líquido peritoneal libre), daño del parénquima pulmonar y cerebral.52
La ecografía es la modalidad de estudios de imagen inicial más comúnmente utilizada para iniciar la investigación.53 Se usa a menudo en la afectación digestiva para evaluar el grado de edema de la pared intestinal o la aparición poco frecuente de una invaginación vinculada con la hipertrofia de las placas de Peyer; con más frecuencia en pacientes pediátricos. En estos casos el enema baritado es una herramienta de mucha ayuda junto con la ecografía para demostrar dicha invaginación que ocurre en la región ileo-ileal en aproximadamente 70% de los casos positivos de vasculitis leucocitoclástica, esto contrasta con la intususcepción clásica, que suele ocurrir en la unión ileocecal.54 Debe considerarse el uso de estos métodos de imagen en todo paciente que experimente dolor abdominal agudo intenso aunado a las lesiones cutáneas acompañantes y sin evidencia de un factor físico o traumático desencadenante.55
El abordaje diagnóstico de las vasculitis cutáneas implica todo un reto debido a la gran variabilidad de sus manifestaciones clínicas y causas, aunado a la falta de una clasificación universalmente aceptada y de criterios diagnósticos bien establecidos.29 Sin embargo, no hay ninguna prueba diagnóstica selectiva. Puede haber moderada leucocitosis o eosinofilia, anemia poco importante secundaria a sangrado, VSG y plaquetas elevadas si hay inflamación, aumento de las cifras de amilasa en caso de pancreatitis y diátesis hemorrágica secundaria a déficit del factor VIII, hipergammaglobulinemia e incremento de las concentraciones séricas de complemento. En orina puede observarse hematuria y ocasionalmente proteinuria. Si hay cifras elevadas de urea y creatinina debe evaluarse la biopsia renal. Asimismo, la prueba de sangre en heces con frecuencia es positiva y las concentraciones de IgA en sangre pueden ser normales o elevadas.11,56
El diagnóstico diferencial de una vasculitis leucocitoclástica es complejo, debido a que comparte características clínicas con varias afecciones que producen lesiones púrpura-cutáneo-mucosas, la existencia de manifestaciones sistémicas inespecíficas (en la forma sistémica) y en los estudios de laboratorio e imagen puede guardar similitud con enfermedades mediadas inmunológicamente y con aquéllas que no lo son.30 Entre las principales enfermedades con las que debe hacerse diagnóstico diferencial de la vasculitis leucocitoclástica se encuentran todas las pertenecientes al grupo de vasculitis de pequeño calibre o pequeños vasos mediadas por inmunocomplejos, sean o no ANCA positivas, por ejemplo: púrpura de Schönlein-Henoch, vasculitis urticarial, eritema elevatum diutinum y granuloma facial, vasculitis crioglobulinémica, vasculitis no leucocitoclástica, púrpura hipergammaglobulinémica y edema agudo hemorrágico del lactante.32,57-59
La valoración diagnóstica debe realizarse siempre de manera dirigida y escalonada con base en los datos clínicos y de laboratorio en cada paciente. El diagnóstico final del tipo específico de una vasculitis cutánea se basa en la integración de los hallazgos de la historia clínica, exploración física, exámenes de laboratorio, histológicos y de imagen.60
Tratamiento de la vasculitis leucocitoclástica
El tratamiento de las vasculitis leucocitoclásticas debe individualizarse según si es una afección local o sistémica y la gravedad del episodio de afectación cutánea. Sin embargo, hasta la fecha no existe suficiente evidencia científica en la bibliografía médica que respalde algún esquema de tratamiento 100% específico contra la vasculitis leucocitoclástica.61,62 Los objetivos del tratamiento son: inducir remisión de la enfermedad activa, aumentar la supervivencia, limitar la morbilidad relacionada con la enfermedad y mantener la remisión. El tratamiento de la vasculitis leucocitoclástica es multidisciplinario y complejo, en el que los pacientes deben ser manejados en unidades o centros que cuenten con médicos expertos en vasculitis y que puedan identificar todos los posibles factores y situaciones desencadenantes.63,64 El abordaje es el siguiente:
Medidas generales
En caso de que exista un factor causal asociado, su eliminación o tratamiento puede aliviar o curar el proceso, por ejemplo, en caso de ser un antígeno como el de Mycoplasma pneumoniae, parvovirus B19 o citomegalovirus, se emprenderá la administración de antimicrobianos contra los mismos.1,26
Restringir la administración de fármacos agresivos o de tratamiento antibiótico como amoxicilina, penicilina,65 tetraciclina, sulfamidas, eritromicina.
Un ensayo abierto en Italia estudió el efecto de una dieta de eliminación en cinco pacientes. Con la reintroducción de comidas y colorantes se identificó al agente dañino, con lo que fue posible el control sostenido de la enfermedad, aunque aún de valor limitado en la práctica clínica.66
El uso de compresas en zonas lesionadas, reposo, elevación de extremidades y un ambiente cálido pueden ser de gran ayuda.67
En situaciones en que al parecer la enfermedad tiene un curso benigno, no está indicado tratamiento alguno, excepto medidas sintomáticas (AINEs, antihistamínicos). Si persiste la afectación cutánea y no hay datos de una enfermedad vinculada o vasculitis sistémica primaria, la decisión de iniciar tratamiento debe basarse en la relación riesgo-beneficio entre la magnitud de los síntomas y el riesgo del tratamiento. Garantizar nutrición, analgesia e hidratación adecuadas es de gran valor.68,69
Algunos casos de vasculitis leucocitoclástica muestran alivio espontáneo, en tanto que otros tienen recidivas. En sujetos con vasculitis leucocitoclásticas persistentes se han probado diferentes regímenes terapéuticos con resultados variables.
Antihistamínicos
Se han sugerido con frecuencia como tratamiento de primera línea, con base en que la histamina inyectada permite la deposición de inmunocomplejos en las paredes de los vasos con posible desarrollo de vasculitis leucocitoclástica. Se inicia con un fármaco antihistamínico no sedante de segunda generación, por ejemplo loratadina dos veces al día. En algunos casos es preferible un fármaco como la doxepina (Sinequan) porque puede tener efectos antihistamínicos H1 y H2.33
Antiinflamatorios no esteroideos (AINE)
Se han prescrito clásicamente en el tratamiento de síndromes vasculíticos, porque son medicamentos eficaces para tratar de forma rápida el dolor leve a moderado.70 Sin embargo, debe aclararse que los AINE no han sido particularmente eficaces en ningún síndrome vasculítico, su beneficio es plenamente sintomático debido a su acción en las prostaglandinas y leucotrienos, pero sobre todo por la inhibición de la agregación plaquetaria. Se ha demostrado alivio sintomático con la administración de ibuprofeno, indometacina e inhibidores selectivos de la COX 2.71
Agentes hemorreológicos (pentoxifilina)
La administración de pentoxifilina 400 mg cada 8-12 horas puede ser útil en pacientes con vasculopatía oclusiva o fenómenos vasomotores muy pronunciados, como el livedo reticularis, este fármaco mejorará la circulación del área irrigada por los vasos afectados al actuar directamente en la membrana del eritrocito, modificando su elasticidad y forma y permitirle acceder a la pequeña circulación y a zonas vasculares afectadas que tuvieron disminución de su lumen.72
Agentes antipalúdicos
Los fármacos antipalúdicos, como la hidroxicloroquina y cloroquina, se han prescrito en algunos pacientes con vasculitis leucocitoclástica persistente; aunque son eficaces para tratar lesiones cutáneas asociadas con lupus eritematoso sistémico, no han mostrado el mismo margen de efectividad para tratar la vasculitis incluso en los pacientes sin lupus eritematoso sistémico.33
Sulfonas
La diaminodifenilsulfona (dapsona) es el agente de elección para el tratamiento del síndrome cutáneo vasculítico del eritema elevatum diutinum.73 En pacientes seleccionados ha sido efectiva en controlar las manifestaciones de la púrpura palpable a dosis de 100 a 200 mg/día. También se ha demostrado su efectividad en lesiones persistentes de vasculitis leucocitoclástica y para prevenir recidivas.33 Se ha sugerido que puede haber un efecto sinérgico entre la pentoxifilina y la dapsona.74
Colchicina
Se ha usado en ensayos abiertos en pacientes con vasculitis cutánea con púrpura palpable o lesiones urticariales. La colchicina inhibe la quimiotaxis de los leucocitos, bloquea la liberación de enzimas lisosomales, inhibe la síntesis de ADN y la proliferación celular, puede inhibir el efecto de las prostaglandinas. Los inmunocomplejos no son afectados por el fármaco.75 Se ha recomendado una dosis de 0.6 mg administrada vía oral dos veces al día, los efectos se observarán generalmente en 7 a 14 días. Su administración también resulta muy benéfica para los pacientes con vasculitis y artralgias o artritis concomitantes. Los pacientes que reciben tratamiento con colchicina por largo tiempo deben realizarse regularmente recuentos sanguíneos completos.76
Glucocorticoides . Se prescriben muy a menudo para tratar las vasculitis leucocitoclásticas en las que existe afección sistémica que pudiera ocasionar daño orgánico. El tratamiento puede comenzar con prednisona, 0.5 a 1 mg/kg/día (40 a 60 mg/día, según la gravedad de la enfermedad) y en la medida de lo posible se disminuirá la dosis de manera directa por interrupción de la administración o por conversión a un régimen en días alternos para posteriormente hacer la interrupción definitiva, debido a sus múltiples efectos adversos.77 Su administración sigue aún en controversia y continúa en investigación; sin embargo, se han desarrollado criterios absolutos de administración de corticoesteroides como: curso de la enfermedad rápidamente progresiva, afectación neurológica, afectación renal con pérdida de función, carditis o vasculitis coronaria, enfermedad pulmonar severa con cavitación e infiltración. Asimismo, entre los criterios relativos se encuentran: enfermedad cutánea crónica que no responde a otros fármacos, neuropatía periférica, enfermedad pulmonar crónica, pérdida de peso sostenida y fiebre.33 Las dosis repartidas del corticoesteroide son más efectivas que una única dosis matinal; sin embargo, este esquema de dosis divididas tiene mayor potencial para originar toxicidad. La prednisona se continúa hasta que los signos y síntomas de la enfermedad se hayan controlado y entonces el fármaco se retira de manera lenta y escalonada, nunca de golpe por el alto riesgo de producir afección suprarrenal. Si se produce la reactivación de la enfermedad, la dosis original debe ser reinstituida, seguida de una retirada lenta.78 Los pacientes con vasculitis y afección visceral (riñón, sistema nervioso central, aparato gastrointestinal) deben ser tratados con pulsos de esteroides como terapia de inducción a la remisión (metilprednisolona a dosis de 500 a 1000 mg/día, en 500 mL de solución glucosada 5%, administrado en dos o tres horas, durante uno a tres días consecutivos). Al término del pulso, debe continuarse la administración de esteroide oral a dosis de 0.5 a 0.8 mg/kg/día.77,79 Las infecciones y las fracturas por osteoporosis son dos de los principales efectos adversos que deben vigilarse en los pacientes con vasculitis que reciben corticoesteroides.80
Los pacientes que no responden a glucocorticoides sistémicos, que experimentan efectos secundarios relacionados con los esteroides o en los que la enfermedad es tan severa y de duración prolongada pueden recibir otro tratamiento inmunosupresor. Los individuos con vasculitis crónica aislada y circunscrita a vénulas cutáneas rara vez mejoran con cualquier régimen terapéutico y suelen usarse citotóxicos o ahorradores de corticoides como último recurso, con un periodo de duración óptima que puede variar de 6 a 12 meses.1 Los fármacos más prescritos de esta categoría son los agentes alquilantes del ADN (ciclofosfamida y clorambucil), antimetabolitos (azatioprina, el antagonista del folato metrotexato y la ciclosporina).33
Ciclofosfamida
Es el fármaco de elección en pacientes con vasculitis sistémicas, pero nunca se prescribirá de primera elección en vasculitis leucocitoclástica no complicada por sus potenciales efectos adversos. En general, la ciclofosfamida es el fármaco más prescrito en estos casos; sin embargo, existe riesgo de procesos malignos en la vejiga y el sistema linfático, así como de causar infertilidad en ambos sexos y en los últimos años se tiene especial cuidado en no prolongar su administración por más de 12 meses.81 La ciclofosfamida se ha prescrito en una dosis diaria vía oral de 1 a 2 mg/kg/día o vía intravenosa y en pulsos a dosis de 15 mg/kg con intervalos de tres a cuatro semanas.82 Por vía oral se administra en la mañana con adecuada hidratación a lo largo del día para evitar la cistitis hemorrágica. Algunos autores recomiendan la combinación de corticoesteroide y ciclofosfamida para inducir rápidamente la remisión de la enfermedad.79,83 Debe vigilarse frecuentemente al paciente con recuentos sanguíneos para mantener cifras de leucocitos superiores a 3000/mL (> 1500 neutrófilos).77 Este fármaco no debe administrarse durante el embarazo. Sus efectos benéficos más significativos son con frecuencia tardíos, comenzando a las cuatro a seis semanas.84,85 Se ha concluido que la administración de ciclofosfamida en pulso, en comparación con ciclofosfamida oral, es menos tóxica e igualmente efectiva para inducir la remisión de vasculitis con daño renal.86 Los principales efectos secundarios de este fármaco son pancitopenia, cistitis hemorrágica (40%), cáncer vesical (5%), mielodisplasia y toxicidad gonadal.85,87
Clorambucilo
Es un fármaco con un mecanismo de acción presumiblemente similar al de la ciclofosfamida, pero se ha estudiado mucho menos. La ciclofosfamida y el clorambucilo se han vinculado con mayor riesgo de neoplasia, en particular, tumores malignos linforreticulares (ambos agentes), cáncer de piel (clorambucilo) y cáncer de vejiga (ciclofosfamida).33
Azatioprina
Se ha publicado que es útil en pacientes con vasculitis leucocitoclástica resistente severa y en pacientes con vasculitis cutánea. La azatioprina es de utilidad en todas las vasculitis, a excepción de la producida por la enfermedad de Kawasaki y la arteritis de células gigantes. Se administra en una única dosis oral de 1 a 2 mg/kg. Los efectos tóxicos principales son fiebre inducida por el fármaco, pancreatitis, hepatitis y toxicidad medular.88 El comienzo de su acción también es tardío, ocurre a las 4 a 6 semanas, puede prescribirse una terapia puente con corticoesteroides para iniciar la remisión de los síntomas. Los efectos tóxicos a largo plazo, como neoplasias, no fueron mayores en los pacientes que recibieron azatioprina que en los que tenían similares grados de enfermedad que no recibieron azatioprina.89
Metotrexato
El metotrexato a dosis bajas y semanales (7.5 a 15 mg) se ha prescrito para tratar a pacientes con formas sistémicas de vasculitis leucocitoclástica leves a moderadas resistentes a corticoesteroides y se ha alcanzando la remisión entre los primeros tres a seis meses del inicio de la vasculitis.90 El metotrexato puede sustituir la administración de ciclofosfamida en pacientes con enfermedad leve a moderada porque permite lograr la remisión de la enfermedad (89.8 versus 93.5%, p = 0.041). La administración de metotrexato en sustitución de ciclofosfamida no es efectiva en pacientes con vasculitis asociada con ANCA, con enfermedad extensa o afección renal o pulmonar.91 La función renal debe evaluarse con cuidado antes de iniciar el tratamiento, porque la incapacidad de excretar el fármaco a dosis terapéuticas aumenta el índice de toxicidad severa. La vigilancia inicial de pacientes que reciben metotrexato debe incluir recuentos sanguíneos completos frecuentes y pruebas de función hepática. Los pacientes que reciben metotrexato a largo plazo necesitarán biopsias hepáticas periódicas para vigilar la posible fibrosis, cirrosis o ambas. En caso de intoxicación el ácido folínico puede ser de mucha utilidad para combatirla.33
Micofenolato de mofetilo
Este fármaco tiene menos efectos adversos que la ciclofosfamida para el tratamiento de pacientes con vasculitis leucocitoclástica asociada con ANCA leve a moderada. Los hallazgos de un ensayo clínico no cegado, en el que se comparó la eficacia clínica de micofenolato de mofetilo (n = 18) vs ciclofosfamida IV (n = 17) para la inducción de la remisión en pacientes con vasculitis sistémica asociada con ANCA y daño renal moderado, mostró que a los seis meses de seguimiento, el grupo que recibió micofenolato de mofetilo en comparación con el grupo que recibió ciclofosfamida, tuvo mayor reducción en la actividad de la enfermedad (0.2 ± 0.89 versus 2.6 ± 1.7, p < 0.05), mayor tasa de remisión completa (77.8 versus 47.1%) y considerable mejoría de la función renal (44.4 vs 15.4%).92
La administración de micofenolato de mofetilo representa una opción terapéutica muy considerable para los pacientes que son intolerantes o sufren los efectos adversos de la ciclofosfamida.93
Ciclosporina
Es uno de los fármacos de los que se tiene más experiencia para disminuir el rechazo en pacientes trasplantados,94 también se ha prescrito para tratar a pacientes con vasculitis leucocitoclástica. Se administra a dosis de 3 a 5 mg/kg/día. La nefrotoxicidad es un factor limitante y la vigilancia cuidadosa de la función renal y la presión sanguínea es necesaria.87
Agentes biológicos
Éstos son fármacos modificadores de la respuesta inmunitaria, son de reciente prescripción en el tratamiento de la vasculitis leucocitoclástica sistémica resistente a tratamiento citotóxico o en relación con otros padecimientos autoinmunitarios.
Los agentes biológicos, especialmente los agentes anti-TNF-α y el rituximab se prescriben cada vez con mayor frecuencia para el tratamiento contra la vasculitis en adultos y, aunque con menos frecuencia, también en niños, porque entre otras ventajas tienen la capacidad de reducir la administración de glucocorticoides. Entre los agentes que se han prescrito para tratar pacientes con vasculitis leucocitoclástica están rituximab, infliximab y adalimumab.77
Rituximab . Es un anticuerpo monoclonal dirigido contra la molécula CD-20 que se encuentra en la superficie de los linfocitos B. Se ha reportado en varias series de casos que es eficaz en pacientes con vasculitis leucocitoclástica generalizada y tan efectivo como la ciclofosfamida para inducir la remisión de la enfermedad asociada con anticuerpos contra citoplasma de neutrófilos (ANCA). Esto fue confirmado por dos ensayos controlados con distribución al azar, publicados en 2010.95,96 Se requieren evaluaciones de seguridad por mayores periodos de tiempo.97 Recomendaciones recientemente publicadas basadas en una revisión de la bibliografía y el consenso de expertos señalan que el rituximab debe considerarse para el tratamiento de los niños con vasculitis sistémicas que no logran responder a la terapia de inducción convencional con glucocorticoides y ciclofosfamida, o para pacientes con enfermedad remitente o recidivante en la que existe preocupación especial por el riesgo de dosis acumulativas y toxicidad por glucocorticoides, ciclofosfamida o ambos.98 En comparación con otros agentes biológicos, rituximab fue superior a infliximab en un ensayo prospectivo con distribución al azar de 17 pacientes con vasculitis complicadas resistentes.99 En este estudio se evaluó la eficacia de cuatro infusiones de rituximab (375 mg/m2 cada dos semanas) más dos pulsos de ciclofosfamida, en comparación con pulsos de ciclofosfamida durante tres a seis meses solamente y se concluyó que no existe diferencia significativa en alcanzar la remisión de la enfermedad a los 12 meses (76 vs 82%). La administración de rituximab más ciclofosfamida permite ahorrar pulsos de ciclofosfamida y puede considerarse en pacientes jóvenes para preservar la fertilidad.100 La administración de rituximab (cuatro infusiones semanales de 375 mg/m2) junto con glucocorticoides representa una opción de tratamiento de inducción de remisión en caso de falla a la terapia estándar, contraindicación a la administración de ciclofosfamida o en pacientes con manifestaciones graves de la enfermedad, como afección renal o hemorragia pulmonar.86 La tasa de recaída con la administración de rituximab fue de 44.4% posterior a 13.5 meses en otro estudio.101
Infliximab . Es un anticuerpo monoclonal quimérico humano derivado que se une con alta afinidad a la forma soluble y a la de transmembrana del TNF-α pero no a la linfotoxina alfa. Este agente biológico inhibe la actividad funcional del TNF-α. Su prescripción en vasculitis leucocitoclástica es controvertida. Algunos autores refieren que su aplicación puede ser benéfica en pacientes con vasculitis leucocitoclástica con artritis resistente a tratamiento citotóxico y recidivante, pero aún está en estudio. Un estudio prospectivo, abierto, multicéntrico mostró que la administración de infliximab (5 mg/kg IV en las semanas 0, 2, 6 y 10) junto con tratamiento estándar es efectiva en inducir la remisión en pacientes con vasculitis sistémica asociada con ANCA (88%) y reduce significativamente la actividad de la enfermedad, permitiendo disminuir la dosis de corticoesteroide.102 Se requiere mayor número de estudios clínicos controlados para confirmar la eficacia y recomendar la administración de infliximab como inductor de la remisión en la enfermedad asociada con ANCA.103 Resulta paradójico que se han reportado casos de pacientes con enfermedad de Crohn que han padecido vasculitis leucocitoclástica después de que se les aplicara el anticuerpo monoclonal infliximab.104
Adalimumab . Es un anticuerpo monoclonal totalmente humanizado recombinante expresado en células de ovario de hámster chino, específico contra el factor de necrosis tumoral (TNF-α). Su administración en vasculitis leucocitoclástica aún está en estudio y también es causa de controversia por el riesgo de desencadenar paradójicamente una vasculitis leucocitoclástica por hipersensibilidad como en algunos casos de pacientes en tratamiento con infliximab.96 Sin embargo, con adalimumab este riesgo disminuye considerablemente porque es un anticuerpo monoclonal totalmente humanizado y no induce tanta reactividad como infliximab, que es un anticuerpo monoclonal quimérico humano-murino. Se han documentado algunos casos en los que se ha obtenido éxito en el tratamiento de algunas vasculitis cuando se combinó adalimumab con rituximab.105
Inmunoglobulina humana
La administración de inmunoglobulina humana en las enfermedades dermatológicas concomitantes con trastornos inmunológicos se ha estudiado ampliamente en la bibliografía. A la luz de los nuevos conocimientos de la inmunopatogenia de muchas de estas enfermedades, es posible reconocer con más claridad los posibles mecanismos de la inmunomodulación con inmunoglobulina. La administración de inmunoglobulina humana está justificada cuando se pretenden uno o varios de los siguientes objetivos terapéuticos, muchos de ellos son válidos en la vasculitis leucocitoclástica: bloqueo de receptores Fc, bloqueo o neutralización de autoanticuerpos, bloqueo o neutralización de virus, disminución del número de reacciones cruzadas con receptores antigénicos de células B, bloqueo de superantígenos, regulación de la inducción de citocinas proinflamatorias, como IL-1, IL-6, TNF-α e IFN-γ, estabilización de la membrana celular, enmascaramiento celular y de receptores distintos a los Fc, aumento de la velocidad de eliminación de autoanticuerpos o inmunocomplejos y supresión de la formación de anticuerpos, inhibición de la citotoxicidad mediada por complemento, disminución de la fagocitosis y de la activación policlonal de células T, regulación del número y funciones de linfocitos T citotóxicos, inhibición de la citotoxicidad mediada por anticuerpos, modulación de la diferenciación celular, la expansión clonal y la apoptosis, disminución de la activación policlonal de células T o B, disminución o bloqueo de moléculas de adhesión, disminución de depósito de autoanticuerpos, complemento e inmunocomplejos.106
Este gran número de ventajas y un perfil de seguridad adecuado ofrecen un recurso terapéutico que resulta benéfico para el paciente con vasculitis leucocitoclástica con afectación sistémica multiorgánica severa y que ha sido resistente al tratamiento con glucocorticoides, citotóxicos o ha mostrado falla a los fármacos modificadores de la respuesta biológica. Si se elige en el momento adecuado y en los esquemas de dosis sugeridos, puede proporcionar el rescate de una muerte casi inminente en algunos casos y la remisión en otros y, aunque en la mayoría de los casos no es la terapia de elección, cada caso merece un análisis particular y no deben emitirse recomendaciones absolutas para su prescripción.106
Plasmaféresis
El recambio plasmático puede ser un complemento al tratamiento en las enfermedades severas con inmunorreactantes circulantes, como la vasculitis leucocitoclástica sistémica grave. La plasmaféresis es un procedimiento que permite la eliminación de macromoléculas nocivas y está indicada en algunos trastornos autoinmunitarios cuando está en peligro la vida o un órgano vital.
Las principales indicaciones de estos procedimientos en enfermedades autoinmunitarias fueron las asociadas con complicaciones neurológicas, seguidas de las hematológicas y reumatológicas.107 En este último subgrupo representa una alternativa terapéutica salvadora de la vida, pero cuando el daño ocurre en el sistema nervioso central o el riñón, a pesar de la terapia, pueden sobrevenir secuelas permanentes. El recambio plasmático constituye una terapia coadyuvante para la inducción de la remisión en pacientes con enfermedad renal grave rápidamente progresiva y en sujetos con insuficiencia renal moderada a grave.79,108
Es común que se requieran varios recambios y el procedimiento debe realizarse en un ambiente hospitalario. Este tratamiento puede proteger a los pacientes durante un brote severo de la enfermedad, aunque se requiere la medicación sistémica con corticoesteroides, inmunosupresores o ambos, para el control a largo plazo de la enfermedad.
CONCLUSIONES
La vasculitis leucocitoclástica es una enfermedad compleja, cuyo diagnóstico suele ser tardío debido a que comparte manifestaciones clínicas con muchas enfermedades y su evolución es muy variable. La biopsia es con frecuencia necesaria para establecer el diagnóstico de certeza. Existen muchas propuestas terapéuticas y la búsqueda del efecto inmunomodulador tiene un papel central en el tratamiento. Se necesitan estudios para definir subgrupos de tratamiento de acuerdo con criterios clínicos e histopatológicos.











 nueva página del texto (beta)
nueva página del texto (beta)