ANTECEDENTES
La enfermedad vascular cerebral (EVC) es definida por la Organización Mundial de la Salud como la aparición súbita de signos neurológicos focales, de presunto origen vascular, que dura más de 24 horas o causa la muerte.1
De 14.3 millones de muertes cada año en el mundo, 4.5 millones son consecuencia de la enfermedad vascular cerebral secundaria a enfermedad arterial ateromatosa o cardioembólica.2 En México, en 2011, la enfermedad vascular cerebral tuvo incidencia de 118 por 100,000 habitantes al año, prevalencia de 80 por cada 100,000 habitantes y mortalidad de 38.1 por 100,000 habitantes, lo que constituyó la tercera causa de muerte en individuos mayores de 65 años, la primera en discapacidad y la segunda causa de demencia, después de la enfermedad de Alzheimer.1
Algunos estudios epidemiológicos han indicado que la diabetes mellitus es un factor de riesgo mayor de enfermedad vascular cerebral isquémica y recurrencia de la misma.3,4 Varios estudios también encontraron elevada incidencia de infarto cerebral en individuos sin diabetes con glucemia sérica elevada,5,6 porque la hiperglucemia se detecta en aproximadamente una tercera parte de los pacientes con enfermedad vascular cerebral de tipo isquémico.7,8
Estudios clínicos demuestran que la hiperglucemia durante el infarto cerebral se asocia con mala evolución y peor desenlace, incluidos los pacientes tratados con agentes fibrinolíticos.9-12 La respuesta endocrina a la enfermedad vascular cerebral puede condicionar hiperglucemia en pacientes sin diabetes y, por tanto, puede considerarse un marcador de la severidad del daño vascular cerebral.13,14
Durante el último medio siglo se ha observado asociación entre leucocitosis y el pronóstico de la enfermedad cardiovascular. Existe relación entre el aumento de glóbulos blancos y la morbilidad y mortalidad del paciente con enfermedad vascular cerebral isquémica aguda; el mecanismo fisiopatológico básico es doble: 1) alterando las propiedades hemorreológicas sanguíneas, por incremento de la viscosidad, favoreciendo la obstrucción de pequeños vasos, y 2) a través de la acción directa de enzimas proteolíticas, que inducen daño vascular directo y favorecen la trombosis.15
Hace poco se estudió el índice leuco-glucémico durante la fase aguda de la enfermedad vascular cerebral como predictor de severidad a corto plazo, lo que ha permitido la toma temprana de decisiones, como la derivación a centros de alta complejidad, utilizando valores de laboratorio de rutina de baja complejidad y costo.16
El objetivo de esta investigación fue evaluar la capacidad pronóstica del índice leuco-glucémico en la mortalidad y complicaciones intrahospitalarias de pacientes con enfermedad vascular cerebral de tipo isquémico aterotrombótico.
MATERIAL Y MÉTODO
Estudio de cohorte observacional, prospectivo, longitudinal y analítico. Se reclutaron pacientes mayores de 55 años de edad, con factores de riesgo cardiovascular, que ingresaron consecutivamente de enero a diciembre de 2017 al servicio de Medicina Interna del Hospital General Ticomán SEDESA, con diagnóstico de enfermedad vascular cerebral de tipo isquémico, según las normas establecidas en el servicio e internacionalmente.17 Se excluyeron pacientes con enfermedad vascular cerebral previa, evolución mayor a 72 horas, ataque isquémico transitorio, comorbilidades reumatológicas, sepsis, sospecha de cardioembolismo u origen lacular.
El estudio fue aprobado por el comité de ética del hospital y en todo momento se mantuvo el carácter confidencial de los datos de los pacientes incluidos en la investigación. Todos los participantes, sus familiares o representantes legales firmaron consentimiento informado.
Datos de laboratorio
Los datos se obtuvieron de las historias clínicas durante el ingreso del paciente. Se colectaron variables demográficas: género, edad, tabaquismo y comorbilidades. Además, se obtuvieron variables de laboratorio: biometría hemática, perfil de lípidos, química sanguínea completa. El índice leuco-glucémico (ILG) se calculó de la siguiente forma:18
ILG = (glucemia [mg⁄dL]*leutocitos[106/L])/1.000
El valor del punto de corte del índice leuco-glucémico se estableció en 1600 puntos. Éste se tomó de Caldas e Iaconis,16 quienes demostraron mediante curva ROC sensibilidad de 100% y especificidad de 85%.
Evaluación de severidad, mortalidad y complicaciones intrahospitarias
Se aplicaron las escalas de NIHSS y Rankin al ingreso. Para evaluar la meta primaria de mortalidad, se registraron los casos de fallecimiento por cualquier causa durante un periodo de seguimiento de 21 días posteriores al ingreso. Además, se evaluó la meta secundaria mediante el registro de complicaciones hospitalarias: apoyo de ventilación mecánica, transformación hemorrágica, neumonía, infección de vías urinarias y choque séptico.
Análisis estadístico
Las variables cualitativas se expresaron en frecuencias absolutas y porcentaje, las cuantitativas se expresaron como media ± desviación estándar. El grado de relación entre las variables cualitativas se determinó mediante el análisis de correlación de Pearson o Spearman de acuerdo con la distribución de las variables. Se analizó la asociación de riesgo del índice leuco-glucémico con la probabilidad de muerte y complicaciones mediante razón de momios.
Los datos se procesaron con el programa estadístico SPSS 15.0 para Windows. Se estableció como significativo el resultado de los estadísticos si el valor de p fue igual o menor a 0.05.
RESULTADOS
El grupo de estudio se constituyó de 72 pacientes que cumplieron los criterios de selección, con media de edad de 71.4 años, en su mayoría hombres y con prevalencia de diabetes mellitus e hipertensión arterial sistémica en más de la mitad de los casos, como se puede observar en el Cuadro 1. Se obtuvo media del índice leuco-glucémico de 1237 ± 625.
Cuadro 1. Características demográficas de la población de estudio (n = 72)
| Edad (años) | 71.4 ± 8.43 |
| Hombres, núm. (%) | 42 ± 58.33 |
| Tabaquismo, núm. (%) | 15 ± 20.83 |
| Comorbilidades, núm. (%) | |
| Diabetes mellitus, núm. (%) | 46 (63.8) |
| Hipertensión arterial sistémica, núm. (%) | 45 (62.5) |
| Enfermedad renal crónica, núm. (%) | 16 (22.2) |
| Dislipidemia, núm. (%) | 13 (18) |
| Glucemia (mg/dL) | 167.7 ± 65.9 |
| Leucocitos (células x 103) | 7.46 ± 2.37 |
| Índice leuco-glucémico | 1237.7 ± 625.1 |
| Escalas, núm. (%) | |
| NIHSS | |
| 0-5 | 13 (18) |
| 6-15 | 27 (37.5) |
| 15-20 | 20 (27.7) |
| > 20 | 12 (16.6) |
| Rankin | |
| 0 | 6 (8.3) |
| 1 | 16 (22.2) |
| 2 | 27 (37.5) |
| 3 | 10 (14) |
| 4 | 7 (9.7) |
| 5 | 6 (8.3) |
| 6 | 0 |
Las variables cuantitativas se expresaron como media ± desviación estándar.
Respecto a la evaluación de severidad la mayoría de los pacientes tuvieron incapacidad moderada por escala de Rankin y severidad moderada por escala de NIHSS.
La evaluación inicial consistió en correlacionar el resultado del índice leuco-glucémico con puntuaciones en escalas de severidad clásicas como la de NIHSS y Rankin, y se obtuvieron resultados de rho = 0.38 (0.16-0.56) y rho = 0.45 (0.24-0.62), respectivamente (Figuras 1 y 2).
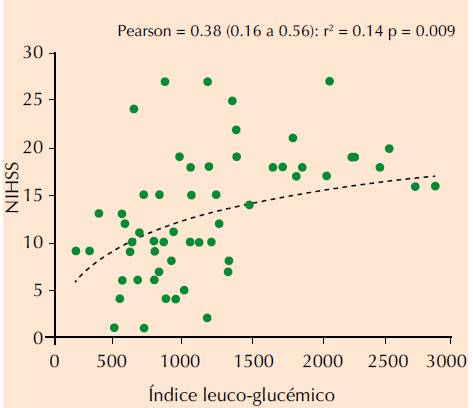
Figura 1. Correlación entre el índice leuco-glucémico y escala de NIHSS (análisis de Pearson). La línea discontinua muestra la tendencia de la dispersión. * p < 0.05.
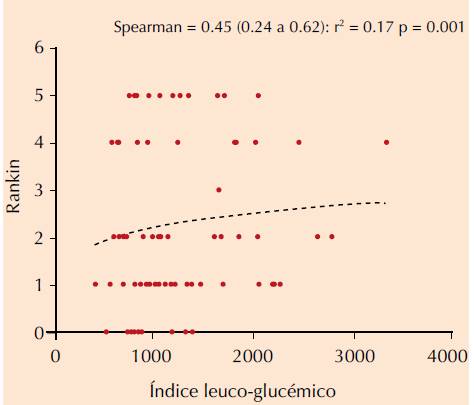
Figura 2. Correlación entre el índice leuco-glucémico y escala de Rankin (análisis de Spearman). La línea discontinua muestra la tendencia de la dispersión. ** p < 0.001.
El tiempo promedio de hospitalización fue de 7.4 ± 4.8 días. Durante este seguimiento se registraron 6 defunciones (8.3%), mientras que 22 casos (30.5%) padecieron complicaciones como: neumonía intrahospitalaria (22.2%) choque séptico (5.5%), transformación hemorrágica (4.1%) e infección de vías urinarias (9.7%).
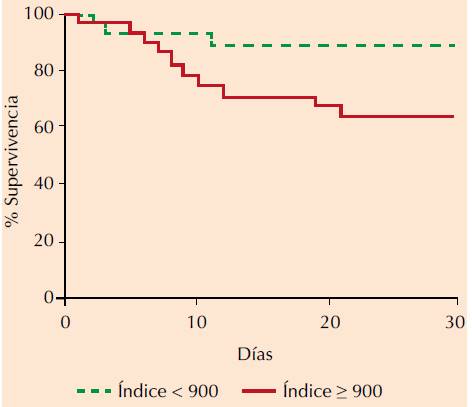
Posteriormente, se exploró el papel del índice leuco-glucémico (ILG) como marcador de las metas primarias y secundarias consideradas, a través de análisis de Kaplan-Meier, dicotomizado por el ILG con punto de corte obtenido por análisis ROC ≥ 900 (Figura 3). Respecto a la meta de evaluación primaria de mortalidad, no se encontró diferencia significativa entre los grupos divididos por el punto de corte del ILG; mientras que el análisis de la meta de evaluación secundaria de complicaciones durante la hospitalización permitió observar diferencia significativa al punto de corte considerado, con asociación de riesgo de OR = 3.02 (IC95%: 1.03-9.9, p = 0.02).
DISCUSIÓN
El principal hallazgo de este estudio es la capacidad del índice leuco-glucémico para predecir complicaciones intrahospitalarias en pacientes con enfermedad vascular cerebral de tipo isquémico aterotrombótico, además de su asociación significativa con las escalas de severidad como la de NIHSS y Rankin.
De manera consistente, otros autores han observado que un valor elevado de leucocitos durante la admisión hospitalaria se asocia con la severidad de la enfermedad vascular cerebral.19,20 Asimismo, marcadores como la hemoglobina y la globulina han mostrado ser determinantes para el pronóstico de mortalidad a corto plazo.15
Recientemente se propuso al índice leuco-glucémico como marcador pronóstico en cardiopatía isquémica. El grupo brasileño de Pesaro y colaboradores21 evaluó la utilidad pronóstica del leucograma y la glucemia de mortalidad intrahospitalaria en 809 pacientes con infarto de miocardio. En ese estudio se observó un punto de corte de ILG de 1600 como la mejor discriminación para mortalidad en infarto de miocardio. Un estudio previo con diseño similar, realizado en Argentina por Caldas e Iaconis,16 evaluó la capacidad del índice leuco-glucémico (ILG) con punto de corte en 1600 para pronóstico de mortalidad en pacientes con enfermedad vascular cerebral. Este estudio demostró asociación entre el valor del ILG y la mortalidad a corto plazo. Paralelamente con otros estudios, nuestro análisis mostró correlación positiva significativa entre el ILG y la severidad de la enfermedad vascular cerebral, evaluada a través de las escalas de NIHSS y Rankin. Sin embargo, en nuestro análisis no observamos asociación con supervivencia-mortalidad, ni por riesgo estimado. Algunas posibles explicaciones son: 1) diferencias en las características basales del grupo de estudio, porque el estudio de Caldas e Iaconis16 incluyó enfermedad vascular cerebral de causa variada, 2) diferencias en la comorbilidad del grupo de estudio; 3) limitación en comparabilidad porque el seguimiento realizado no proporciona información detallada de las causas de defunción.
En este estudio se obtuvo un punto de corte de ILG 900 mediante curva ROC en función de las complicaciones hospitalarias. Este punto de corte mostró utilidad potencial debido a su asociación de riesgo significativa con la aparición de complicaciones; así como su capacidad de delinear distintos pronósticos de complicaciones al evaluarlo de forma dicotómica en un análisis de supervivencia. Es necesario seguir estudiando este índice para conocer su utilidad en el seguimiento de pacientes con enfermedad vascular cerebral a largo plazo, así como determinar un punto de corte de ILG en población mexicana porque constituye una herramienta fácil y económica en nuestro medio.
CONCLUSIONES
El ILG mayor o igual a 900 se relacionó con elevada severidad de enfermedad vascular cerebral en las escalas de NIHSS y Rankin. Aunque no se observó asociación entre ILG y mortalidad, el marcador mostró capacidad para predecir la aparición de complicaciones intrahospitalarias. Los datos sugieren que el ILG puede constituir una herramienta útil, económica y sencilla para predecir qué pacientes padecerán complicaciones durante su hospitalización.











 text new page (beta)
text new page (beta)