CASO CLÍNICO
Paciente masculino de 74 años de edad que ingresó al servicio de Medicina Interna del Hospital Regional de Puebla con diagnóstico de sangrado del tubo digestivo alto. Al interrogatorio de ingreso refirió padre finado por epistaxis masiva y sangrado del tubo digestivo alto secundario a angiodisplasias gástricas, hermana finada por angiodisplasias en el tubo gastrointestinal que condicionaron choque hipovolémico, hermano con angiodisplasias gástricas con antecedente de sangrado digestivo no fatal, dos hijas que han tenido sangrado del tubo digestivo alto corroborando angiodisplasias en una de ellas, y tabaquismo positivo abandonado hacía 20 años. Tuvo hospitalización previa en 2011 por sangrado del tubo digestivo alto donde se evidenciaron al estudio endoscópico angiodisplasias en la región duodenal que fueron tratadas con inhibidor de la bomba de protones (IBP) y apoyo transfusional sin continuar con protocolo diagnóstico. Dos semanas previas al ingreso actual tuvo nuevo cuadro de sangrado que condicionó choque hipovolémico y fue tratado con hemospray endoscópico, apoyo transfusional e inhibidor de la bomba de protones parenteral. En esta ocasión tuvo evacuaciones melénicas abundantes, astenia y adinamia severa, por lo que acudió a Urgencias de nuestro hospital donde se le realizó nuevo estudio endoscópico que evidenció angiodisplasias en estómago y duodeno, con sangrado activo en angiodisplasia bulbar, mismo que remitió con coagulación APC y hemoclip. Ingresó a piso de Medicina Interna donde con los antecedentes comentados iniciamos protocolo diagnóstico de telangiectasia hemorrágica hereditaria o síndrome de Osler-Weber-Rendu. Se tomaron los criterios de Curaçao (epistaxis, telangiectasias, lesiones viscerales y antecedente familiar de la enfermedad); para el diagnóstico se necesitan tres. A la exploración física se encontraron telangiectasias en el puente nasal, ambos arcos cigomáticos (Figura 1A), mentón, lengua, mucosa oral (Figura 1B) y nasal, esta última friable y de fácil hemorragia al contacto. Prueba de oxímetro positiva para enfermedad, con SO2< 96% en intervalos de 10 minutos en decúbito supino y bipedestación. La gasometría mostró prueba de hiperoxemia con FiO2 al 100% positiva para posible derivación derecha-izquierda concordante con posible malformación arteriovenosa pulmonar. En estudios de laboratorio de control se documentó anemia microcítica hipocrómica (Hb 4.6 g/dL). Se realizaron estudios complementarios con los siguientes resultados:
Malformación arteriovenosa pulmonar en la región apical derecha evidenciada en resonancia magnética nuclear de 69.4 x 26.1 x 51.4 mm (Figuras 2 y 3).
Hipertensión arterial pulmonar severa secundaria a malformación arteriovenosa pulmonar (PSAP 70 mmHg) evidenciada por ecocardiograma.
Malformación arteriovenosa hepática con múltiples derivaciones arterio-portales con dilatación y tortuosidad de vasos intrahepáticos. Flujo inverso en todo el eje porto-esplénico. Bazo con datos sugerentes de neoformación de lesión incipiente vascular visceral en el polo inferior.
Angiodisplasia de cuerpo y antro gástrico de hasta 3 mm, sin sangrado activo. Cinco angiodisplasias bulbares de fácil sangrado al contacto con el endoscopio que requirió hemoclip, coagulación con APC, argón plasma y colocación de adrenalina en submucosa.
Malformaciones arteriovenosas múltiples colónicas en sigmoides a 50 cm del margen anal con múltiples dimensiones sin alteraciones del patrón mucoso evidenciadas por colonoscopia.
Toma de biopsia de telangiectasias faciales de la que se obtuvieron datos de proliferación y ectasia de capilares en la dermis superficial y profunda compatible con telangiectasias por síndrome de Osler-Weber-Rendu.
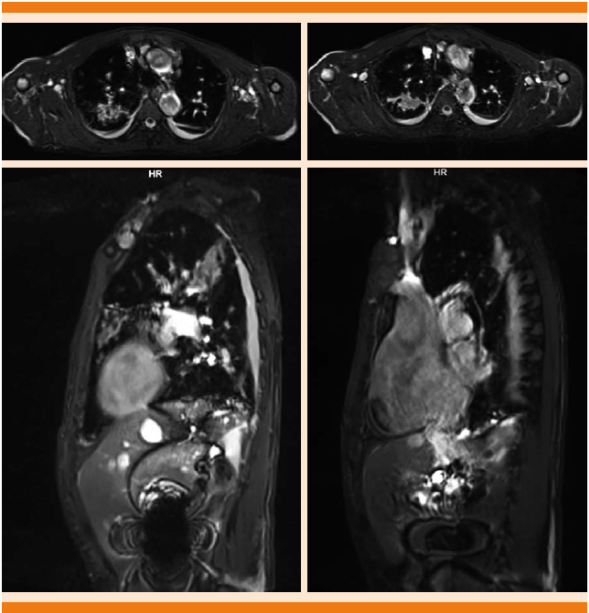
Figura 2 Imagen potenciada en T2, corte axial y sagital, en donde se observa una lesión irregular, heterogénea, predominantemente hiperintensa, en la región apical derecha, derrame pleural bilateral, existe, además, crecimiento global de las cavidades cardiacas, valorable en los cortes sagitales.
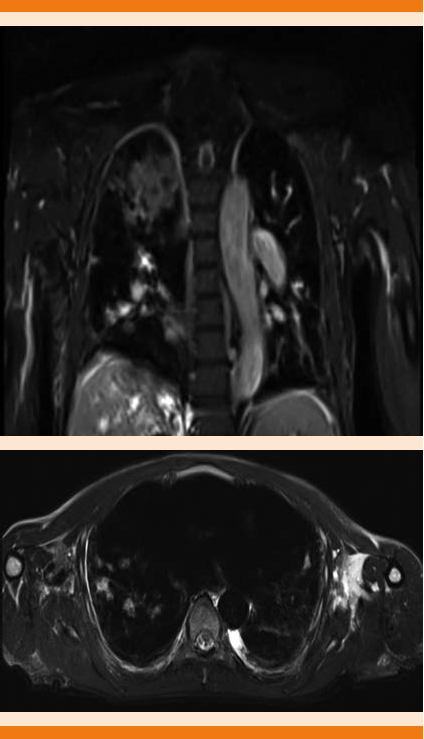
Figura 3 Imagen potenciada en T2, FAT SAT, corte coronal y axial, en donde se identifican en el hemitórax derecho múltiples lesiones irregulares, hiperintensas en relación con el resto del parénquima pulmonar, que demostraron corresponder a malformaciones arteriovenosas.
Derivado del abordaje se concluyó que el paciente cumplía todos los criterios de Curaçao, por lo que ante la gravedad del cuadro y los antecedentes que condicionaron alto riesgo de morbilidad y mortalidad, se decidió iniciar tratamiento con inhibidor de factor de crecimiento vasculoendotelial (anti-VEGF). Se sesionó el caso en comité de ética donde se aceptó la solicitud para que el paciente fuera tratado con bevacizumab. Se realizó revisión bibliografía para establecer la dosis; sin embargo, ante el cuadro agresivo y alto riesgo de morbilidad y mortalidad se decidió individualizar el esquema a seis dosis de la siguiente manera: una dosis de 15 mg/kg (900 mg), 2 dosis de 10 mg/kg (600 mg) y 3 dosis de 5 mg/kg (300 mg) cada una separada por intervalo de dos semanas. Tras el tratamiento con bevacizumab el paciente reingresó para control y seguimiento. En la actualidad el paciente se encuentra asintomático, sin datos de sangrado en más de seis meses de seguimiento tras finalizar el esquema de tratamiento (Figura 4). En estudio endoscópico de control mostró franca disminución de las angiodisplasias gastrointestinales, además de ausencia de epistaxis y recuperación de las concentraciones de hemoglobina hasta rangos normales. No hay nuevas imágenes correspondientes a malformaciones arteriovenosas pulmonares, hepáticas o de otros órganos.
DISCUSIÓN
La telangiectasia hemorrágica hereditaria, también conocida como síndrome de Osler-Weber-Rendu, es un trastorno genético de herencia autosómica dominante que se caracteriza por la formación de angiodisplasias en superficies mucocutáneas y malformaciones arteriovenosas en múltiples órganos, como pulmones, cerebro e hígado.1-3 Desde principios del siglo pasado se describían casos con datos clínicos similares a los que conocemos hoy día.4 Independientemente de que las malformaciones arteriovenosas viscerales condicionen afectación severa a largo plazo5 e incremento de la morbilidad y mortalidad, la epistaxis es el primer y principal signo clínico en más de 90% de los casos,1,3 condicionando anemia ferropénica con escasa respuesta a hierro parenteral y alto requerimiento de apoyo transfusional.6
Se estima que la prevalencia se encuentra en 1 por cada 5-10 mil personas, sin predominio por la raza,1,3 con penetrancia a los 40 años de casi 100%.7,8 En cuanto al sexo, sabemos que se trata de una enfermedad autosómica dominante; no obstante, hay series que reportan un discreto predominio del sexo femenino que es incluso de 1:1.54.9
La enfermedad es secundaria a alteraciones en múltiples moléculas de la vía de señalización del factor de crecimiento transformante beta (TGF-β1) que incluyen a los receptores endoglina y SMAD 4 que derivan en las lesiones comentadas.1,10 Se ha visto que los pacientes con esta afectación tienen concentraciones de factor de crecimiento endotelial vascular (VEGF) 10 veces mayor en comparación con individuos sanos,1 lo que condiciona el desequilibrio entre factores pro y antiangiogénicos.5,6
Los dos principales genes asociados con telangiectasia hemorrágica hereditaria son ENG (cromosoma 9q24) que codifica para endoglina y ACRLV1 (cromosoma 12q) que codifica para ALK1, diferenciando los subtipos clínicos 1 y 2, respectivamente,5,11 que representan casi 80% de los casos.8 Además, el trastorno puede ser secundario a alteraciones en MADH 4 que condicionan un síndrome caracterizado por poliposis juvenil con telangiectasia hemorrágica hereditaria (subtipo 3) y alteraciones menos frecuentes en el cromosoma 7p14 y en los genes GDF2 (subtipos 4 y 5, respectivamente).5,11,12 La expresión de estos genes origina la existencia de los estigmas de la enfermedad y es que en la fase de activación hay un estímulo angiogénico y desarrollo acelerado de células endoteliales.9,10 Cuando se encuentran los cuatro criterios de Curaçao para el diagnóstico, las alteraciones genéticas están en un rango que va hasta 85%12 y en pacientes femeninas con mutaciones en el gen para endoglina existe aumento del riesgo de muerte prematura en comparación con su contraparte masculina.13
Los criterios de Curaçao para el diagnóstico clínico de la enfermedad son: 1)epistaxis recurrente, 2)telangiectasias en sitios característicos, como labios, nariz y dedos; 3)malformaciones arteriovenosas viscerales que pueden ser gastrointestinales, hepáticas, cerebrales, etc. y 4)antecedente de familiares de primer grado afectados; se requieren al menos tres criterios para establecer el diagnóstico definitivo de la enfermedad (Cuadro 1).3,6,8,14 Una vez establecido el diagnóstico clínico se recomienda el estudio genético para determinar el subtipo molecular y se sugiere la amplificación del estudio a familiares de primer grado, siempre con consentimiento informado.12
Cuadro 1 Criterios de Curaçao
| Criterio | Característica |
|---|---|
| Epistaxis | Espontánea y recurrente |
| Telangiectasias | En cavidad oral, nariz, labios y dedos |
| Malformaciones arteriovenosas viscerales | Telangiectasias gastrointestinales, hepáticas, pulmonares y cerebrales |
| Antecedente familiar | Antecedente de familiar de primer grado afectado |
| Rasgos no definitorios secundarios a la enfermedad | Anemia ferropénica, hipertensión pulmonar, poliposis juvenil, migraña |
Las manifestaciones clínicas son secundarias al adelgazamiento y estrechamiento de los vasos afectados, así como su proximidad a superficies cutáneas y mucosas que predisponen a eventos hemorrágicos traumáticos o espontáneos y a derivaciones arteriovenosas que producen alteraciones en la hemodinámica y propensión a eventos embólicos e infecciosos (Cuadro 2).15 Si bien las malformaciones arteriovenosas cerebrales son congénitas, la edad promedio de epistaxis es a los 12 años de edad y las telangiectasias aparecen 5 a 30 años después.2 Una característica de las telangiectasias es que, al contrario de las petequias, las lesiones desaparecen con la digitopresión.16
Cuadro 2 Manifestaciones viscerales y sistémicas
|
Cerebrales Malformaciones arteriovenosas cerebrales Fístulas arteriovenosas Malformaciones arteriovenosas nodulares clásicas Micro-malformaciones arteriovenosas Malformaciones cavernosas Anormalidades del desarrollo venoso Malformaciones de la vena de Galeno Cardiovasculares Hipertensión pulmonar Insuficiencia cardiaca de alto gasto Aparato respiratorio Malformaciones arteriovenosas pulmonares Telangiectasias endobronquiales Hemoptisis Gastrointestinales Telangiectasias gastrointestinales Malformaciones vasculares hepáticas Poliposis juvenil Sangrado gastrointestinal Colangiopatía isquémica Isquemia mesentérica Hipertensión portal Encefalopatía hepática Mucocutáneas Epistaxis Telangiectasias en labios, lengua, mucosa oral y dedos |
En los pulmones las malformaciones arteriovenosas son la lesión más común en el tipo 19,15 y hasta 90% tienen como causa telangiectasia hemorrágica hereditaria; el resto son esporádicas; sin embargo, menos de un tercio de los pacientes con telangiectasia hemorrágica hereditaria tienen malformaciones arteriovenosas pulmonares. La diferenciación de los tres elementos anatómicamente relevantes (arteria nutricia, saco aneurismático y vena de drenaje) en las malformaciones arteriovenosas pulmonares es importante para la ruta terapéutica porque el tratamiento percutáneo tiene mayores complicaciones cuando se trata de un saco aneurismático. La maduración de las malformaciones arteriovenosas pulmonares tiene diferente evolución, que va desde la formación de un nódulo en vidrio esmerilado hasta el crecimiento de la vena de drenaje y la diferenciación clara al estudio de imagen de las diferencias anatómicas.17
Entre las complicaciones más relevantes está la embolia paradójica secundaria a la pérdida del lecho de filtración entre la circulación arteriovenosa, la ruptura con la consecuente hemorragia pulmonar y la pseudonormalización de la hipertensión arterial pulmonar asociada con la pérdida de las resistencias vasculares periféricas.8 A falta de estudios controlados, se ha visto que la morbilidad neurológica entre las malformaciones arteriovenosas pulmonares no tratadas es casi de 70% (ictus y absceso cerebral), lo que indica la búsqueda selectiva entre todos los pacientes en una familia afectada por telangiectasia hemorrágica hereditaria.8,9 En los pacientes con una arteria nutricia mayor a 3 mm de diámetro se ha visto incremento de las complicaciones cerebrales, aunque ese punto de corte sólo está basado en información empírica. El tratamiento de las malformaciones arteriovenosas pulmonares es controvertido, porque si bien se ha logrado una buena tasa de éxito utilizando embolización selectiva, todavía existe una considerable tasa de subdetección. Debido a esto no se considera de manera inicial y en casos específicos (sobre todo los que son concomitantes con hipertensión arterial pulmonar) pueden desencadenar agudización de la insuficiencia cardiaca.8
Las manifestaciones viscerales incluyen daño hepático y gastrointestinal. Las telangiectasias gastrointestinales pueden abarcar hasta el 100% de tubo digestivo, y aunque incluso 80% de los pacientes las padecen, sólo 20% padecerá sangrado sintomático, generalmente después de la quinta década de la vida; es más común en el tipo 1, a diferencia de la lesión vascular difusa hepática, que es más frecuente en el tipo 2.9
La afectación hepática se describe en aproximadamente 74 a 84% de los casos reportados;5,6 es más común en el tipo 2 (también vinculada con hipertensión arterial pulmonar15 y consta de tres posibles complicaciones que por orden de frecuencia son: insuficiencia cardiaca de alto gasto, hipertensión portal y necrosis biliar. El primer cambio morfológico hepático es la dilatación focal de las vénulas poscapilares.13,18 El alto gasto cardiaco producido por las derivaciones hepáticas condicionan aumento de las presiones de llenado del ventrículo derecho, disnea, insuficiencia cardiaca e hipertensión arterial pulmonar.2,5 Se describe, además, daño pancreático en casi un tercio de los casos y generalmente asociado también con mutación ALK1.8 En un análisis de regresión logística se han visto que son cuatro los factores más importantes para determinar el daño hepático en los pacientes con telangiectasia hemorrágica hereditaria: edad, sexo, hemoglobina y fosfatasa alcalina elevada.19
Debido a la fisiopatología de la enfermedad, uno de los pilares terapéuticos es el bevacizumab, un anti-VEGF, prescrito comúnmente en oncología,1,5,7 cuya vida media es de hasta 21.5 días aproximadamente3,5 que, si bien no se encuentra todavía en las guías internacionales, se prescribe de manera amplia para tratar las diversas afectaciones viscerales en esta enfermedad.14 A pesar de que el control de la epistaxis es una meta prioritaria,16 la aplicación intranasal de bevacizumab ha demostrado ser efectiva en la reducción de la severidad y la frecuencia de epistaxis en los pacientes con telangiectasia hemorrágica hereditaria1 y no se recomienda la administración rutinaria por vía nasal, debido a que no existe consenso al respecto. Además, se ha visto que puede causar efectos adversos locales, poco control de la dosis liberada en la mucosa y nulo efecto sistémico.5,16,20 Existen otros tratamientos, como los quirúrgicos (coagulación con láser, embolización arterial nasal, radiofrecuencia submucosa, etc.), humidificación y lubricación de la mucosa nasal, aunque su utilidad como única medida terapéutica es muy baja.16,21 Para tratar la epistaxis incontrolable que no responde a otras medidas existe la técnica de Young para la oclusión anterior de la cavidad nasal.21 De manera tradicional en los reportes de caso se prescriben dosis de bevacizumab de 5-10 mg/kg,3 se ha visto que la epistaxis puede reducirse y la calidad de vida de los pacientes mejorar con dosis 40-80 veces menores,1 con disminución de los requerimientos de hierro y transfusión sanguínea. Por el contrario, la respuesta no es igual en términos viscerales, por lo que el tratamiento local se reserva para pacientes con índice de severidad de epistaxis < 5.20
Bevacizumab ha demostrado disminuir el tamaño de las malformaciones arteriovenosas viscerales, el flujo sanguíneo, así como la necesidad de trasplante hepático, que hasta ahora es el único tratamiento definitivo contra la hepatopatía.5 En un estudio prospectivo no comparativo se demostró el beneficio de la administración de bevacizumab en pacientes con hepatopatía severa a largo plazo, con disminución de las derivaciones hepáticas y posterior alivio de la cardiopatía resultante en un alto porcentaje de la población estudiada.5,20 Se ha visto que bevacizumab provoca disminución de los cuadros de sangrado, reduciendo así la morbilidad y mortalidad incluso en los pacientes con sangrado gastrointestinal resistente.22 El régimen habitual de bevacizumab para tratar la afectación sistémica es de 5 a 10 mg/kg cada dos semanas con un total de seis aplicaciones,15,16,20 dosis que se ha visto que asegura el tratamiento pulmonar y hepático.20,23
Se han descrito diferentes efectos secundarios con la administración de anti-VEGF, los más importantes son hipertensión arterial sistémica y cefalea.1 En pacientes que no toleran bevacizumab existen terapias farmacológicas de segunda línea, como fibrinolíticos, hormonoterapia y agentes inmunosupresores (Cuadro 3).21 Respecto a la administración de terapias antiplaquetarias y anticoagulación, debido a la asociación de telangiectasia hemorrágica hereditaria con otras enfermedades, como cardiopatía isquémica, hasta 60% de los pacientes pueden padecer empeoramiento de los sangrados, por tanto, quedará a juicio médico la prescripción seleccionada de estas terapias en pacientes específicos.21 En múltiples reportes de series de casos se ha descrito alivio de los síntomas y mejoría de la calidad de vida de los pacientes afectados,6 incluyendo diferentes opciones farmacológicas, intervencionistas y quirúrgicas, aunque existen pocos ensayos clínicos con distribución al azar que comparen la eficacia del bevacizumab21 con dosis de inicio y de mantenimiento que varían entre cada paciente.3
Cuadro 3 Tratamiento farmacológico contra la hemorragia por HHT
|
Antifibrinolíticos Ácido aminocaproico, ácido tranexámico, aprotinina Terapia hormonal La terapia estrogénica incluye: estrógeno/progesterona, etinilestradiol/noretisterona, danazol, raloxifeno fitoestrógeno Agentes inmunosupresores Sirolimus, tacrolimus Fármacos antiangiogénicos Fármacos anti-VEFG (bevacizumab) Talidomida Interferón gamma Antiinflamatorios/antioxidantes N-acetil cisteína Otros Desmopresina de aplicación tópica Factor VII Bleomicina intralesional |
Adaptado de la referencia 21.
VEFG: factor de crecimiento vasculoendotelial.
CONCLUSIÓN
El paciente del caso comunicado padecía alta morbilidad, no sólo por los antecedentes familiares, sino también por la rápida progresión del cuadro y la gravedad del mismo al momento del abordaje, por lo que se decidió prescribir un esquema personalizado de bevacizumab y realizar seguimiento estrecho durante los seis meses siguientes. El paciente no tuvo efectos secundarios relacionados con el anti-VEGF y en el seguimiento se encontró mejoría de la hemoglobina (15.6 g/dL en el último control), así como de los volúmenes eritrocitarios. Mostró, además, disminución de las lesiones viscerales y hasta este momento no ha vuelto a padecer ningún cuadro sugerente de hemorragia en ningún sitio. Se han descrito múltiples efectos adversos con la administración de bevacizumab y al no existir un consenso de la dosis a administrar en pacientes con morbilidad alta, como en este caso, una opción terapéutica efectiva es un esquema personalizado decreciente como el prescrito a este paciente.











 text new page (beta)
text new page (beta)




