Introducción
El síndrome urémico hemolítico atípico se caracteriza por anemia hemolítica, trombocitopenia e insuficiencia renal secundaria a microangiopatía trombótica asociada con desregulación del complemento. El diagnóstico es clínico y requiere un alto índice de sospecha para poder iniciar el tratamiento específico de manera oportuna y prevenir la progresión a insuficiencia renal crónica o desenlaces catastróficos.
El síndrome urémico hemolítico atípico es poco frecuente, de ahí que existan pocos datos acerca de su incidencia y prevalencia. En Estados Unidos se estiman alrededor de 2 casos por cada millón de habitantes y en Europa se reportan 3.3 por cada millón de habitantes al año en menores de 18 años; puede aparecer a cualquier edad, pero la experiencia clínica sugiere que en muchos casos es subdiagnosticado.1,2
Caso clínico
Paciente de 18 meses de edad, sin antecedentes personales de importancia. El padecimiento se inició a los 9 meses de edad con tos productiva, rinorrea y fiebre no cuantificada. Fue tratado con amoxicilina, dextrometorfano y loratadina, sin mejoría. Posteriormente se agregaron evacuaciones diarreicas, astenia, adinamia, anorexia, hipoactividad y palidez generalizada, por lo que lo trasladaron a un hospital de primer nivel de atención, en Aguascalientes, donde se recibió somnoliento, con datos de bajo gasto y edema generalizado.
Se le administraron cristaloides a razón de 20 mL/ kg y soporte hemodinámico con dobutamina. Se documentó insuficiencia renal aguda e hipertensión arterial. La creatinina se reportó en 4.9 mg/ dL y la urea en 268 mg/dL. Se le indicó tratamiento sustitutivo con diálisis peritoneal. Durante su hospitalización se evidenció pancitopenia (hemoglobina 4.2 g/dL, hematócrito 12.6%, leucocitos 4660 células/mL y plaquetas de 24,000/mL). Se envió a un centro de tercer nivel de atención donde le realizaron aspirado de médula ósea, sin identificar alteraciones. Recibió seis trasfusiones de hemoderivados. Recuperó la función renal; fue dado de alta del hospital y en el segundo internamiento se le retiró el catéter Tenckhoff, sin complicaciones.
A los 16 meses de edad volvió a tener un cuadro de edema generalizado, hipertensión arterial, elevación de azoados y trombocitopenia. Ante esa situación se reinició la diálisis peritoneal y la trasfusión de tres hemoderivados; lo refirieron a nuestra institución para continuar el proceso diagnóstico.
A su ingreso en urgencias se le encontró con palidez generalizada, irritabilidad, taquicardia, hipertensión arterial, datos de sobrecarga hídrica con repercusión cardiopulmonar, oliguria y anasarca. Los exámenes al ingreso reportaron: hemoglobina 3.9 g/dL, hematócrito 12.3%, plaquetas 120,000/mL, reticulocitos 19.2%, deshidrogenasa láctica (DHL) 1200 U/L, Coombs directo negativo, haptoglobina menos de 6.62 (30-140 mg/dL), bilirrubina indirecta 1.19 mg/ dL, bilirrubinas totales 1.39 mg/dL, creatinina sérica 3.49 mg/dL, nitrógeno ureico en sangre 70.2 mg/dL, Na 137 mEq/L, K 5.6 mEq/L, Cl 108 mEq/L, Ca 7.7 mg/dL, P 7.4 mg/dL, Mg 2.4 mg/dL, eritrocitos incontables y proteinuria en rangos nefróticos. Acidosis metabólica con HCO3 16.7 mEq/L. Frotis de sangre periférica con esquistocitos 3-4 por campo, bandas 10%, segmentados 67%, linfocitos 23%. Se integró el diagnóstico de hemólisis intravascular no inmunitaria, evidenciado por anemia grave, trombocitopenia, elevación de DHL, hiperbilirrubinemia indirecta, esquistocitos en frotis de sangre periférica, haptoglobina disminuida y Coombs negativo.
Se sospechó síndrome urémico hemolítico de probable variedad atípica por evolución. Como parte del diagnóstico diferencial del síndrome hemolítico urémico atípico se descartaron procesos infecciosos (toxina Shiga, cultivos bacterianos y panel viral negativos). Así mismo, se realizó un estudio complementario de actividad plasmática de factor ADAMTs 13, con actividad normal en 64.9% (40-130%) con lo que se descartó la púrpura trombocitopénica trombótica. Las fracciones C3 y C4 del complemento se reportaron normales (100 y 16.1 mg/dL, respectivamente). La biopsia renal percutánea mostró datos compatibles con microangiopatía trombótica en remisión, necrosis tubular aguda y cambios tubulares atípicos reactivos. Se encontraron: nefritis tubulointersticial activa, patrón membranoproliferativo, edema endotelial e hipertrofia de la pared de los capilares preglomerulares e intersticiales y membrana basal con dobles contornos. Se evidenciaron algunas dilataciones aneurismáticas glomerulares, tres glomérulos isquémicos que se relacionaron con daño vascular segmentario y eritrocitos hemolizados (Figura 1). También se efectuó el estudio genético.
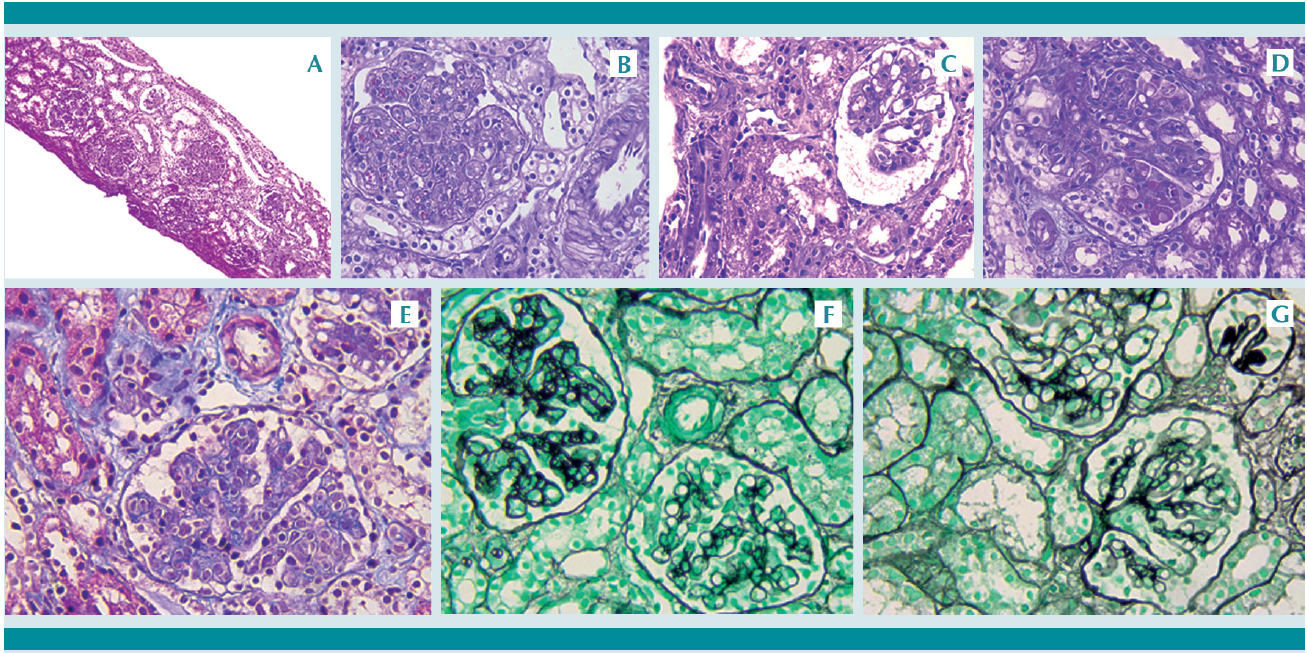
Figura 1 Biopsia renal: A) Vista panorámica. B) Patrón membranoproliferativo caracterizado por engrosamiento de las paredes capilares con dobles contornos acompañado de proliferación celular predominantemente mesangial, que producen lobulación del penacho. Las arteriolas intersticiales y preglomerulares muestran edema del endotelio e hipertrofia moderada de la media. C) Dilatación aneurismática de los capilares glomerulares. D) El segmento inferior del glomérulo muestra eritrocitos fragmentados y una arteria intersticial con edema endotelial leve. E) La tinción tricrómica de Masson acentúa el patrón lobular del penacho glomerular. El intersticio y los túbulos muestran edema con cambios regenerativos leves. F) Glomérulo con patrón membranoproliferativo (parte superior izquierda) que muestra engrosamiento importante de las paredes capilares asociadas al desdoblamiento o reduplicación de la membrana basal; tinción de plata. G) En la parte superior derecha se identifica un glomérulo isquémico caracterizado por colapso, engrosamiento y replegamiento de las paredes capilares. Tinción de plata.
Se mantuvo en diálisis peritoneal y se inició tratamiento con transfusión de plasma fresco congelado, con mejoría parcial (hematológica); sin embargo, al no haber recuperación de la función renal y descenso intermitente plaquetario se indicó plasmaféresis en seis ocasiones. Se consiguió el control parcial de la hemólisis, pero persistió con filtración glomerular subóptima (47 mL/min/1.73 m2) e hipertensión arterial de difícil control, sin datos de hipervolemia. Así, una vez confirmado el diagnóstico de síndrome hemolítico urémico atípico se inició el tratamiento con eculizumab, previa inmunización y profilaxis antibiótica, que se administró 49 semanas después del diagnóstico y actualmente ha completado 20 dosis.
Durante el seguimiento tuvo un episodio de hemólisis asociado con retraso de la tercera dosis del medicamento, sin otras complicaciones. En la actualidad el paciente se encuentra en recuperación de la depuración de creatinina, con remisión total de la hemólisis, solo persiste con hipertensión arterial controlada. Hasta el momento no se han observado efectos secundarios a la medicación.
Discusión
Las microangiopatías trombóticas se caracterizan por hemólisis microangiopática (esquistocitos, anemia, DHL elevada, bajas concentraciones de haptoglobina), trombocitopenia, signos y síntomas de disfunción de órgano blanco (sistema nervioso central, pulmón, tubo digestivo y riñón) secundarios a la oclusión de pequeños vasos.3 En este grupo de enfermedades se encuentran: púrpura trombótica trombocitopénica, síndrome urémico hemolítico asociado con la toxina Shiga producida por E. coli y el síndrome urémico hemolítico atípico. Todos con presentaciones clínicas que pueden ser indistinguibles.
En niños con síndrome hemolítico urémico atípico, al igual que en nuestro paciente, el cuadro clínico se inició con síntomas inespecíficos: palidez, hiporexia, vómito, astenia y adinamia. Hasta 80% de los casos llegan a tener disfunción renal2,4 y 59% de los pacientes requieren diálisis peritoneal al ingreso.5 La hipertensión arterial es frecuente y grave, asociada con sobrecarga hídrica e hiperreninemia debido a la microangiopatía trombótica.2
El diagnóstico diferencial debe establecerse, fundamentalmente, con síndrome hemolítico urémico y púrpura trombótica trombocitopénica. El antecedente diarreico o infeccioso es inespecífico para el diagnóstico diferencial de los síndromes hemolítico urémico y hemolítico urémico atípico porque 24% de los casos de síndrome hemolítico urémico atípico tienen pródromo diarreico.4 Está demostrado que los factores activadores más potentes de la vía alterna del complemento son los procesos infecciosos, mecanismo responsable en la patogenia del síndrome hemolítico urémico atípico.2,6 Por ello es necesario identificar la toxina Shiga con técnicas de reacción en cadena de la polimerasa (PCR) o cultivos, que de ser positiva puede sugerir síndrome hemolítico urémico; sin embargo, será la evolución tórpida o recidivante lo que definirá el diagnóstico.
Para la diferenciación entre síndrome hemolítico urémico atípico y púrpura trombótica trombocitopénica es indispensable estimar la concentración de una proteasa específica ADA-MTS13 (A Disintegrin And Metalloproteinase with a ThromboSpondin type 1 motif, member 13); en el síndrome hemolítico urémico atípico las concentraciones se encuentran en parámetros normales, como los reportados en nuestro paciente,7 a diferencia de la púrpura trombótica trombocitopénica donde están disminuidas (menos de 5% de actividad normal) por una deficiencia congénita o adquirida.
A pesar de que la causa del síndrome hemolítico urémico atípico aún no está bien definida, se sabe que los principales factores desencadenantes son infecciosos, inflamatorios o relacionados con estrés (lupus eritematoso sistémico, enfermedades oncológicas, hipertensión maligna, cirugías) o medicamentos en los que juegan importantes roles tanto el huésped como el ambiente.2
En el síndrome hemolítico urémico atípico la medición del complemento sérico es normal hasta en 80% de los casos, por lo que las concentraciones normales no descartan la enfermedad,2,6 como en este caso.
Hace poco, el síndrome hemolítico urémico atípico se relacionó con mutaciones genéticas que codifican proteínas del complemento o reguladoras de la vía alterna y autoanticuerpos que inhiben a proteínas reguladoras de complemento, que condicionan desregulación de la vía alterna, con actividad descontrolada que promueve la activación del endotelio y agregación plaquetaria.8,9 Las mutaciones en el factor H son las que se encuentran con más frecuencia (23-27%) y en 30-50% de los casos compatibles con síndrome hemolítico urémico atípico no se identifica una mutación específica.9,10
En la actualidad el síndrome hemolítico urémico atípico es una enfermedad con elevadas morbilidad y mortalidad durante el primer año de presentación, sobre todo si no se recibe tratamiento específico con eculizumab.2 Existe mejoría parcial en 80% de los pacientes tratados con plasmaféresis, limitándose a recuperación plaquetaria y concentraciones de hemoglobina, con persistencia del daño renal y descenso paulatino de la tasa de filtración glomerular.2,11 Hasta 50% progresan a un estadio terminal de insuficiencia renal a un año y 25% muere en la fase aguda.12
El único tratamiento específico aprobado por la US Food and Drugs Administration (FDA), desde septiembre del 2011, es la terapia con eculizumab, anticuerpo recombinante monoclonal antagonista de C5 que evita la formación de C5a y el complejo de ataque a membrana, con la consecuente atenuación de la vía del complemento, resultando en la inhibición de la microangiopatía trombótica.8 Legendre y su grupo reportaron la efectividad del eculizumab en una serie de 37 pacientes al demostrar control de los datos de hemólisis y recuperación de la función renal en 80% de ellos,13 mismos hallazgos consistentes con nuestro paciente después del inicio del tratamiento.
El tratamiento con eculizumab ha mejorado el pronóstico de la enfermedad; sin embargo, es controversial el inicio de éste en pacientes con daño crónico o en sustitución renal y la suspensión del mismo. Debe considerarse la posibilidad de una alteración ajena al complemento, como la coexistencia de anticuerpos contra el factor H, una mutación homocigota de peor pronóstico o un diagnóstico tardío con componente fibroso avanzado, cuando no hay respuesta a este tratamiento.14
En nuestro paciente, aunque no contamos con la medición de anticuerpos circulantes antifactor H, sí se confirmaron tres mutaciones genéticas del complemento en el factor H (CFH), el cofactor proteínico de membrana (MPC) y el factor I (CFI), sólo la mutación de CFH descrita previamente en la bibliografía.15 Las alteraciones genéticas en CFH y MPC confieren un riesgo de 50 a 90% de recaída y un riesgo de enfermedad renal crónica o mortalidad en 3 a 5 años sin tratamiento. Por tanto, las alteraciones genéticas encontradas en nuestro paciente, la adecuada respuesta al tratamiento y los datos de hemólisis con el retraso de la administración del eculizumab, sugieren que el paciente requerirá tratamiento por tiempo indefinido.
Conclusión
El síndrome hemolítico urémico atípico es una enfermedad rara, con morbilidad y mortalidad elevadas, asociadas con microangiopatía trombótica, debida a una desregulación en el complemento, asociada con mutaciones genéticas específicas de proteínas reguladoras del complemento.
El caso aquí reportado es ilustrativo de la presentación clínica del síndrome hemolítico urémico atípico. Su evolución fue tórpida, a pesar del tratamiento con infusión de plasma y plasmaféresis y su remisión total con eculizumab. En México se han confirmado pocos casos, sólo en algunos se ha administrado el tratamiento específico.
Por la complejidad del diagnóstico y mal pronóstico se asume que los casos de muerte temprana no se diagnostican; por tanto, todos los pacientes con sospecha de síndrome hemolítico urémico atípico requieren estudios para confirmar el diagnóstico e inicio oportuno del tratamiento.











 nova página do texto(beta)
nova página do texto(beta)


