La coagulación es el resultado de una interacción coordinada de las proteínas sanguíneas, las células circulantes, células de la vasculatura y las proteínas de la matriz extracelular en la pared de los vasos. Este complejo mecanismo hace difícil su evaluación en el laboratorio, que sólo se limita a medir las proteínas de la coagulación circulantes y células circulantes, mientras que los elementos vasculares no son medibles. La Figura 1 esquematiza la activación de la coagulación.
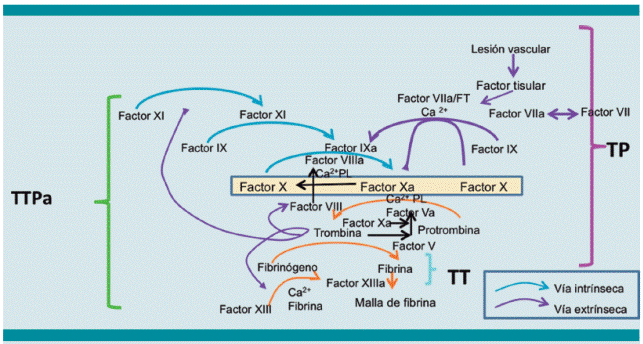
Figura 1 Factor Xa en la convergencia de las vías intrínseca y extrínseca. TP: tiempo de protrombina; TTPa tiempo de tromboplastina parcial activado.
Actualmente se dispone de pruebas de laboratorio que evalúan diferentes vías de la coagulación: el tiempo de sangrado, de acuerdo con la técnica de Duke, consiste en la medición de la duración de la hemorragia producida por la punción hecha en el lóbulo de la oreja con una lanceta; normalmente dura de tres a siete minutos. En una forma muy general permite evaluar la retracción del capilar, la cantidad y calidad de las plaquetas; con cifras menores de plaquetas el tiempo de sangrado se prolonga, pero su mayor utilidad es para evaluar la función de las plaquetas cuando la cifra es normal como sucede en trombastenia de Glanzman, enfermedad de von Willebrand, uremia, uso de aspirina.
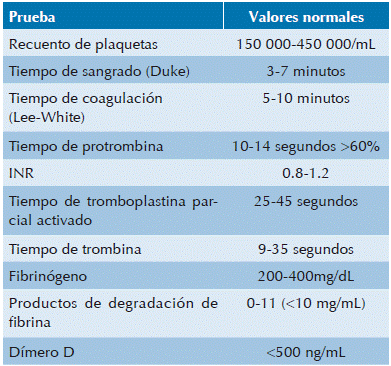
Para evaluar la función plaquetaria es indispensable tener la cuenta plaquetaria que se obtiene con la realización de la biometría hemática. Las técnicas automatizadas que actualmente se utilizan permiten conocer también el volumen plaquetario medio que normalmente va de 5 a 12 fentolitros (fL). Una cuenta normal es de 150 a 450,000/mL. La disminución de las plaquetas puede ser consecuencia de un anticuerpo sensible a ácido etilendiaminotetracético que propicia la aglutinación de las plaquetas, conocida como pseudotrombocitopenia. La trombocitopenia real puede ser secundaria a aumento de su destrucción en sangre periférica, que con frecuencia se asocia a un volumen plaquetario medio incrementado, mientras que la falta de su producción en la médula ósea se asocia a uno disminuido. La causa más frecuente de elevación en el número de plaquetas circulantes es la deficiencia de hierro, seguida de algunas otras causas reactivas como una infección; sin embargo, si la trombocitosis persiste por más de 6 meses debe pensarse en la posibilidad de un trastorno mieloproliferativo.
La sangre fuera de un ámbito normal coagula espontáneamente inducida por materiales como el vidrio de los tubos de ensayo, por activación de los factores de contacto. Este fenómeno dio lugar a otra prueba conocida como tiempo de coagulación de Lee-White, que puede realizarse al pie de la cama del paciente, y que rápidamente permite conocer el funcionamiento de los factores de la coagulación que normalmente ocurre entre 5 y 10 minutos. Las plaquetas también se pueden activar desencadenando la cascada de la coagulación.
El tiempo de protrombina (TP) y el tiempo de tromboplastina parcial activado (TTPa) son las pruebas generalmente utilizadas como escrutinio para evaluar la mayoría de los factores de la coagulación. Los factores involucrados en la vía intrínseca de la coagulación son evaluados por el TTPa mientras que el TP evalúa a la vía extrínseca, ambos coinciden en los factores de la vía común (Figura 1). Para su realización ambos requieren sangre anticoagulada con citrato de sodio, que funciona como un quelante de calcio. Es muy importante tomar en cuenta que si la cantidad de anticoagulante es inapropiada puede dar resultados muy alterados, que confunden al clínico, debido a que la cantidad de citrato interfiere con el calcio utilizado durante la prueba. Este error se ha disminuido notablemente con los tubos de vacío con presión negativa disponibles en la actualidad, ya que están calibrados para extraer la cantidad exacta de sangre para mantener la proporción adecuada con el anticoagulante. Otro aspecto importante a cuidar es el tiempo transcurrido entre la extracción de la sangre y la realización de las pruebas, ya que si transcurren más de 4 horas algunos factores lábiles como F V y VII se inactivan, dando tiempos prolongados sin que necesariamente reflejen la condición in vivo del paciente.
El tiempo de protrombina activa la coagulación cuando se le agrega factor tisular o tromboplastina y calcio; el resultado normal varía de 10 a 14 segundos con >60% de actividad. Dependiendo del tipo de tromboplastina que se agregue el resultado puede variar ampliamente, por lo que se ha desarrollado un método estandarizado para expresar estas variaciones: razón internacional normalizada (INR). La importancia de este parámetro radica en su utilidad para evaluar la efectividad de la anticoagulación con antagonistas de la vitamina K, pero tiene poca utilidad en otros estados de coagulopatía como en la insuficiencia hepática.
El tiempo de tromboplastina parcial activado evalúa la vía intrínseca de la coagulación y la vía común (Figura 1); esta última, junto con el tiempo de protrombina. Para esta reacción al plasma citratado se le agregan fosfolípidos, calcio y un iniciador de los factores de contacto como caolín osílica. El resultado normal va de 25 a 45 segundos; sin embargo, es importante conocer los valores de referencia de cada laboratorio. La causa más frecuente de alteración del tiempo de tromboplastina parcial activado es la deficiencia de alguno de los factores de la vía intrínseca, aunque este debe estar con una actividad <40% para modificarlo; la mayor incidencia de déficit es la de factor VIII que corresponde a hemofilia A; los anticoagulantes del tipo de la heparina no fraccionada lo alargan; en pacientes que reciben dosis muy altas de heparina se puede llegar a prolongar también el tiempo de protrombina.
Por otra parte, cuando las muestras de sangre se toman a través de catéteres que son heparinizados aún con cantidades muy pequeñas y después de "lavar" el catéter, podemos tener tiempo de tromboplastina parcial activado falsamente prolongado. Lo mismo sucede con anticoagulantes endógenos adquiridos, conocidos como inhibidores, y de ellos el más frecuente es el anticoagulante lúpico. Una forma de diferenciarlos es mediante la corrección con plasma normal, que se realiza con un volumen del plasma del paciente más un volumen de plasma normal; si corrige se trata del efecto de medicamentos, si no corrige se trata de un inhibidor adquirido.
La alteración simultánea del tiempo de protrombina y del tiempo de tromboplastina parcial activado con frecuencia indica una alteración tanto de las vías intrínseca y extrínseca. Tal es el caso de la enfermedad hepática, la coagulopatía por consumo y, en casos menos frecuentes, por un defecto aislado de los factores de la vía común (Figura 1). En estas condiciones será de utilidad medir los productos de degradación de la fibrina, el dímero D y los niveles de fibrinógeno que nos podrán orientar al origen de esta alteración simultánea, desde luego en correlación con la clínica.
El tiempo de trombina evalúa la conversión del fibrinógeno en fibrina, la última etapa de la vía común, que se obtiene agregando trombina bovina al plasma citratado; el valor normal va de 9 a 35 segundos y se prolonga cuando hay fibrinógeno anormal, disminuido o cuando hay elevación de los productos de fragmentación de la fibrina; por lo tanto, resulta un buen parámetro para evaluar coagulación intravascular diseminada y hepatopatías.
El fibrinógeno, última proteína de la cascada de la coagulación, puede medirse por métodos químicos o inmunitarios, se encuentra en concentraciones que van de 200 a 400 mg/dL. En condiciones de estrés actúa como un reactante de fase aguda y puede elevarse hasta 800 mg/dL. Sus fragmentos se pueden medir directamente por su aglutinación en látex, aunque esta técnica es cualitativa (positiva o negativa) es posible calcular en forma semicuantitativa los fragmentos de fibrina de manera que en un paciente con coagulación intravascular diseminada la aglutinación 3-4+ equivalente a >10-40 _g/mL, apoya el diagnóstico; sin embargo, si los fragmentos son tan pequeños como los D y E puede resultar un falso negativo. Por otra parte, los pacientes con hepatopatía pueden tener un resultado falso positivo. La medición de dímeros D, que se realiza mediante un anticuerpo monoclonal específico contra las regiones D de la fibrina fragmentada es una prueba más específica y sensible en pacientes con coagulación intravascular diseminada con valores >500 ng/mL; a mayor nivel mayor grado de afección (Cuadro 1).
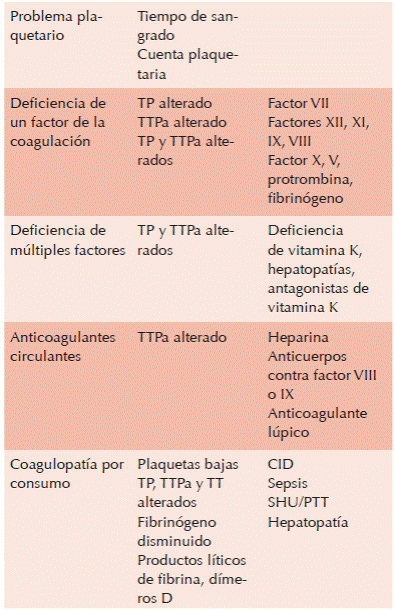
En conclusión: una vez realizada una adecuada valoración clínica del paciente con hemorragia podremos orientar el tipo de estudios a solicitar, lo que finalmente también nos permitirá definir el tratamiento a seguir de acuerdo con lo propuesto en el Cuadro 2.











 nueva página del texto (beta)
nueva página del texto (beta)