Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Salud mental
versão impressa ISSN 0185-3325
Salud Ment vol.34 no.5 México Set./Out. 2011
Artículo original
Epilepsia infantil, diez puntos básicos para el psiquiatra
Childhood epilepsy, ten basic points for the psychiatrist
Juan Carlos Reséndiz Aparicio,1 Elisa Aguirre–García1
1 Departamento de Neurología Pediátrica, Hospital Psiquiátrico Infantil Dr. Juan N. Navarro
Correspondencia:
Dr. Juan Carlos Reséndiz Aparicio.
Hospital Psiquiátrico Infantil «Dr. Juan N. Navarro». Departamento de Neurología Pediátrica. Av. San Buenaventura 86, colonia Belisario Domínguez, Tlalpan, 14080, México D F.
Tel: 5485 4739,
Fax: 5573 9161.
E.mail: jc_doc@yahoo.com
ABSTRACT
This article discusses ten basic points of epilepsy in children that the psychiatrist should know in his medical practice. We mention the importance of the issue especially in children, since over 75% of patients start their epilepsy before 18 years, with a subsequent increase in the elderly.
Epidemiological studies of the Epilepsy Priority Program have shown a prevalence of 15x1000, this is more than a million and half of patients with epilepsy in the country. The article describes the current definition and discusses a new definition proposal which mentioned that epilepsy is a brain disease characterized by a predisposition to present lasting and permanent seizures with their biological, cognitive and psychosocial consequences. It emphasizes the different types of seizures according to the international classification and lists some types of seizures that can be difficult to recognize. Record a brief description of non–epileptic paroxysmal events than can be confused with epilepsy. Describes the usefulness of the electroencephalogram and neuroimaging studies in epilepsy.
It emphazises the importance of type of epilepsy, since different anticonvulsants are useful for specific seizures. It also mentions the most common behavioral and learning problems that children with epilepsy may present. The article clarifies some myths and provides recommendations for the long term follow up of these patients.
Key words: Epilepsy, psychiatry, children.
RESUMEN
El presente artículo plantea diez puntos básicos de la epilepsia en los niños, que el psiquiatra debe de conocer para su práctica médica diaria. Menciona la importancia del tema sobre todo en la infancia, ya que más del 75% de los pacientes inicia su epilepsia antes de los 18 años de vida, con un incremento posterior en la llamada tercera edad. Estudios epidemiológicos del Programa Prioritario de Epilepsia han mostrado una prevalencia de 15x1000, esto es, más de millón y medio de pacientes con epilepsia en el país. Describe la definición vigente y analiza una nueva propuesta donde se indica que la epilepsia es una enfermedad cerebral caracterizada por una predisposición duradera y permanente para presentar crisis epilépticas con sus respectivas consecuencias biológicas, cognitivas y psicosociales. Hace énfasis en los diferentes tipos de crisis epilépticas de acuerdo con la clasificación internacional y menciona algunos tipos de crisis que pueden ser poco reconocidas. Se anota la descripción breve de los eventos paroxísticos no epilépticos más frecuentes que pueden confundirse con ella. Describe la utilidad real del electroencefalograma y de los estudios de neuroimagen.
Para el manejo farmacológico se describe cómo para cada tipo de crisis se cuenta con medicamentos que han demostrado ser útiles, de ahí la importancia de reconocer el tipo de crisis ya que de este punto depende el medicamento a elegir. Menciona las alteraciones en la conducta y el aprendizaje que pueden tener los niños con epilepsia y los factores que pudieran llevarlos a presentar este tipo de problemas. Se tratan de aclarar algunos mitos en cuanto a las restricciones que con frecuencia se mencionan para el paciente con epilepsia y finalmente se dan algunos consejos de cómo vigilar a largo plazo a este grupo de pacientes.
Palabras clave: Epilepsia, psiquiatría, niños.
INTRODUCCIÓN
El artículo plantea diez puntos relacionados con la epilepsia en los niños, que el psiquiatra debe de conocer para su práctica médica diaria. Inicia con datos epidemiológicos que muestran la importancia del tema, particularmente en la población pediátrica, aborda la definición, los diagnósticos diferenciales, la utilidad de los estudios de gabinete, las consideraciones generales del tratamiento farmacológico y el abordaje integral.
FRECUENCIA Y EDAD DE INICIO
Según la información disponible a nivel mundial, la epilepsia tiene su mayor prevalencia en las primeras décadas de la vida. Se calcula que más del 75% de los pacientes inicia su padecimiento antes de los 18 años de vida, con un incremento posterior en la llamada tercera edad.1 Por lo menos el 15% de la población general puede tener una crisis convulsiva durante su vida, sin embargo es importante recordar que las crisis convulsivas pueden no ser parte de un fenómeno epiléptico, sino ser provocadas por trastornos metabólicos o bien ser crisis psicógenas.2 Para considerar a un paciente como portador de epilepsia se requiere la presencia de un fenómeno no provocado, crónico–recurrente (dos o más crisis separadas por un periodo de por lo menos 24 horas).3 La cifra de prevalencia aceptada por la Organización Mundial de la Salud (OMS) es de siete enfermos por cada mil personas a nivel mundial (40 a 50 millones de pacientes), pero sólo seis millones reciben tratamiento médico adecuado para su enfermedad.1 En México, el Programa Prioritario de Epilepsia, que es un Programa Nacional de la Secretaría de Salud, ha llevado a cabo estudios epidemiológicos en zonas urbanas, suburbanas y rurales que han mostrado una prevalencia de 15x1000, que es similar a las cifras reportadas en estudios de prevalencia en diversos países de Latinoamérica.3 Con esta cifra podemos asegurar que tenemos más de millón y medio de pacientes con epilepsia en el país.
DEFINICIÓN Y NUEVA PROPUESTA
La definición vigente de epilepsia, de acuerdo con la ILAE (Liga Internacional de Lucha contra la Epilepsia) y la OMS, es: «Afección crónica y recurrente de crisis paroxísticas (crisis epilépticas), desencadenadas por descargas eléctricas anormales que tienen manifestaciones clínicas variadas, de origen multifactorial, que se asocian a trastornos para–clínicos (anormalidades en el EEG) y que se presentan de manera no provocada».1 Una propuesta de la misma ILAE establece que la epilepsia es una enfermedad cerebral caracterizada por una predisposición duradera y permanente para presentar crisis, con sus respectivas consecuencias biológicas, cognitivas y psicosociales.4 Lo importante de esta definición es que plantea que para establecer el diagnóstico es suficiente la presencia de una crisis epiléptica. Si analizamos esta propuesta podemos establecer que es lógica, ya que el paciente que ha tenido dos, tres, cuatro o más crisis, inició con un primer evento. Si un paciente presenta una primera crisis, pero tenemos la certeza de poder establecer que tendrá una predisposición permanente para seguir presentando estos eventos, deberá catalogarse desde un inicio como epilepsia. La predisposición permanente se puede establecer con una anormalidad focal clínica, un trazo de EEG o un estudio de imagen cerebral con una anormalidad que concuerde con el tipo de crisis, o bien, si el paciente presenta un tipo de crisis con un patrón de herencia específico. Por lo anterior la posibilidad de establecer el diagnóstico de epilepsia con una sola crisis deberá estar en manos de un especialista en epilepsia, de lo contrario la recomendación es que, para establecer el diagnóstico y por tanto iniciar tratamiento, el padecimiento deberá ser crónico y repetitivo, esto es, más de dos crisis epilépticas.3
VARIEDAD DE CRISIS QUE PUEDEN PASAR DESAPERCIBIDAS
Para diferenciar los tipos de crisis, desde 1981 la ILAE3 divide a las crisis en cuatro apartados que se anotan a continuación:
I. Crisis parciales (focales o localizadas). Se inician en un grupo específico de neuronas de un hemisferio cerebral y que, dependiendo de la pérdida o no de la relación del paciente con el medio externo, pueden ser simples o complejas. Varias de ellas tienen la posibilidad de convertirse en secundariamente generalizadas. Los síntomas pueden ser motores focales, con movimiento clónico, tónico, versión del cuerpo o bien posiciones forzadas. Los síntomas sensitivos se pueden presentar como una parestesia (sensación de hormigueo en una parte del cuerpo), con disestesia (distorsión de la sensibilidad) o bien con síntomas de los órganos de los sentidos: visuales, olfatorios, auditivos, táctiles o, con menor frecuencia, gustativos. La tercera posibilidad son los síntomas autonómicos, con cambio súbito en funciones que controla el Sistema Nervioso Autónomo como palidez, pilo–erección, dolor abdominal, rubicundez, taquicardia, etc; finalmente, los componentes psíquicos que pueden expresarse con miedo, ira, irritabilidad, alucinaciones visuales o auditivas bien estructuradas, risas inmotivadas, llanto sin causa aparente, entre las más frecuentes. Estos fenómenos son eventos cortos, súbitos y paroxísticos, por lo tanto fuera del episodio el paciente tiene un comportamiento normal. Las crisis parciales complejas con frecuencia se inician y terminan de manera paulatina y dejan un estado postictal.
II. Crisis primariamente generalizadas. Pueden ser crisis de ausencia, mioclónicas, tónicas, clónicas, atónicas o bien la combinación de algunas de ellas.
III. Crisis no clasificadas. Apartado destinado a aquellos casos en que no tenemos datos suficientes para clasificarlas, y las crisis del recién nacido que tienen una clasificación diferente basada en la correlación clínico–eléctrica de los eventos.
IV. Addendum. Eventos que se presentan sólo en circunstancias especiales como las epilepsias gestacionales, las catameniales (durante la menstruación) y las reflejas, entre otras. Existen asimismo eventos que no son epilepsia, pero sí crisis, como las crisis febriles. En este apartado se anotan los casos en que el paciente inicia su padecimiento con un estado epiléptico, esto es una crisis de más de treinta minutos de duración.
Para la clasificación del CIE–10, la epilepsia entra en el apartado de las patologías marcadas con la letra G y los números 40–41.5 En el manual diagnóstico DSM–IV–TR, que cuenta con una clasificación multiaxial, la epilepsia, como una enfermedad médica, se debe anotar en el Eje III.6
DIAGNÓSTICOS DIFERENCIALES MÁS IMPORTANTES
Algunos fenómenos no epilépticos pueden ser diagnosticados de manera errónea como crisis epilépticas.2 En los niños el porcentaje puede variar del 20 al 25%. Estos eventos pueden encontrarse en pacientes con crisis epilépticas, por lo que es importante diferenciarlos y tratar cada uno de acuerdo al diagnóstico específico. Para alcanzarlo es importante una buena historia clínica con semiología completa y en ocasiones puede ser necesario el monitoreo con video–EEG. Anotamos los más frecuentes divididos por el mecanismo que los origina:
Mecanismos cardiovasculares: a) espasmo del sollozo tipo cianótico: Presente en niños con un pico máximo de los seis a los 18 meses, aunque puede presentarse desde los neonatos hasta los seis años. Se relaciona con el llanto intenso desencadenado por daño mínimo, enojo o frustración, el cual lleva a hipocapnia cerebral con desaturación del oxígeno arterial, reducción del flujo cardiaco, hipoperfusión cerebral, pérdida transitoria del estado de alerta, que puede asociarse a cambios en el tono muscular. b) Síncope: En general se presenta como una caída súbita con pérdida de la conciencia por disminución transitoria de la perfusión cerebral. Pueden precederlo síntomas como visión borrosa, mareo, debilidad, diaforesis y, en ocasiones, puede acompañarse de movimientos clónicos, lo que puede confundir el diagnóstico. Los factores desencadenantes pueden ser el permanecer de pie por tiempo prolongado, un ambiente caluroso o cambios repentinos de posición, miedo, dolor o la venopunción en personas emotivas y frágiles.
Alteraciones del movimiento: a) Hiperplexia: Los estímulos súbitos no esperados producen respuestas de sobresaltos. Estas respuestas consisten en gesticulaciones, parpadeo rápido, movimientos de la cabeza, elevación de los hombros, abducción de los brazos, codos en flexión, flexión troncal y de las rodillas. La ansiedad, la fatiga y la privación del sueño pueden exagerar la respuesta. b) Disquinesias paroxísticas: Se caracterizan por periodos cortos de movimientos coreoatetósicos y distónicos,7,8 pueden ser desencadenados por el movimiento o el miedo, tienen predisposición familiar o se asocian a otras enfermedades. c) Tics: Movimientos involuntarios súbitos, cortos, que ocurren repetidamente, de etiología no determinada; pueden tener un patrón hereditario autosómico dominante y formar parte de algún síndrome como el de Gilles de la Tourette en el que existen tics múltiples, complejos, con tics fonatorios.
UTILIDAD DEL EEG
La neurología y la psiquiatría trabajan con el mismo órgano blanco, el cerebro, y las mismas neuronas que pueden mal funcionar y dar un tipo específico de epilepsia, pueden provocar un trastorno psiquiátrico. El cerebro del niño es más susceptible a los cambios o las variaciones en su función eléctrica debido a factores intrínsecos de la edad como son la mielinización y los factores activos de plasticidad cerebral. El EEG es una herramienta muy útil en la epilepsia. Se debe realizar lo más pronto posible después de haberse presentado la crisis.3
Es posible que el EEG se encuentre normal en un paciente que tiene crisis epilépticas. Esto puede deberse a que la descarga se encuentre en áreas a las cuales el EEG convencional tiene poco acceso, o bien que no haya sido posible registrar la anormalidad en el espacio de tiempo en el que se practicó.
Existen múltiples artículos que intentan establecer patrones eléctricos para patologías psiquiátricas específicas, pero todos ellos concluyen que no son patognomónicos del trastorno.9,10 En diversas series se han reportado incluso anormalidades eléctricas en niños clínicamente sanos.
En un estudio que publicamos en la Revista de Neurología,11 analizamos 1000 estudios de EEG en niños con trastornos psiquiátricos infantiles, eliminando a todos aquellos que presentaban epilepsia. Los estudios normales fueron 378 (37.8%) y los anormales 619 (61.9%), de los cuales se observaron datos inespecíficos de inmadurez en 548 (54.8%), incremento en la excitabilidad tálamo–cortical en 45 pacientes (4.5%) y actividad epileptiforme en 26 niños (2.6%). El artículo concluyó: a) No existen hallazgos constantes en todos los pacientes con similares cuadros clínicos, b) no son específicos de un trastorno psiquiátrico, c) no pueden ser utilizados como indicadores del pronóstico, d) mucho menos como pauta para decidir un tratamiento farmacológico especifico, pues este tipo de decisión debe realizarse conforme a los datos clínicos de cada paciente. Las anormalidades en el EEG de pacientes con trastornos psiquiátricos infantiles son frecuentes, indican disfunción cerebral, pero sabemos que existe mucha controversia en lo que pueden representar clínicamente.
NECESIDAD DE ESTUDIOS DE IMAGEN CEREBRAL
Este tipo de estudios están indicados en los pacientes con epilepsia de inicio parcial o focal y en todo aquel en quien se sospeche una etiología sintomática o secundaria.
Los estudios que se utilizan con mayor frecuencia son la tomografía y la imagen de resonancia magnética. En la medida de lo posible se prefiere realizar la resonancia magnética de cráneo por su mejor definición.3 Este tipo de estudios ha permitido valorar defectos en la migración neuronal o displasias corticales que han venido a explicarnos muchas de las epilepsias que en el pasado se catalogaban como de etiología desconocida. Otras técnicas son la espectroscopía que mide metabolitos específicos, así como las secuencias funcionales de la Resonancia Magnética como la difusión, la perfusión, el BOLD y la tractografía. Otros estudios de medicina nuclear como el SPECT (que mide flujos sanguíneos) y el PET (que mide consumo de glucosa) resultan útiles sobre todo en el paciente que es candidato a cirugía de epilepsia.3
MEDICAMENTOS ÚTILES PARA EL MANEJO DE LA EPILEPSIA SEGÚN EL TIPO DE CRISIS
Para cada tipo de crisis se cuenta con medicamentos que han demostrado ser útiles.3 La figura 1 muestra el esquema de medicamentos a utilizar según el tipo de crisis.
Algunos tipos de crisis se pueden incrementar si se elige de manera inadecuada un antiepiléptico. Las crisis de ausencia y las mioclonías se incrementan si se utiliza carbamazepina o fenitoína. En ocasiones la lamotrigina puede incrementar las mioclonías por lo que debe usarse con precaución.
Existen reglas generales para el tratamiento y éstas consisten en utilizar monoterapia, sólo agregar un segundo fármaco cuando el primero (que fue de primera elección para el tipo de crisis) en dosis y niveles séricos adecuados, no controlaron las crisis. Recordar la epileptogénesis, iniciar y retirar de manera gradual el medicamento. Vigilar los posibles efectos adversos e idiosincrásicos, así como las interacciones farmacológicas.
Los cuadros 1 y 2 muestran las indicaciones y las contraindicaciones de los principales medicamentos antiepilépticos de primera y segunda generación.

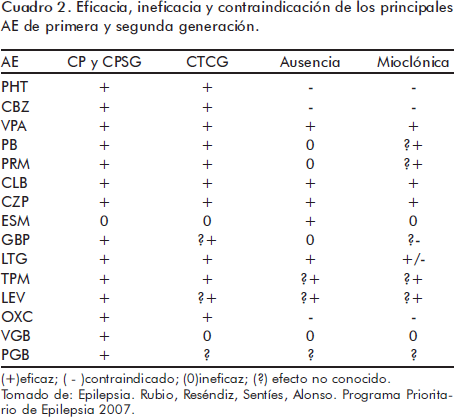
Existe un grupo de epilepsias de difícil control. Si existe una epilepsia del lóbulo temporal, en especial con esclerosis mesial, que no ha logrado controlarse con el tratamiento farmacológico, es necesario enviarse lo antes posible para una valoración quirúrgica, ya que es el grupo de pacientes que obtienen mejor resultado con la cirugía.12
MEDICAMENTOS ANTIEPILÉPTICOS, COGNICIÓN Y CONDUCTA
Los procesos cognitivos juegan un papel mediador entre los estímulos del medio y la respuesta que tenemos ante este estímulo. Los procesos cognitivos son actividades mentales complejas que incluyen el lenguaje, el pensamiento, el razocinio, la capacidad para resolver problemas, la atención, la habilidad motora, la capacidad para la formación de conceptos, la memoria, la imaginación, el aprendizaje, la concentración y la inteligencia.
El paciente con epilepsia o sus familiares pueden reportar dificultades cognitivas o bien depresión, ansiedad, labilidad emocional, agitación, irritabilidad o agresividad.13
Las alteraciones en la conducta y el aprendizaje en el paciente que cursa con epilepsia pueden deberse a por lo menos cuatro factores: 1) El origen mismo de la epilepsia (un infarto, cisticercosis, asfixia perinatal, etc.) puede darnos ese cuadro más un trastorno agregado, 2) Algunos tipos de epilepsia pueden por sí mismos producir complicaciones agregadas, ejemplo de esto, son las crisis de ausencia en las que se ha visto que los niños tienen mayor probabilidad de presentar trastornos específicos de aprendizaje; la epilepsia de puntas centro temporales que cursa con problemas de conducta, o bien el síndrome de Landau–Kleffner que cursa con una afasia y es conocida también como afasia epiléptica adquirida;14 3) Puede ser que un paciente curse con dos trastornos simultáneos, esto es epilepsia más un trastorno de desarrollo; 4) Problemas relacionados con el uso de un medicamento antiepiléptico. Los medicamentos antiepilépticos fueron desarrollados para reducir la irritabilidad neuronal, por lo que es de esperarse que al reducir la excitabilidad neuronal puedan afectar los procesos cognitivos.15 En general los pacientes que toman un medicamento antiepiléptico tienen puntuaciones bajas en las escalas que miden la concentración, el proceso mental y el estado de alerta; incluso algunos llegan a presentar enlentecimiento psicomotor y dificultades en sus procesos de memoria.15,16 Existen algunos medicamentos que sabemos que pueden afectar la función cognitiva17–20 y que se anotan en el cuadro 3.

En general los medicamentos antiepilépticos nuevos parecen tener una menor afectación cognitiva,21–24 como se aprecia en el cuadro 4.
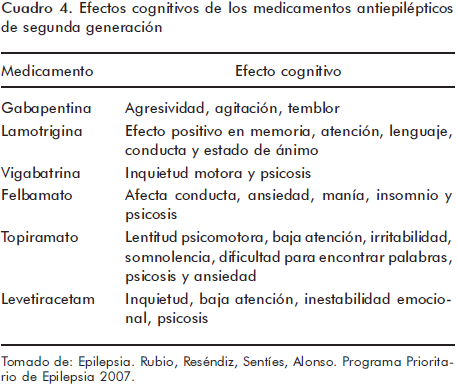
Finalmente la afectación cognitiva de los medicamentos antiepilépticos depende de la dosis utilizada, la lentitud para titularlos, la co–medicación, las enfermedades o trastornos concomitantes y sobre todo la sensibilidad individual.25
MITOS Y RESTRICCIONES DEL PACIENTE CON EPILEPSIA
Más del 60% de los niños con epilepsia no tiene problemas con su capacidad intelectual, por lo tanto deben desarrollar una vida normal en su escolaridad, su socialización y su vida familiar.
La alimentación debe ser libre en general, como para cualquier paciente es deseable no tomar exceso de café o bebidas con cafeína. La única restricción es el consumo de bebidas alcohólicas y de sustancias psicotrópicas. El grupo de pacientes en los que es recomendable que no estén frente a un monitor por periodos prolongados son aquellos que cursan con una epilepsia fotosensible, la cual forma parte de un grupo muy especial de epilepsias que son genéticamente determinadas.
Es muy posible que un niño sin daño estructural en sus estudios de imagen, que se haya controlado con un antiepiléptico y no tenga datos focales en su exploración, después de tres años de tratamiento se pueda considerar como curado y por lo tanto se pueda retirar su tratamiento farmacológico. En la medida de lo posible se recomienda no excederse en desvelos, es aconsejable que si se tiene la necesidad de ir a dormir en la madrugada, por la tarde tenga un periodo de siesta ya que lo importante es que no tenga periodos prolongados de vigilia.
Si el paciente se encuentra en control de su epilepsia por lo menos durante seis meses y no falla en la toma de su medicamento, puede realizar cualquier actividad. En caso de deportes extremos tendrá que realizarlo con supervisión y vigilancia.
FARMACOVIGILANCIA
Es recomendable que el paciente que toma un medicamento antiepiléptico sea revisado periódicamente por un médico para verificar el apego al tratamiento, los posibles efectos adversos y la dosis, la cual se deberá ajustar conforme al peso, el control de las crisis y los niveles séricos, en caso necesario. Los niveles séricos más comunes a solicitar son los de fenobarbital, de primidona que se transforma al final en fenobarbital y por tanto se tienen que pedir como niveles de fenobarbital; de fenitoína, de carbamazepina y de ácido valproico. De los nuevos medicamentos antiepilépticos es posible contar entre otros con niveles de lamotrigina y topiramato, aunque en general no tiene mucho sentido el monitorizarlos con frecuencia ya que una de sus características es que tienen una cinética lineal y en la medida que se incrementa la dosis resulta muy predecible inferir el nivel en sangre que tiene un paciente.
En algunos casos como con el uso de valproato, es prudente realizar cada seis meses exámenes del funcionamiento hepático y de los valores de plaquetas. En algunos otros casos como en el de la carbamazepina debemos vigilar los glóbulos blancos con una biometría hemática.
REFERENCIAS
1. Feria Velasco A, Martínez de Muñoz D, Rubio Donnadieu F. Epilepsia aspectos neurobiológicos, médicos y sociales. México: Primera edición. Instituto Nacional de Neurología y Neurocirugía; 1997. [ Links ]
2. Reséndiz Aparicio JC. Manual de trastornos del movimiento no epilépticos. México: Primera edición. Hospital Psiquiátrico Infantil; 2005. [ Links ]
3. Rubio Donnadieu F, Reséndiz Aparicio JC, Sentíes Madrid H, Alonso Vanegas MA. Epilepsia. México: Primera edición. Programa Prioritario de Epilepsia; 2007. [ Links ]
4. Fisher RS, van Emde Boas W, Blume W, Elger C et al. Epileptic seizures and epilepsy: Definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE). Epilepsia 2005;46(4):470–472. [ Links ]
5. Organización Mundial de la Salud. Clasificación Internacional de Enfermedades CIE–10. Madrid; 2000. [ Links ]
6. American Psychiatric Association. Clasificación de Enfermedades Mentales de la DSM–IV– TR. Barcelona: Editorial Masson; 2000. [ Links ]
7. Van Rootselaar AF, Van Westrum SS. The paroxysmaldyskinesias. Pract Neurol 2009;9(2):102–109. [ Links ]
8. Strzelczyk A, Burk K, Ortel WH. Treatment of paroxysmal dyskinesias. Expert Opin Pharmacother 2011;12(1):63–72. [ Links ]
9. Small JG. Psychiatric disorders and EEG. En: Niedermeyer E, Lopes da Silva F (eds.). Electroencephalography: Basic principles, clinical applications and related fields. Baltimore: Tercera edición; Williams and Wilkins; 1993. [ Links ]
10. Leuchter AF, Daly KA, Rosenberg Thompson S, Abrams M. Prevalence and significance of electroencephalographic abnormalities in patients with suspected organic mental syndromes. J Am Geriatr 1993;41:605–611. [ Links ]
11. Reséndiz Aparicio JC, Coiscou Domínguez NR, Yañez Acosta L. Actividad epileptiforme en trastornos psiquiátricos infantiles. Rev Neurol 2008;46(11):660–663. [ Links ]
12. Wiebe S, Blume WT, Girvin JP, Eliasziw M. A randomized controlled trial of surgery for temporal lobe epilepsy. N Engl J Med 2001;345:311–318. [ Links ]
13. Motamedi G, Meador K. Epilepsy and cognition. Epilepsy Behav 2003;(Supl 2):S25–S38. [ Links ]
14. Roger J, Bureau M, Dravet Ch, Genton P et al. Epileptic syndromes in infancy, childhood and adolescence. Cuarta edición; Francia: John Libbey; 2005. [ Links ]
15. White HS. Mechanism of action of newer anticonvulsants. J Clin Psychiatry 2003;64(Supl 8):5–8. [ Links ]
16. Bourgeois BF. Differential cognitive effects of antiepileptic drugs. J Child Neurol 2002;17(Supl 2):2S28–2S33. [ Links ]
17. Farwell JR, Lee YJ, Hirtz DG, Sulzbacher SI et al. Phenobarbital for febrile seizures—effects on intelligence and on seizure recurrence. N Engl J Med 1990;322(6):364–369. [ Links ]
18. Weisbrot DW, Ettinger AB. Epilepsy and behavior: controversies and caveats. Neurologist 1997;3:155–172. [ Links ]
19. Perrine K, Congett S. Neurobehavioral problems in epilepsy. Neurologic Clinics 1994;12(1):129–152. [ Links ]
20. Smith KR Jr, Goulding PM, Wilderman D, Goldfader PR et al. Neurobehavioral effects of phenytoin and carbamazepine in patients recovering from brain trauma: a comparative study. Arch Neurol 1994;51(7):653–660. [ Links ]
21. Aldenkamp AP, Vermeulen J. Effects of antiepileptics drugs on cognition. Rev Neurol 2002;34(9):851–856. [ Links ]
22. Brunbech L, Sabers A. Effect of antiepileptic drugs on cognitive function in individuals with epilepsy: a comparative review of newer versus older agents. Drugs 2002;62(4):593–604. [ Links ]
23. Aldenkamp AP, De Krom M, Reijs R. Newer antiepileptic drugs and cognitive issues. Epilepsia 2003;44(Supl 4):21–29. [ Links ]
24. Loring DW et al. Cognitive side effects of antiepileptic drugs in children. Neurology 2004;62:872–877. [ Links ]
25. Sankar R, Holmes GL. Mechanisms of action for the commonly used antiepileptic drugs: relevance to antiepileptic drug–associated neurobehavioral adverse effects. J Child Neurol 2004;(Supl 1):S6–s14. [ Links ]
Nota
Editores invitados: Rosa Elena Ulloa Flores, Francisco de la Peña Olvera, Lino Palacios Cruz.














