La población mexicana para el año 2016 se contabilizó en 128.7 millones de habitantes distribuidos en los 32 estados que conforman el país, con un producto interno bruto (PIB) per cápita de 16 231 dólares estadounidenses y con tasas de esperanza de vida que se han incrementado en los últimos 25 años. Este cambio demográfico implica una modificación en la presentación de la morbilidad en el país,1 con predominio de enfermedades no transmisibles que generan mayor discapacidad que muerte prematura, como los trastornos mentales, que para México representaron 19.33% de años vividos con discapacidad.2 La discapacidad está estrechamente relacionada con la severidad del trastorno, por ejemplo, personas con trastornos mentales graves (TMG), es decir, que han manifestado sintomatología psicótica, cronicidad y deterioro funcional como esquizofrenia y otros trastornos psicóticos primarios3 que se presentan en etapas tempranas de la vida y que se asocian con hospitalizaciones recurrentes, necesidad de apoyo comunitario y pobre funcionamiento social, con pérdida de la productividad y altas tasas de desempleo,4 requieren de un tratamiento temprano e integral a fin de mejorar el pronóstico y la carga económica que representan.5 En la mayoría de los países, la respuesta social a este fenómeno ha sido inadecuada; millones de personas con TMG no buscan atención médica debido a estigma o falta de disponibilidad de servicios de atención de salud mental.6 En países como México (países de ingreso mediano y bajo) la brecha de tratamiento para los TMG es de 80%, en contraste con 40% existente en países de ingresos altos.6 En la región de las Américas, la brecha de tratamiento más alta para los TMG es la de Mesoamérica (77.4%) y la más baja la de Norteamérica (40.5%), lo que demuestra que la brecha de tratamiento sigue siendo un problema de salud pública.7 En este contexto, la atención de las personas con TMG está transitando a un nuevo paradigma al pasar de un modelo de atención hospitalario o institucional a uno de establecimiento de servicios de atención primaria que respondan a las necesidades del paciente y de su familia para su inclusión social.3 Esto es importante para México ya que aproximadamente 50% de las personas que reciben atención lo hacen en servicios hospitalarios de tercer nivel de atención; es decir, servicios especializados generalmente ubicados en hospitales psiquiátricos, independientemente de la severidad del trastorno mental,8 lo que aumenta costos de tratamiento y amplía la brecha de atención.8
Para garantizar el acceso a los servicios de salud mental de las personas con TMG,9 el plan de acción de salud mental de la Organización Mundial de la Salud (OMS) exige un aumento en la cobertura de servicios para los TMG al menos de 20% para el año 2020;10 sin embargo, hay grandes variaciones en el acceso a la atención entre regiones, países y al interior de éstos,11 lo que dificulta alcanzar la meta. México es uno de los países donde se observa que un porcentaje mayor de personas con TMG, especialmente esquizofrenia, se atiende en los servicios hospitalarios psiquiátricos (26.5%), con mínima atención en servicios ambulatorios de todas las unidades que cuentan con ellos (5.5%) y nula atención primaria o servicios comunitarios.8 Para abatir las brechas de atención de los TMG y favorecer el acceso y la atención primaria en México es prioritario conocer las características de las personas que demandan una atención en salud mental y los factores de utilización de los servicios de salud mental disponibles; es decir, oferta y demanda. En este sentido, el Modelo de Comportamiento de Uso de Servicios de Salud (MCUSS), desarrollado por Andersen,12 analiza la utilización de servicios de salud a través de las características del sistema de salud y de la población, y de los resultados o productos, en este caso, la utilización de los servicios de atención de la salud mental.13 Esta estructura conceptual usa una perspectiva de sistema para integrar un rango de variables individuales (edad, sexo, síntomas, etc.), colectivas (búsqueda de atención) y relacionadas con el proveedor (disponibilidad y organización de los servicios de salud). El MCUSS es un modelo estructurado solamente para el análisis y, por tanto, no dicta las variables precisas y los métodos que deben ser usados; esto está determinado por el nivel de alcance de cada investigación en la utilización de servicios de atención de la salud.12,13
Bajo esta perspectiva del MCUSS, la presente investigación tiene como objetivo conocer las demandas de atención de la población con TMG, como esquizofrenia, y los factores asociados con la utilización de servicios disponibles para su atención en México. Como grupo de contraste, y para fines de análisis comparativo, se utilizará el diagnóstico de trastornos mentales no graves (TMNG) como depresión.
Material y métodos
Estudio analítico mixto, de diseño transversal, de casos atendidos por TMG en México entre el 1 de enero y el 31 de diciembre de 2016, que comprendió dos fases. En la primera de ellas se hizo un análisis de bases secundarias de datos oficiales a nivel nacional a través de la Dirección General de Información en Salud (DGIS) 2000 y 2016.14 El análisis comprendió, por una parte, el registro oficial de los servicios de salud disponibles para la atención de personas con TMG y, por otra, el registro nacional de todos los egresos hospitalarios por TMG conforme la Clasificación Internacional de Enfermedades, décima revisión (CIE-10). Del análisis se desprendieron los indicadores de utilización de servicios de salud mental más comunes que permitieron conocer la oferta y la demanda de servicios de salud mental a nivel poblacional. Para la segunda fase se utilizaron los registros médicos de todos los pacientes que fueron hospitalizados durante el año 2016 en el Hospital Psiquiátrico Fray Bernardino Álvarez (HPFBA). Se eligió este hospital por ser una de las cuatro instituciones médicas federales ubicadas en la Ciudad de México. Es un hospital de concentración que recibe pacientes de todo el país y que otorgó el mayor número de hospitalizaciones por TMG a nivel nacional.15 Esta segunda fase permitió conocer las características de las personas con TMG y los factores en la utilización de servicios de atención en salud mental disponibles.
Procedimiento. Para la primera fase se consultó la información de todas las variables disponibles registradas en la base de datos de la DGIS, años 2000 y 2016, para fines de la variación en el tiempo. Las variables se transcribieron a formato Access para su análisis. Para la segunda fase, la recolección de la información se llevó a cabo a partir de los registros médicos del expediente clínico por la investigadora principal del estudio (LDC) y por cuatro médicos psiquiatras adscritos al HPFBA, capacitados en el llenado del instrumento.
Para recolectar la información se diseñó un cuestionario ad hoc de uso de servicios con 20 preguntas cerradas, comprendidas y organizadas de acuerdo con el MCUSS: I. Oferta de servicios de atención de salud mental, que constó de cuatro reactivos para variables relacionadas con el contacto inicial (lugar de residencia y ubicación del servicio de atención, estructura del proveedor del servicio y tipo de servicio de atención recibida). II. Demanda de servicios de atención de salud mental comprendió 16 reactivos para 1) variables demográficas de la población atendida (edad, sexo y estado civil); 2) estructura social (tamaño familiar, ocupación, educación y religión); en el rubro de ocupación se utilizó una categorización de la actividad ocupacional o laboral por competencias de acuerdo con la Organización Internacional del Trabajo (OIT), que clasifica en cuatro niveles dichas actividades;16 3) habilidades o características que tienen los individuos para demandar servicios de atención de salud mental, como nivel socioeconómico (NSE) y seguro de salud; el NSE lo asigna el área de trabajo social a los usuarios de la institución mediante un cuestionario estructurado para identificar la situación económica al otorgar puntos máximo de 100 (ingreso familiar hasta 55 puntos, ocupación y egresos familiares 10 puntos cada uno, vivienda 20 puntos y salud familiar 5 puntos) y, de acuerdo con el puntaje obtenido, se clasifica en 6 NSE, donde menor puntaje corresponde a NSE más bajo; esta clasificación es homogénea y se aplica para todos los usuarios de la Secretaría de Salud; 17 4) necesidades de atención en salud mental como las condiciones expresas de la demanda de atención; 18 en este caso se consideró el diagnóstico de la última nota médica transcrita por el médico psiquiatra tratante conforme la CIE-10, tiempo de evolución, número de consultas ambulatorias y número de internamientos durante 2016.
Análisis de datos. Se realizaron medidas de tendencia central y medidas de variabilidad, ji cuadrada para diferencia de variables nominales y cualitativas, prueba t y análisis de varianza para diferencia de medias de las variables cuantitativas. Para calcular el peso atribuible de las variables independientes al resultado de salud, como TMG (esquizofrenia) frente a TMNG (depresión), se aplicó un método de regresión logística multinomial. En todos los casos se realizaron pruebas de significación estadística de los valores obtenidos. Para los análisis se utilizó el software estadístico SPSS V.25.
Ética. De acuerdo con la Ley General de Salud vigente en los Estados Unidos Mexicanos, en su artículo ١٧, la presente investigación fue considerada sin riesgo. El comité de ética y el comité de investigación, ambos del HPFBA, aprobaron la investigación.
Resultados
Primera fase: nivel nacional
Oferta de servicios de salud para la atención de trastornos mentales
A) Nivel ambulatorio: en el año 2000 se contabilizaron 18 156 consultorios de consulta general; de ellos, 3.58% (n=651) corresponde a la atención de salud mental (51% consultorios de psiquiatría y 49% consultorios de psicología). El 0.53% de los consultorios se ubicaron en los hospitales generales (HG). Para 2016, se contabilizaron 28 428 consultorios (incremento de 36%) para atención en general; de ellos, 3.03% (n=863) corresponde a la atención de salud mental (42.5% consultorios de psiquiatría) y 0.30% (n=86) se encontró en HG.19
B) Nivel hospitalario: se registraron 30 hospitales psiquiátricos públicos (HP) en el año 2000 y un total de 5 227 camas censables para trastornos mentales (0.5 camas/10 000 habitantes), 95.3% (n=4 985) de ellas ubicadas en los HP, 2.96% en hospitales especializados y 1.66% ubicadas en los HG. Para 2016 se incrementó a 33 los HP, pero ocho estados aún carecen de uno. Se contabilizó un total de 4 227 camas censables (0.35/10 000 habitantes), 97.17% de ellas dentro de los HP, 1.48% en los HG y 1.34% en hospitales especializados. Del total de camas, 86.7% (3 665) pertenece a la Secretaría de Salud, del cual 15% (616 camas) se ubica en la Ciudad de México (CDMX).19
C) En el año 2000, para la atención de los trastornos mentales se estimó un total de siete profesionales de salud por cada 100 000 habitantes (0.5 psiquiatras, una persona para “otros médicos”, un psicólogo, tres enfermeras y un trabajador social).20En 2016 la cifra se mantuvo constante, con ocho profesionales de salud por cada 100 000 habitantes (0.67 psiquiatras, 0.58 otros médicos, 2.8 enfermeras, 2.11 psicólogos y 0.52 trabajadores sociales)21,22con una distribución no homogénea; por ejemplo, en la CDMX, Jalisco y Nuevo León se concentra 60.3% de los psiquiatras.21
Demanda de servicios de salud para la atención de los TMG
A) Nivel ambulatorio: en el año 2000 se brindaron 58 376 consultas para los trastornos mentales (59.88/100 000 habitantes) y para esquizofrenia 16.54/100 000 habitantes (en comparación con 86.64/100 000 para depresión).23 En 2016 se incrementó en más de 300 000 el número de consultas (variación de 76%) y tasa de 252.35/100 000 habitantes; para esquizofrenia correspondió una tasa de 13.44/100 000 habitantes (disminución de 19%); en el caso de la depresión, la tasa de consultas fue de 70.42/100 000 habitantes, con disminución parecida a la observada para esquizofrenia (18.69%).14
B) Nivel hospitalario: en el año 2000 se registraron 19 603 egresos (20/100 000 habitantes); de ellos, 22.66% fue por esquizofrenia (4.56/100 000 habitantes).23 En HG se tuvo una tasa de egresos de 0.5/100 000 habitantes. Para 2016, se registraron 49 378 egresos (41/100 000 habitantes); para esquizofrenia correspondió 20.68% (8.51/100 000 habitantes). El HG mostró tasa de 1.5/100 000 habitantes pero ningún egreso por esquizofrenia. La prevalencia para esquizofrenia es 202/100 000 habitantes;2 considerando que 10% de ellos requieren al menos de un internamiento al año, se esperaría reportar 20 egresos/100 000, lo que hace un déficit de más de 50%; es decir, la demanda es el doble que la oferta. De hecho, se observó que de 2000 a 2016 la demanda para esquizofrenia se duplicó; sin embargo, el número de camas ha disminuido en 40% (de 0.5 a 0.3/100 000 habitantes).
De todos los egresos, 53.5% (n= 26 356) correspondió al sexo masculino. La proporción de hospitalización por esquizofrenia con respecto al total de hospitalizaciones por trastornos mentales fue más alta en la CDMX (25%) y la menor proporción se observó en Nayarit, con 0.5% (X2= 6864; p<.000).19 El grupo de edad más afectado fue el de entre 15 y 44 años. El 66.2% de la población hospitalizada (n= 32 699) fue población abierta, 29.1% afiliada al Instituto Mexicano del Seguro Social (IMSS) y 3% al Instituto de Seguridad y Servicios Sociales para los Trabajadores del Estado (ISSSTE) (figura 1).14
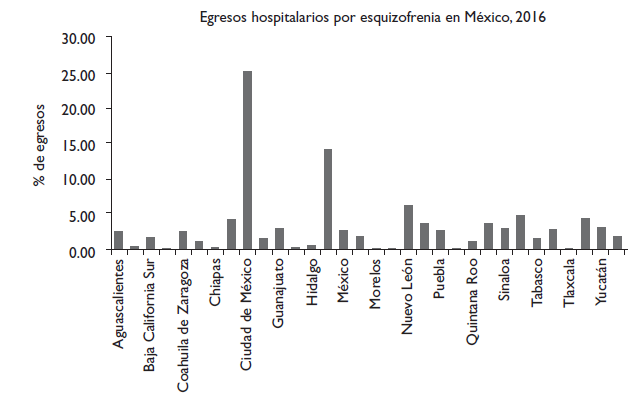
Fuente: Elaboración propia a partir de Dirección General de Información en Salud (DGIS).19
Figura 1 Figura 1. Porcentaje de egresos por esquizofrenia respecto del total de egresos hospitalarios por trastornos mentales en cada entidad federativa de México, del 1 de enero al 31 de diciembre de 2016
En el análisis comparativo se observó que las personas con TMG como esquizofrenia tienden a no tener seguridad social y pertenecer a los estados de Yucatán, San Luis Potosí y Oaxaca, a diferencia de personas con TMNG como depresión que utilizan más servicios por estar afiliadas al IMSS y pertenecen a los estados de Durango, Jalisco o Coahuila; todas las asociaciones fueron estadísticamente significativas ( cuadro I).
Cuadro I Utilización de servicios de salud mental en México del 1 de enero al 31 de diciembre de 2016 por TMNG (depresión) contra TMG (esquizofrenia), por tipo de afiliación (seguridad social o sin ella) y lugar de origen
| TMNG: trastornos depresivos | TMG: esquizofrenia | |||||||||||||||
| IC95% para Exp (β) | ET | B | p | IC95% para Exp (β) | ET | B | p | |||||||||
| Afiliación | ||||||||||||||||
| Secretaría de Salud | -.811 (.304-649) | .193 | .445 | .000 | .629 (1.876-2.843) | .212 | 1.876 | .003 | ||||||||
| IMSS | -.143 (.588-1.277) | .198 | .867 | .469 | .101 (.723-1.693) | .217 | 1.106 | .642 | ||||||||
| Estado (origen) | ||||||||||||||||
| Baja California | -.477 ( .305-1.262) | .362 | .620 | .188 | -1.088 (.158-.719) | .387 | .337 | .005 | ||||||||
| Chiapas | -.574 (.318-.998) | .292 | .564 | .049 | -.915 (.226-.711) | .293 | .401 | .002 | ||||||||
| Hidalgo | -.631 (.241-1.173) | .404 | .532 | .118 | -1.070 (.152-.775) | .416 | .343 | .010 | ||||||||
| Nuevo León | .397 (.816-2.708) | .306 | 1.487 | .195 | .655 (1.056-3.507) | .306 | 1.925 | .032 | ||||||||
| Oaxaca | -.062 (.476-1.857) | .347 | .940 | .859 | .673 (1.007-3.818) | .340 | 1.960 | .048 | ||||||||
| Coahuila | .977 (1.158-6.092) | .423 | 2.656 | .021 | -.341 (.294-1.718) | .450 | .711 | .448 | ||||||||
| Durango | 1.510 (2.301-8.912) | .345 | 4.529 | .000 | -.169 (423-1.688) | .353 | .845 | .633 | ||||||||
| Guanajuato | .580 (1.000-3.188) | .296 | 1.785 | .050 | -.348 (.393-1.268) | .299 | .706 | .244 | ||||||||
| Jalisco | .676 (1.151-3.358) | .273 | 1.966 | .013 | .514 (.978-2.855) | .273 | 1.671 | .060 | ||||||||
| San Luis Potosí | .899 (1.240-1.240) | .349 | 2.457 | .010 | 1.095 (1.508-5.921) | .349 | 2.989 | .002 | ||||||||
| Yucatán | -414 (.365-1.197) | .303 | .661 | .365 | -.645 (.291-.947) | .301 | .525 | .032 | ||||||||
ET: Error típico (estándar). β = Peso de la regresión estandarizada
IMSS: Instituto Mexicano del Seguro Social
Segunda fase: HPFBA
Oferta de servicios de salud hospitalarios para la atención de trastornos mentales
El HPFBA atiende a población sin seguridad social que puede estar afiliada al Seguro Popular (SP). Es el HP más grande y completo en el país, cuenta actualmente con 300 camas (hasta el año 2000 disponía de 600) y 22 consultorios, atiende patologías tanto agudas como crónicas agudizadas, con servicios de urgencias las 24 horas del día, todos los días del año, hospitalización continua, cuidados intensivos, clínicas especializadas (primer episodio psicótico, psicogeriatría, adherencia terapéutica y patología dual), además de laboratorio clínico e imagenología, y servicios ambulatorios como consulta externa, hospital de día y psiquiatría comunitaria. En lo referente a recursos humanos, cuenta con 92 psiquiatras en contacto con paciente, 10 médicos generales y 10 odontólogos; 291 enfermeras (20% especialistas en psiquiatría), 42 psicólogos y 23 trabajadores sociales.15
Demandas de servicios de salud para la atención de trastornos mentales
A) Nivel ambulatorio: durante 2016 el HPFBA brindó 45 611 consultas (15% del total de consultas en el país), 16 937 (37%) de consultas para esquizofrenia (en contraste con 2.63% para depresión). Del total de consultas, 53.35% (n= 24 333) fueron para el sexo femenino, en el grupo de edad de entre 30 a 49 años (47%).15
B) Nivel hospitalario: el HPFBA registró un total de 3 851 egresos que correspondieron a 29.3% para la CDMX y a 7.8% para el resto del país; 50.75% del sexo masculino, edad de 36.99 años (DE=13.85), 44.58% (n=1 717) con escolaridad de nivel primaria, 63% (n=2 424) se encontró sin ocupación y 23% con actividad ocupacional con nivel de competencia uno. El 39% (1 485 pacientes) tuvo el NSE 1, que es el más bajo. El 27.42% estuvo afiliado al SP.
Se observaron asociaciones entre NSE y SP (X2=213.68; p=.000) y entre diagnóstico y SP (X2=63.24; p=.000). La escolaridad se asoció con ocupación (X2=593.61; p=.000), lugar de origen (X2=139.31; p=.000) y NSE (X2=664.66; p=.000). También se observaron diferencias significativas por sexo (X2=76.93; p=.000), por lugar de origen (X2=111.94; p=.000) y por tipo de diagnóstico (X2=187.52; p=.000). Referente a afiliación al SP, ésta se asoció con escolaridad (X2= 85.50; p=.000), tipo de ocupación (X2=76.93; p=.000) y lugar de origen (X2=45.89; p=.000).
El diagnóstico de TMG como esquizofrenia fue el más prevalente con 2 161 casos (56.1%), frente a depresión con 432 casos (22%). Entre estos grupos de diagnóstico hubo diferencias por sexo (X2=63.24; p=.000), ocupación (X2=71.68, p=.000), escolaridad (X2= 333.81; p=.000) y lugar de origen (X2=103.53; p=.000).
A partir de un modelo de regresión logística multinomial previamente ajustado (ji cuadrada 1107.24; p=.000), se comparó la asociación entre las diferentes variables explicativas del estudio y la utilización de servicios hospitalarios entre el TMG esquizofrenia frente a TMNG como depresión. La utilización de servicios hospitalarios en pacientes con esquizofrenia estuvo asociada con la edad (β=1.062; p=.000), ingreso familiar (β=1.000, p=.000) y no tener ocupación (β=3.407; p=.000); la población con esquizofrenia tiene cuatro veces más la probabilidad de estar exenta de pago por bajo NSE (β=4.158; p=.000). En contraste, la utilización hospitalaria de pacientes con depresión se asoció con la edad (β=1.069, p=.000), mismo nivel en el ingreso con respecto a esquizofrenia, pero con 12 veces más de probabilidad de encontrarse en el NSE 4 (β=12.23; p=.000), es decir, con mayor posibilidad de pagar (cuadro II).
Cuadro II Variables sociodemográficas asociadas con la utilización de servicios de salud mental en el HPFBA del 1 de enero al 31 de diciembre de 2016, por diagnóstico: TMNG (depresión) contra TMG (esquizofrenia). México
| TMNG: depresión | TMG: esquizofrenia | |||||||||||||||
| IC95% para Exp (β) | ET | B | p | IC95% para Exp (β) | ET | B | p | |||||||||
| Edad | 1.069 (1.054-1.084) | .007 | .066 | .000 | 1.062 (1.048-1.075) | .006 | .060 | .000 | ||||||||
| Sexo femenino | .926 (.687-1.249) | .152 | -.077 | .615 | .842 (.653-1.086) | .130 | -.172 | .185 | ||||||||
| Sin escolaridad | 1.516 (.497-4.628) | .569 | .416 | .465 | .909 (.329-2.515) | .519 | -.095 | .855 | ||||||||
| Esc. Básica | 1.049 (.663-1.659) | .234 | .048 | .839 | 1.136 (.771-1.673) | .198 | .128 | .518 | ||||||||
| Esc. Bachillerato | .994 (.659-1.501) | .210 | -.006 | .978 | .694 (.490-.984) | .178 | -.365 | .040 | ||||||||
| Ocupación 1 | 1.113 (.478-2.593) | .432 | .107 | .804 | .871 (.384-1.974) | .417 | -.138 | .741 | ||||||||
| Ocupación 2 | 1.146 (.496-2.593) | .427 | .136 | .750 | .576 (.243-1.362) | .439 | -.552 | .209 | ||||||||
| Ocupación 3 | 1.204 (.493-2.944) | .456 | .186 | .683 | .808 (.335-1.945) | .448 | -.214 | .634 | ||||||||
| Ocupación 4 | .423 (.064-2.776) | .960 | -.861 | .370 | 2.057 (.394-10.757) | .844 | .721 | .393 | ||||||||
| Ingreso familiar | 1.000 (1.000-1.000) | .000 | .000 | .129 | 1.000 (1.000-1.000) | .000 | .000 | .000 | ||||||||
| Exento | 1.613 (.862-3.018) | .320 | .478 | .135 | 4,158 (2.421-7.142) | .276 | 1.425 | .000 | ||||||||
| NSE 1 | 2.293 (1.335-3.938) | .276 | .830 | .003 | 5.155 (3.186-8.341) | .245 | 1.640 | .000 | ||||||||
| NSE 2 | 1.938 (1.090-3.445) | .294 | .661 | .024 | 2.786 (1.674-4.638) | .260 | 1.025 | .000 | ||||||||
| NSE 3 | 2.051 (.819-5.133) | .468 | .718 | .125 | 3.656 (1.670-8.006) | .400 | 1.296 | .001 | ||||||||
| NSE 4 | 12.23 (2.030-73.739) | .917 | 2.50 | .006 | 8.308 (1.638-42.14) | .828 | 2.117 | .011 | ||||||||
| No afiliado al SP | .820 (.572-1.174) | .183 | -.199 | .278 | .946 (.697-1.285) | .156 | -.055 | .723 | ||||||||
B: Pesos de la regresión; ET: Error típico (estándar); B: peso de la regresión estandarizada. Ingreso familiar: ingreso familiar mensual; Esc: escolaridad. Los niveles de ocupación se clasificaron conforme los criterios de la Organización Internacional del Trabajo: ocupación 1: actividad ocupacional con nivel de 1; ocupación 2: nivel de competencia 2; ocupación 3: nivel de competencia 3; ocupación 4: nivel de competencia 4.
HPFBA: Hospital Psiquiátrico Fray Bernardino Álvarez
NSE: nivel socioeconómico
SP: Seguro Popular
Discusión
Bajo la perspectiva del MCUSS, los resultados de la presente investigación brindan un panorama general de la demanda de atención y la utilización de servicios disponibles de la población con TMG en México. El estudio focalizado en el HPFBA mostró que la prevalencia de TMG como esquizofrenia que ameritó hospitalización es mayor en hombres, se centra en grupo de edad considerado económicamente activo y se asoció con menores niveles de ingreso, escolaridad y ocupación (cuadro I). La mayoría de personas con TMG de la muestra de estudio no contó con empleo ni seguridad social;24 por lo tanto, sus familias tienen que pagar por recibir los servicios de salud: carecen de una protección financiera.25
La estrategia del SP surgió para brindar protección financiera a la población sin seguridad social26 y garantizar el acceso a servicios de salud.27Sin embargo, los resultados en la presente muestra de estudio expresan que afiliarse al SP se asoció con mayor nivel de escolaridad y con tener ocupación laboral, variables de las cuales adolece el grueso de la población con TMG. Por otra parte, no basta afiliarse al SP, pues las personas deben contar con un formato de referencia al momento de solicitar atención médica para hacer válido el SP y poder beneficiarse del pago de la hospitalización y acceso a los medicamentos. Conforme los presentes resultados, 27% (n=1 056) de la población atendida en el HPFBA estuvo afiliada al SP, pero ningún paciente fue beneficiado; de hecho, el porcentaje de afiliación de personas con trastornos mentales es menor al reportado en la población general,27 lo que implica buscar otras modalidades en la operación del SP a fin de que este sector de la población también pueda beneficiarse.
En México, al igual que en muchos países de ingresos medios y bajos, el presupuesto asignado para la atención en salud mental han sido desproporcionado en relación con la carga global de las enfermedades debida a los trastornos mentales;28 la consecuencia son las enormes brechas de atención, principalmente de los TMG.28Por lo tanto, una propuesta de cambio en el paradigma de la atención no garantiza que las personas con trastornos mentales tengan acceso a los servicios de salud mental disponibles.22La alta prevalencia de trastornos mentales atendidos en las instituciones hospitalarias concentradas en las grandes ciudades en México explica la falta de servicios e inequidad de recursos de profesionales de la salud mental a nivel ambulatorio y al interior del país, lo que representa un reto para una atención basada en un modelo de atención primaria. A pesar del crecimiento poblacional, del incremento en la esperanza de vida y de la mayor prevalencia de enfermedades no transmisibles que conllevan discapacidad como los TMG (por ejemplo, la prevalencia para esquizofrenia para el año 2000 fue de 171/100 000 habitantes y para 2016 incrementó a 202.1/100 000 habitantes),2 los recursos disponibles para su atención no han sido suficientes ni bien dirigidos, ya que incrementó el número de HP en 10% pero se redujo el número de camas, las cuales eran de por sí insuficientes (de 0.5 a 0.35/100 000 habitantes), por debajo del promedio mundial de 11.3 camas/100 000 habitantes y del promedio global en la región de las Américas (20.8/100 000 habitantes). También hubo reducción del número de camas dentro de los HG en los últimos 15 años (de 1.66 a 1.34/100 000 habitantes), mientras que a nivel ambulatorio no ha habido aumento de infraestructura para lograr un incremento en la cobertura de atención de los trastornos mentales en México.
Bajo la perspectiva de los objetivos del sistema de salud de mejorar las condiciones de salud mental de la población y brindar protección financiera en el acceso a los servicios de atención,29 es prioritario enmarcar las condiciones en las que las personas nacen, crecen, viven, trabajan y envejecen y su afectación a la salud y al bienestar,30 así como los servicios de salud a los que pueden acceder en el entendido de que la pobreza, bajo nivel educativo y desempleo, entre otras situaciones, ponen en desventaja a la población con TMG,22 tal y como lo expresan también los resultados de esta investigación.
Por otra parte, es imperativo realizar una mayor inversión en la atención de los trastornos mentales, pues México pertenece a los países de ingresos medios altos pero tiene un gasto en salud mental comparable con el de países de ingresos bajos.31 Lo anterior es con el fin de generar un modelo de atención primaria que vincule los diferentes niveles de atención e incorpore las intervenciones disponibles.32 En el caso de la atención de los TMG, existen alternativas rentables para el sistema de salud que podrían adoptarse, en el entendido de que se desprenden de estudios en población mexicana.33 Cambiar de paradigma de atención sin contar con un modelo de atención comunitario haría a los pacientes con TMG más vulnerables. Un modelo de atención primaria a la salud mental debe incluir estrategias y lineamientos dirigidos tanto a la prevención como a las necesidades de grupos más vulnerables, como TMG. Debe ser también formulado y promovido a nivel nacional, regional y local, vinculado con los recursos, y que ofrezca continuidad de atención y asegure el acceso a servicios profesionales de salud mental.
Limitaciones. Los datos presentados son estimaciones de personas con trastornos mentales en contacto con los servicios de salud mental disponibles. Las variables de análisis en este estudio no se reportan de manera sistemática en el sistema de información en salud (SIS) y la muestra de estudio sólo se llevó a cabo en una institución, lo que limita el análisis. Es necesario realizar mayor investigación sobre necesidades de atención de personas con trastornos mentales a fin de proveer servicios de salud que realmente impacten en la evolución del padecimiento mental; el hecho de no contar con un SIS completo y fiable dificulta la toma de decisiones en materia de políticas de salud.











 nueva página del texto (beta)
nueva página del texto (beta)


