Introducción
El síndrome metabólico (SM) es un estado fisiopatológico complejo cuya presencia incrementa el riesgo de enfermedades cardiovasculares ateroscleróticas1 y diabetes mellitus tipo 2 (DM2). Incluye un grupo de componentes, entre los que se cuentan la obesidad central, la hiperglucemia, la dislipidemia y la hipertensión, todos relacionados con la edad adulta.2 En poblaciones de niños y adolescentes se ha señalado la conveniencia de establecer un diagnóstico, así como programas de prevención y tratamiento centrados más en los factores de riesgo identificados que en el diagnóstico preciso del SM.3,4 Se han identificado diversos factores de riesgo metabólicos desde edades tempranas en niños5 y, en particular, en menores con obesidad.6
Actualmente, la prevalencia de sobrepeso u obesidad es de 33.2% para la población escolar, según la Encuesta Nacional de Salud y Nutrición de Medio Camino 2016 (Ensanut MC 2016).7 El sobrepeso y la obesidad en niños y adolescentes son factores que aceleran la aparición del SM, el cual, en esta población, también incluye hiperinsulinemia, hipertensión, dislipidemia, DM2 y, particularmente, un riesgo mayor incrementado para la aparición de enfermedades cardiovasculares.8,9 De hecho, se ha observado que niños con diagnóstico de SM tienen un mayor riesgo de presentar ateroesclerosis y DM2 en la etapa adulta.10
La obesidad infantil también es un factor de riesgo para el desarrollo de DM2.11 La resistencia a la insulina (RI) y sus complicaciones progresan entre los menores en la transición puberal a la edad adulta, y los niños afectados tienden a morir más tempranamente que sus padres, debido a eventos cardiovasculares.12 La RI es la anormalidad metabólica principal que es común en el desarrollo del SM en niños y adultos.13
Actualmente no existe consenso para el diagnóstico de SM en niños y adolescentes;14 sin embargo, existen definiciones al respecto que, en su mayoría, están basadas en los criterios propuestos por el National Cholesterol Education Program-Adult Treatment Panel III (NCEP-ATP III) y la International Diabetes Federation (IDF).15
Diversas investigaciones refieren datos respecto a la prevalencia de SM en la población infantil y adolescente, desde los 6 hasta los 24 años.16,17,18 En México se han publicado estudios cuyo propósito ha sido determinar la prevalencia de SM en escolares de 6 a 16 años, utilizando diferentes criterios como los del NCEP-ATP III, modificados para niños, y los de la IDF, con una variación de 6.7 a 44%.9,19,20,21
Los objetivos del presente estudio fueron estimar la prevalencia de SM y la de sus componentes, así como su asociación con la obesidad y el riesgo cardiovascular en niños en edad escolar, inscritos en escuelas públicas urbanas de siete municipios del Estado de México, México.
Material y métodos
Se trata de un estudio transversal que incluyó a 1 017 niños de 6 a 12 años de edad, seleccionados aleatoriamente de 14 escuelas primarias elegidas por conveniencia en siete municipios del Estado de México, conurbados a la Ciudad de México. Estos planteles educativos participaron en el V Censo de Peso y Talla en escuelas primarias del estado,22 a partir del cual se identificó una prevalencia de sobrepeso y obesidad mayor a 40%. Para la selección de los niños, se consideró y clasificó el diagnóstico previo del estado de nutrición como normal, sobrepeso y obesidad.23 Al interior de cada categoría se seleccionó a los niños por muestreo aleatorio simple, con la información proveniente de una base de datos. La muestra se conformó de la siguiente manera: 109 niños con estado de nutrición normal, 137 con sobrepeso y 771 con obesidad.
Mediciones
Mediciones antropométricas
Para el levantamiento de la información, se capacitó y estandarizó a personal según procedimientos y protocolos convencionales.24,25 Se midió el peso en kilogramos, y tanto la talla como la circunferencia de la cintura (CC), en centímetros. El peso se midió con una báscula digital (SECA modelo 872, Hamburgo, Alemania), y para la talla se utilizó un estadímetro portátil de pared (SECA modelo 206, Hamburgo, Alemania). La circunferencia de la cintura se midió tomando en cuenta la línea media en ambos lados del cuerpo, entre el borde costal inferior y el borde superior de la cresta ilíaca, usando una cinta métrica (SECA modelo 201, Hamburgo, Alemania) con una precisión de 1 mm. El estado de nutrición fue estimado mediante el índice de masa corporal (IMC), a partir del cual fue calculado el puntaje Z del IMC para la edad (IMC/edad), de acuerdo con la referencia de la Organización Mundial de la Salud (OMS) de 2007.23
Mediciones bioquímicas
Los niños fueron citados en condiciones de ayuno por más de ocho horas.26 Se obtuvieron 10 mL de sangre venosa mediante venopunción. Las concentraciones de glucosa, triglicéridos, colesterol total, colesterol de las lipoproteínas de alta densidad (HDLc, por sus siglas en inglés) y colesterol de las lipoproteínas de baja densidad (LDLc, por sus siglas en inglés) se obtuvieron en mg/dL, por métodos enzimáticos colorimétricos (Pointe Scientific, Inc. Mossouri, USA) y un analizador bioquímico automatizado (Mindray BS-200, Mindray Medical International Limited, Shenzhen, China). La insulina (µU/mL) se determinó por radioinmunoanálisis en fase líquida utilizando un contador de radiaciones gamma (Cobra II, Packard Instrument Company Inc., CT USA). Lo anterior fue realizado por personal técnico entrenado.
La presión arterial sistólica (PAS) y la diastólica (PAD) (ambas en mm/Hg), fueron medidas utilizando un monitor digital de brazalete (Marca OMRON modelo HEM 7200, China), con la colaboración de personal capacitado en las recomendaciones para la toma de presión arterial.
Definiciones
Síndrome metabólico
El SM fue definido siguiendo los criterios del NCEP-ATP III, con las adaptaciones propuestas por Cook y colaboradores27 para niños y adolescentes. Se consideró que había SM cuando se presentaban tres o más de los criterios siguientes: niveles de triglicéridos ≥ 110 mg/dL (hipertrigliceridemia); HDLc<40 mg/dL (hipoalfalipoproteinemia); circunferencia de cintura con un punto de corte en el percentil ≥90 para edad y sexo,28 tomada como indicador de obesidad abdominal; hipertensión, cuando la PAS y la PAD resultaran ≥ al percentil 90 para edad, género y talla,29 e hiperglucemia con valores de glucosa ≥100 mg/dL, de acuerdo con las recomendaciones de la Asociación Americana de Diabetes.30
Riesgo cardiovascular
Se consideraron las concentraciones de colesterol, el índice del modelo homeostático para evaluar la resistencia a la insulina (HOMA, por sus siglas inglés) y el índice aterogénico. El valor alterado de colesterol total se definió con base en los criterios del Expert Panel on Cholesterol Levels in Children (NCEP) de 2004,31 siendo el punto de corte mayor igual a 170 mg/dL. El índice HOMA fue calculado a partir de la fórmula siguiente: [(insulina en ayuno en IU/L) × (glucosa en ayuno en mmol/L)/22.5].32 La RI se consideró a partir de ≥3.33 Se calculó el índice aterogénico LDLc/HDLc con un punto de corte de 2.9, según el índice de Castelli utilizado en adultos, al no encontrar valores para niños.34
Análisis estadístico
Se emplearon estadísticas descriptivas para las variables cuantitativas y la prueba t de Student pareada o prueba U de Mann-Whitney para la comparación de medias o medianas de los indicadores antropométricos, bioquímicos y de presión arterial, así como la prueba ji cuadrada para la diferencia de proporciones.
Se realizaron dos modelos de regresión logística para la estimación de razones de momios (RM), con intervalos de confianza de 95% (IC95%), para evaluar la asociación entre el SM y las variables de riesgo siguientes: hipercolesterolemia, riesgo aterogénico, resistencia a la insulina y obesidad. Ambos modelos fueron ajustados por variables confusoras como edad, género y grupos de estudio (niños de 6 a 9 años y de 10 a 12 años de edad). En el modelo 1 se estimaron RM para cada una de las variables. En el modelo 2 se estimaron RM para todas las variables.
El nivel de significancia para todos los análisis estadísticos fue p<0.05. Los errores estándar fueron ajustados por las dependencias en los datos al interior de las escuelas utilizando el método de linealización de series de Taylor.35 El análisis de la información se realizó con el programa Stata (StataCorp. 2015. Stata Statistical Software: Released 14. College Station, TX: StataCorp LP).
El estudio fue aprobado por el Comité Institucional de Investigación Biomédica en Humanos del Instituto Nacional de Ciencias Médicas y Nutrición Salvador Zubirán (INCMNSZ). Se obtuvo el consentimiento informado de los padres o tutores y el asentimiento de los escolares para participar en el estudio. Se obtuvo la autorización y el consentimiento de las autoridades de educación.
Resultados
El número de niños seleccionados para el presente análisis fue de 1 017, con edades de entre 6 y 12 años; de ellos, 527 (51.8%) eran niños, y 490 (48.2%), niñas. El cuadro I muestra las características de la población de estudio. En el grupo de edad de 6 a 9 años se encontraron diferencias significativas entre los niños y niñas para el puntaje Z del IMC (2.7±1.2 vs. 2.2±1.0, respectivamente; p<0.001) y la PAS (109.8±12.8 mm/Hg vs. 106.4±12.6 mm/Hg, respectivamente; p=0.001). Asimismo, las medianas de glucosa, colesterol total y de HDLc fueron mayores en el sexo masculino (p=0.001, p=0.020, p<0.001, respectivamente). Para el grupo de 10 a 12 años de edad, no hubo diferencias significativas entre las medianas de indicadores metabólicos según sexo, excepto para la glucosa (p=0.016).
Cuadro I Características antropométricas, presión arterial y características metabólicas de la población de estudio, por grupos de edad y género. Estado de México, México, marzo-junio de 2012
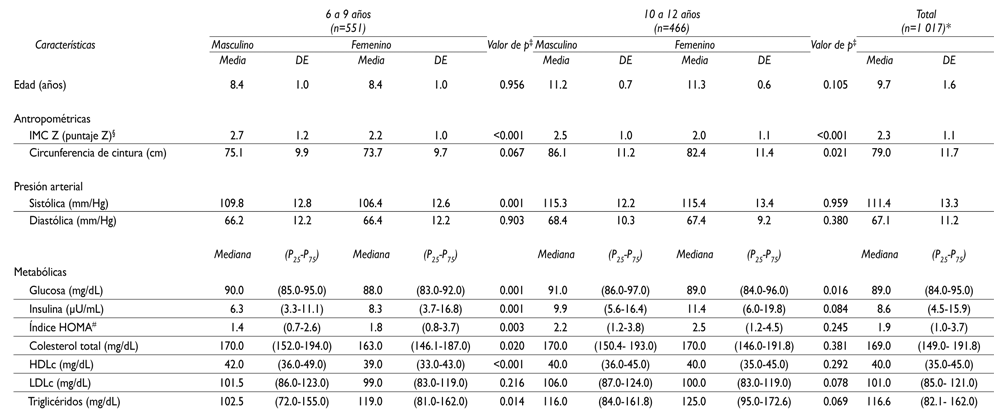
* n=1 017 escolares de 6 a 12 años de edad, de 14 escuelas públicas ubicadas en el área urbana del Estado de México, México. Los errores estándar fueron ajustados por las dependencias en los datos al interior de las escuelas utilizando el método de linealización de series de Taylor35
‡ Prueba de t de Student (medias) o U de Mann-Whitney (medianas) para hacer una comparación entre sexo en cada grupo de edad de estudio
§ Puntaje Z del IMC para la edad (IMC/edad) de acuerdo con la Organización Mundial de la Salud (2007)23
# Índice HOMA= [Insulina plasmática en ayuno (µU/mL) X glucosa plasmática en ayuno (mmol/L)]/22.532
IMC: índice de masa corporal
HDLc: colesterol de las lipoproteínas de alta densidad
LDLc: colesterol de las lipoproteínas de baja densidad
DE: desviación estándar
P25: percentil 25
P75: percentil 75
La prevalencia de SM en los niños escolares fue de 43.9%. Entre sexos fue similar (43.5%, masculino, y 44.3%, femenino). Para el grupo de 6 a 9 años de edad esta prevalencia fue de 40.8%, y para el grupo de 10 a 12 años fue de 47.4%.
El cuadro II muestra las prevalencias de SM, sus componentes y riesgo cardiovascular entre las categorías del estado de nutrición. En general, el SM es diferente de manera significativa en todas las categorías del estado de nutrición (p<0.001), para ambos grupos de edad. La prevalencia del síndrome fue mayor en los niños con obesidad (p<0.001), tanto en el grupo de 6 a 9 años como en el de 10 a 12 años. Respecto a la resistencia a la insulina, en los dos grupos se observaron proporciones estadísticamente significativas, aunque la mayor prevalencia se presentó en los niños con obesidad. Para los niños del grupo de 6 a 9 años de edad, se encontraron diferencias significativas en aquéllos con sobrepeso u obesidad, con 5.3 y 22%, respectivamente, (p=0.006), mientras que en el grupo de 10 a 12 años fue de 14.3 y 42.1%, respectivamente, (p=0.013). Para las mujeres, el SM en el grupo de 6 a 9 años fue de 18.5 y 55.2% (p<0.001), y en el grupo de 10 a 12 años, de 19.4 y 64.5% (p<0.001), respectivamente para sobrepeso y obesidad. En relación con la presión arterial ≥ 90 percentil, en los dos grupos de edad se encontraron diferencias estadísticamente significativas de prevalencias entre niños con obesidad vs. niños con un estado de nutrición normal. La prevalencia de resistencia a la insulina en las mujeres de ambos grupos de edad fue estadísticamente diferente entre todas las categorías de estado de nutrición.
Cuadro II Prevalencia y componentes del síndrome metabólico, y riesgo cardiovascular en la población de estudio, según el estado de nutrición. Estado de México, México, marzo-junio de 2012
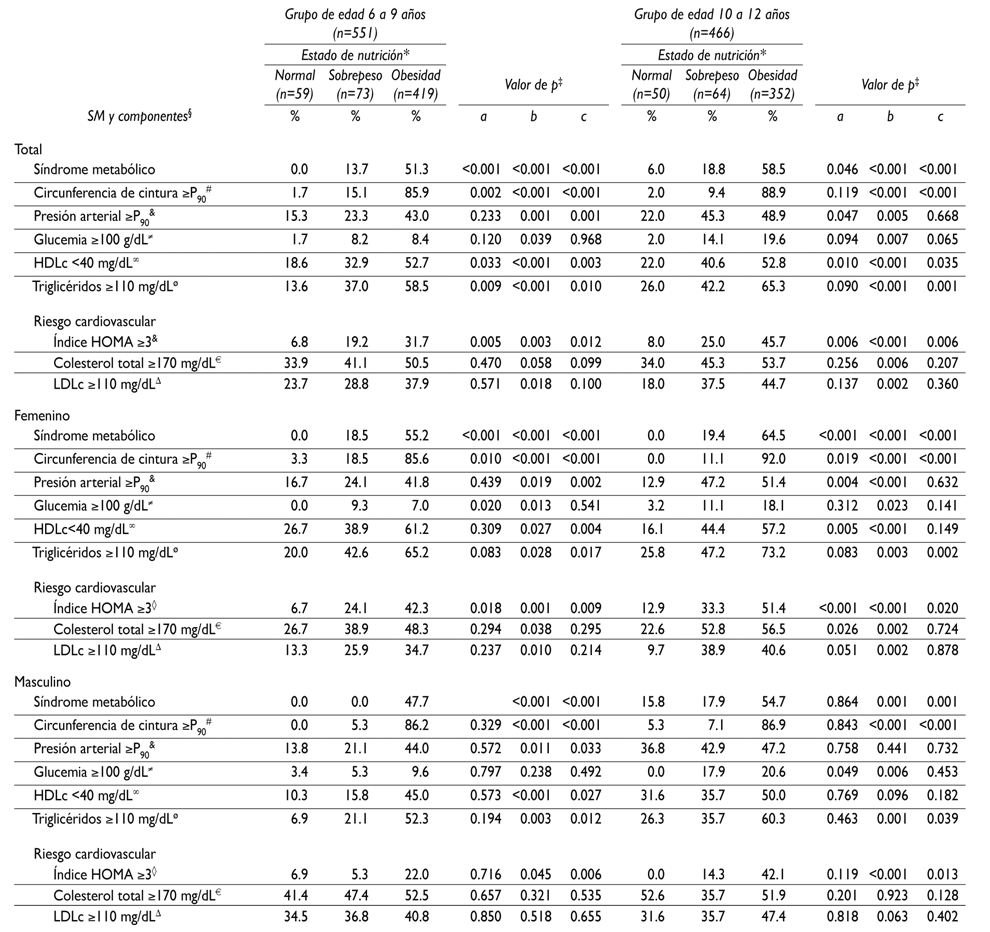
* Estado de nutrición: obesidad >2; sobrepeso>1, ≤2; normal ≤1; de puntaje Z del índice de masa corporal para la edad (IMC/edad). Referencia: puntaje Z≤2 del IMC para la edad según la Organización Mundial de la Salud (2007)23
‡ Prueba ji cuadrada para la comparación entre las categorías del estado de nutrición: a. normal vs. sobrepeso; b. normal vs. obesidad; c. sobrepeso vs. obesidad
§ Criterios modificados para niños y adolescentes de Cook (2003)27
# Obesidad abdominal= Circunferencia de cintura ≥ P90 de acuerdo con la edad y el sexo28
& Hipertensión= Presión arterial ≥ P90 de acuerdo con edad, sexo y altura29
≠ Hiperglucemia= Glucosa en ayuno ≥100 g/dL, según la Asociación Americana de Diabetes30
∞ Hipoalfalipoproteinemia= HDLc <40 mg/dL. Criterios modificados para niños y adolescentes de Cook (2003)27
ø Hipertrigliceridemia= Triglicéridos ≥110 mg/dL. Criterios modificados para niños y adolescentes de Cook (2003)27
◊ Resistencia a la insulina (RI)= Índice HOMA RI ≥333
€ Hipercolesterolemia= Colesterol total ≥170 mg/dL31
∆ Colesterol de las lipoproteínas de baja densidad= LDLc ≥110 mg/dL31
Nota: n=1 017 escolares de 6 a 12 años de edad, de 14 escuelas públicas en el área urbana del Estado de México, México. Los errores estándar fueron ajustados por las dependencias en los datos al interior de las escuelas utilizando el método de linealización de series de Taylor35
SM: síndrome metabólico
P90: percentil 90
HDLc: colesterol de las lipoproteínas de alta densidad
LDL: colesterol de las lipoproteínas de baja densidad
El cuadro III presenta la estimación de las RM y sus IC95%, para evaluar la asociación entre el SM y las variables de riesgo cardiovascular y obesidad, mediante dos modelos de regresión logística ajustados por edad, género y grupos de estudio. El modelo 1 muestra las RM para cada variable, siendo que todas fueron estadísticamente significativas en su asociación con el SM. En el modelo saturado (modelo 2), los momios de padecer SM fueron mayores para los niños que presentaron obesidad, con una RM=8.62 (p<0.001); para el riesgo aterogénico resultó una RM=4.60 (p<0.001) y para la resistencia a la insulina, una RM=1.97 (p=0.014).
Cuadro III Razones de momios para síndrome metabólico en la población de estudio y su asociación con indicadores de riesgo cardiovascular y obesidad. Estado de México, México, marzo-junio de 2012

* RM para cada variable, estimadas por regresión logística, y ajustadas por edad, sexo y grupo de edad de estudio
‡ RM para todas las variables, estimadas por regresión logística, y ajustadas por edad, sexo y grupo de edad de estudio
§ Hipercolesterolemia= Colesterol total ≥170 mg/dL31
# Riesgo aterogénico= Índice Castelli II= LDLc/HDLc>2.934
& Resistencia a la insulina (RI)= Índice HOMA ≥3.33 Índice HOMA RI= [Insulina plasmática en ayuno (µU/mL) X glucosa plasmática en ayuno (mmol/L)]/22.532
≠ Obesidad >2 del puntaje Z del índice de masa corporal para la edad (IMC/edad), según la Organización Mundial de la Salud (2007)23
Nota: n=1017 escolares de 6 a 12 años, de 14 escuelas públicas ubicadas en el área urbana del Estado de México, México. Los errores estándar fueron ajustados por las dependencias en los datos al interior de las escuelas utilizando el método de linealización de series de Taylor35
RM: razón de momios
EE: error estándar
IC95%: intervalo de confianza al 95%
LDLc: colesterol de las lipoproteínas de baja densidad
HDLc: colesterol de las lipoproteínas de alta densidad
Discusión
En relación con las características de selección de estos niños (ya descritas anteriormente), se tiene poca información referente al área conurbada de la Ciudad de México. La muestra del presente análisis fue determinada considerando que hubiera obesidad entre la población estudiada (más de 75%), de tal forma que fuera posible documentar la presencia de SM y riesgo cardiovascular como daños a la salud en dicha población. Para el diagnóstico de SM, se utilizaron los criterios del NCEP-ATP III, con las adaptaciones propuestas por Cook y colaboradores27 y con puntos de corte adecuados para el grupo de estudio. A partir de lo anterior se obtuvieron prevalencias de SM de 40.8% para el grupo de 6 a 9 años y de 47.4% para el grupo de 10 a 12 años de edad, mientras que para el total de la población la prevalencia fue de 43.9%. Aunque no hay un consenso referente al diagnóstico de SM en niños,14 existen diversas propuestas al respecto, con las modificaciones correspondientes. Es importante mencionar que la prevalencia de SM en distintos estudios varía según el criterio y los puntos de corte utilizados, lo cual dificulta la comparación de resultados.36 Con la aplicación de los mismos criterios para SM utilizados en el presente estudio, se identificaron algunas otras investigaciones; por ejemplo, en Monterrey, México, se encontraron resultados similares en relación con la prevalencia de SM (44%) en niños del mismo intervalo de edad, con una prevalencia de obesidad de 77%.19 Algunas otras publicaciones que incluyeron niños con las mismas edades que las del grupo de estudio de este análisis arrojan evidencia de que en China, por ejemplo, el SM está presente en aproximadamente 27% de los menores con obesidad37 y en Brasil, en 10.2% del total de niños estudiados.38 En México existen dos trabajos más: uno realizado en sujetos de 6 a 16 años, derechohabientes del Instituto Mexicano del Seguro Social (IMSS) en la Ciudad de México, con una prevalencia estimada de 33%;20 el otro está enfocado en población de 7 a 24 años y empleada del IMSS (Ciudad de México), del Instituto Nacional de Salud Pública (Cuernavaca, Morelos) y de la Universidad Estatal del Estado de México. Este último estudio documentó una prevalencia de SM de 19.6 y 52.8% en sujetos con obesidad (definida como IMC ≥85 percentil).16
Utilizando un criterio distinto al de la presente investigación, como el de la IDF, y modificado para diagnóstico de SM en niños y adolescentes, diferentes estudios que incluyeron niños con edades similares registraron otras prevalencias. Por ejemplo, el realizado en el área urbana y la suburbana de Monterrey, Nuevo León, en México, con un diagnóstico de sobrepeso y obesidad, la prevalencia de SM fue de 6.7% y, contemplando tres criterios o más, la prevalencia fue de 16.5%.9 También en el estado de Guerrero, México, otro análisis realizado entre niños mestizos de 6 a 11 años de edad obtuvo una prevalencia de SM de 48%, incluyendo además la resistencia a la insulina.17 En el mismo sentido, en otros países se encontraron prevalencias de SM distintas entre niños obesos: 19.6% en España39 y 27.6% en China,40 en comparación con el 20% registrado en México.41 Estas variaciones podrían deberse a la situación particular de cada grupo de estudio y a los diferentes escenarios.
En el presente estudio, la prevalencia de SM fue mayor a 40%, y ésta puede ser explicada por la alta prevalencia de obesidad. Los niños con este último padecimiento en el grupo de estudio tuvieron una prevalencia de SM de 54.6%. Utilizando los criterios elaborados por el NCEP-ATP III y adaptados por Cook y colaboradores,27 la manifestación del síndrome asociado con la obesidad se hace evidente. En la muestra de este análisis, la media del puntaje Z de IMC fue de 2.8 con presencia de SM, y de 2.0 cuando no se registraba el síndrome (p<0.001); en el grupo de menor edad, dicha media fue de 2.9 entre los niños con SM y de 2.0 entre aquéllos que no tenían el síndrome (p<0.001), y para el grupo de mayor edad, fue de 2.7 y 1.9, respectivamente (p<0.001).
Por otra parte, y de acuerdo con el presente estudio, los componentes más relevantes del SM entre los niños obesos son obesidad abdominal (87.3%), hipertrigliceridemia (61.6%) y alfalipoproteinemia (52.8%). Estos datos resultaron estadísticamente diferentes al ser comparados con los de los niños que presentaban un estado de nutrición normal. En concordancia con lo anterior, el estudio de Elizondo19 arrojó un orden similar en los componentes mencionados.
La resistencia a la insulina (RI) y algunas alteraciones en los rangos de referencia de lípidos plasmáticos están relacionadas con el SM. En este trabajo la prevalencia estimada de RI entre niños obesos fue de 38.1%. También se confirmó la asociación de la RI con el SM. El punto de corte utilizado fue ≥3, el cual se tomó de otros análisis que incluyeron un grupo de edad igual al del presente estudio,16,37,42 entre ellos el realizado en población mexicana de 6 a 15 años de edad. Según dos estudios hechos en Brasil con sujetos de entre 2 y 18 años,43,44 y uno más elaborado en Paraguay con población de 6 a 16 años de edad,45 se encontró una asociación entre la presencia de obesidad y la manifestación de alteraciones metabólicas y resistencia a la insulina. También las dislipidemias están relacionadas con el SM y con complicaciones cardiovasculares. Para este análisis se estimó el índice de Castelli,34 y los resultados mostraron que existe una asociación con la presencia del síndrome. Dicho índice puede ayudar en la evaluación de riesgo cardiovascular donde actúan como predictores de infarto al miocardio. No se encontraron publicaciones que emplearan estos índices al estudiar población infantil.
Dentro de las limitaciones del presente trabajo está la propia de un estudio transversal: no establece causalidad. Tampoco se tuvo información sobre actividad física, por lo que no se le pudo incluir en los modelos estadísticos como variable de confusión. En ese sentido se tiene documentado que intervenciones con actividad física pueden ser de gran importancia en la prevención de la RI -la cual se produce desde la niñez- e incluso en su reversión y otras condiciones metabólicas.46 Entre las fortalezas del presente estudio está el hecho de que la muestra de niños mexicanos seleccionada es mayor en comparación con la de otros análisis; además se trató de una muestra con una alta prevalencia de obesidad. Ello cobra importancia debido al problema que actualmente representan la obesidad y sus consecuencias entre la población infantil mexicana.
El presente análisis sugiere la gravedad de la presencia del SM y la obesidad en una muestra de niños mexicanos de 6 a 12 años de edad. Es necesario tomar medidas de prevención y evitar la aparición de problemas de salud desde etapas previas a la adolescencia y en la vida adulta.











 nueva página del texto (beta)
nueva página del texto (beta)


