Introducción
El Plan de Acción sobre Salud Mental 2013-20201 reitera la importancia de incorporar la misma en los servicios del primer nivel. Se invita a los países a reorganizar la estructura asistencial para que los pacientes se atiendan principalmente en centros de salud. Con ello se busca la integración y continuidad asistencial entre los diferentes niveles del sistema sanitario. La propuesta existe desde 1978 en la Declaración de Alma Ata; sin embargo, diferentes obstáculos han entorpecido esta integración.
Históricamente, la salud mental (SM) no ha sido prioritaria para los sistemas de salud; sigue estando ausente en las Metas de Desarrollo del Milenio y los gobiernos continúan asignándole un presupuesto bajo y otorgándole poca atención.2
Otras razones que han dificultado la integración son: a) servicios enfocados a la atención de síntomas somáticos, con consultas breves que dificultan la detección y tratamiento de trastornos mentales; b) problemas en el sistema de referencia y contrarreferencia; c) trabajo colaborativo deficiente entre el personal de primer nivel y los especialistas en SM; d) sobrecarga de trabajo y de funciones administrativas; e) desconfianza en las aptitudes del personal para atender problemas de SM; f) estigma hacia los trastornos y a quien los padece, y g) sistemas de seguridad social limitados.3,4,5,6,7,8,9,10
El eje de la atención de la SM en México sigue siendo el tercer nivel, específicamente los hospitales psiquiátricos. En ellos recae la atención ambulatoria y de internamiento. El rol de la atención primaria es aún pequeño: en 2008, solamente 30% de los centros de salud (CS) del país tenían algún protocolo de evaluación o tratamiento para trastornos como depresión o consumo de drogas y un porcentaje similar realizaba al mes por lo menos una referencia a un especialista en SM.11
La Ciudad de México (CDMX) cuenta con una Ley específica de Salud Mental.12 Los Servicios de Salud Pública (centros de salud), dirigidos a la población no asegurada y de escasos recursos económicos, cuentan con un Programa de Salud Mental basado en un modelo escalonado de atención que abarca desde la promoción de la salud hasta el seguimiento de los pacientes.12 A pesar de los esfuerzos de quienes prestan estos servicios, la ausencia de una política integrada y definida así como de un presupuesto insuficiente, han impedido que el programa obtenga los resultados esperados.9
Se han analizado algunas barreras asociadas con la atención de la SM en los servicios primarios, pero son pocos los estudios, realizados en México que abordan los diferentes niveles que intervienen en este proceso. Por lo anterior, se propone el modelo socioecológico como punto de partida para analizar la atención de la SM como un fenómeno integral.13 Consideramos que solamente afrontando de manera conjunta las causas sanitarias, sociales, económicas y políticas que subyacen a la atención de la SM será posible proponer servicios más equitativos y al alcance de todos.
La aproximación socioecológica como punto de partida para el análisis
Desde el modelo socioecológico, se considera que las acciones humanas son resultado de continuos ajustes entre la persona y los entornos inmediatos en los que vive. Este proceso no sólo se ve afectado por las relaciones entre la persona y sus entornos, sino también por las relaciones que se establecen entre los diversos ambientes y por los contextos más amplios en los que están inmersos.13 La mayoría de la investigación vinculada a este modelo gira en torno al análisis de la interacción de diferentes sistemas (micro, meso, exo) para explicar diferentes comportamientos en salud. Desde esta perspectiva, la conducta no puede definirse en el individuo per sé, sino por referencia a su entorno total: físico, social, económico y cultural.
Autores como McLeroy14 y Sword15 retoman este modelo para explicar el uso de servicios. Sword considera que el uso de servicios prenatales es resultado de una serie de interrelaciones complejas entre diversos sistemas; por ejemplo, a nivel del exosistema, los servicios de salud son influenciados por las políticas públicas; en el intermedio o mesosistema, por las normas estipuladas en coordinaciones federales o locales, y el nivel más micro, por las características del lugar donde se otorga la atención, los conocimientos y actitudes del personal y de los usuarios, así como de los recursos financieros con los que se cuenta.
En este trabajo retomamos la propuesta antes mencionada con el objetivo de analizar la situación actual de la atención de la SM a partir de un análisis socioecológico, sustentado en las percepciones y opiniones de personal y usuarios de los CS de la CDMX.
Se considera que la atención de la SM va más allá de la interacción entre servicios, prestadores y usuarios; por ello, se propone aquí un modelo de análisis, construido a partir de la información recolectada, donde la SM se redimensiona como un proceso integral explicado desde la interacción de seis niveles de influencia: 1) situaciones económicas, políticas y sociales del país que impactan en las características de los sistemas de atención, 2) políticas públicas que definen y regulan la forma en que debe otorgarse la atención; 3) direcciones y coordinaciones encargadas de la puesta en práctica de las políticas; 4) características y recursos de los centros; 5) los usuarios y la comunidad en los CS, y 6) los conocimientos y actitudes del personal. Estos niveles se integran de manera dinámica y permiten analizar las complejidades y las interdependencias entre ellos (figura 1).
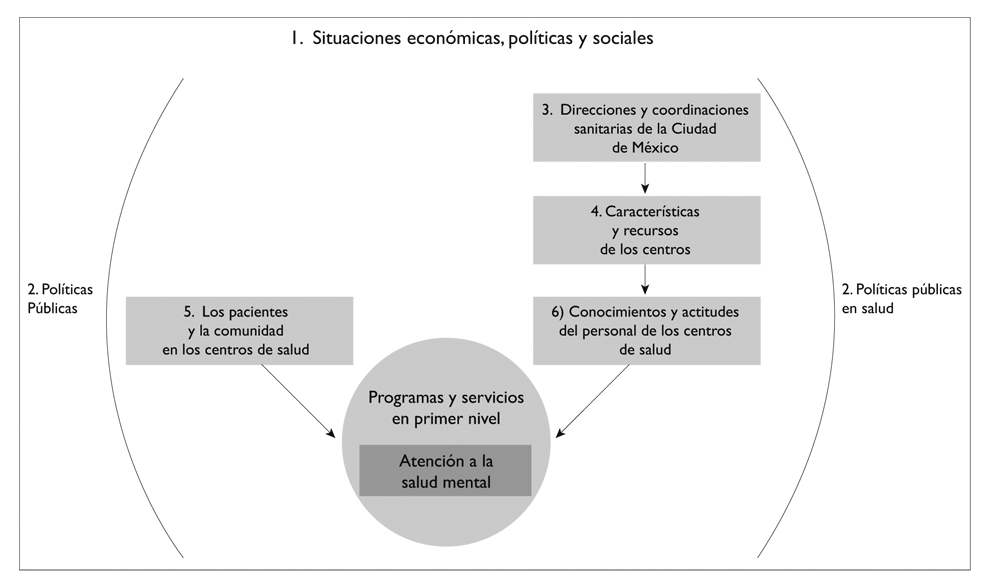
Fuente: elaboración personal a partir de la propuesta de Sword, 199915
Figura 1 Modelo de análisis de la atención de la salud mental en centros de salud. Ciudad de México, 2012-2015
Material y métodos
La información para el análisis de este trabajo son los datos obtenidos en un estudio exploratorio descriptivo, en el que se utilizó un modelo de métodos mixtos con un diseño secuencial exploratorio (CUALI → CUAN).16 El material discursivo recabado en la fase cualitativa sirvió para construir los cuestionarios utilizados en la fase cuantitativa. En la primera fase se realizaron observaciones y entrevistas semiestructuradas al personal de 19 CS* de tres delegaciones de la CDMX. En la segunda fase se llevó a cabo una encuesta con personal y pacientes de CS ubicados en las 16 delegaciones. Para este trabajo se analiza la información obtenida de las entrevistas con el personal (fase 1) y los datos reportados por los usuarios en la encuesta (fase 2). En el cuadro I se sintetiza el proceso para la recolección de la información y se presentan las características generales de los participantes.
Cuadro I Métodos utilizados para la recolección de la información y características generales de los participantes. Atención de la salud mental en el primer nivel. Ciudad de México, 2012-2015

* 5 directores de CS, 2 administrativos, 2 encargados de archivo, 1 cajero, 2 encargados de farmacia y 1 de almacén, 1 jefe de laboratorio, 1 subdirector de atención médica, 2 coordinadoras del área de psicología , 2 coordinadoras de trabajo social y 1 coordinadora de enfermería
Análisis de la información
Las entrevistas se analizaron a partir de categorías y subcategorías temáticas que permitieron organizar las narraciones en unidades de información.17 Las categorías y subcategorías se construyeron a partir de los niveles propuestos en el modelo (figura 1), el cual incluye situaciones económicas, políticas y sociales del país; políticas públicas; coordinaciones sanitarias; características y recursos de los centros; usuarios, y comunidad y actitudes del personal (cuadro II). Dos personas codificaron por separado el material y se compararon las categorizaciones obtenidas; las discrepancias en la codificación fueron resueltas con la discusión. Los datos de la fase 2 se analizaron utilizando el paquete estadístico SPSS versión 21; se generaron análisis descriptivos de las respuestas que dieron los pacientes y que estaban relacionadas con los ejes de análisis expuestos en el cuadro II.
Cuidados éticos
La investigación fue aprobada por el Comité de Ética de Investigación del Instituto Nacional de Psiquiatría Ramón de la Fuente (IRB00006105). Se consideró un proyecto de riesgo mínimo, por lo que el consentimiento informado se obtuvo de manera verbal. En ambas fases se solicitó autorización en los centros para obtener los datos y a cada participante se le explicaron los objetivos del proyecto, las técnicas de recolección y el carácter confidencial de la información. También se les pidió autorización para divulgar la información.
Resultados
Situaciones políticas, económicas y sociales
Los profesionales de la salud mencionaron que condiciones como la desigualdad, la escasez de recursos y la forma en que se definen las prioridades nacionales impactan en la calidad de los servicios otorgados en los centros. Perciben que los recortes presupuestales son constantes y que afectan directamente en la disponibilidad de personal y de medicamentos; consideran que los más afectados son los programas que no se juzgan prioritarios, entre ellos el de la SM.
En torno a esta situación, 35% de los pacientes encuestados señalaron que reciben siempre o casi siempre los medicamentos que necesitan; esta cifra se reduce de manera considerable cuando se trata de medicamentos psicotrópicos. Ante esta situación, 78% mencionó que los compra, 6.2% va a otro centro de salud y 2.6% se espera a que lleguen. El tener que comprar los medicamentos impacta en el bolsillo de los pacientes ya que la mayoría tiene un ingreso inferior a dos salaros mínimos.
Políticas públicas
Para el personal entrevistado, lo planteado en las políticas públicas sobre SM no siempre se concreta en la práctica cotidiana, entre otras razones porque las autoridades no le dan mucha importancia a la SM y por ello se le asignan menos recursos. También perciben deficiencias en la detección, atención, referencia y contrarreferencia de problemas como violencia, adicciones o depresión a pesar de contar con instrumentos y guías clínicas.
Las autoridades dicen tenemos problemas prioritarios. ¿Qué la SM no es prioritaria? No, es que ahorita se están muriendo más por diabetes, entonces hay que echarle ganas a la diabetes… Yo llevo tres programas: adicciones, violencia de género y SM. Estos programas están abandonados, nadie le quiere entrar. Tenemos una cédula de informe,‡ la mandan en ceros.§ ¿No hay violencia, no hay adicciones y no hay gente enferma mentalmente?... [coordinadora SM, 54 años].
En relación con las deficiencias en la detección y atención de la SM, solamente 11% de los pacientes informó que alguna vez le habían aplicado cuestionarios sobre temas de SM y menos de 10% había acudido con el “psicólogo“ del centro.
Direcciones y coordinaciones sanitarias de la CDMX
Los servicios de los CS son coordinados por 16 jurisdicciones sanitarias, vinculadas a cada delegación, que dependen de los “Servicios de Salud Pública de la CDMX”; el personal los llama “nivel central”.
El personal reconoció fallas a nivel central, jurisdiccional y en los centros; consideran que las autoridades están poco comprometidas, y además señalaron que la comunicación es insuficiente e inadecuada entre las instancias coordinadoras y los centros. También advirtieron liderazgos ineficaces y verticales que generan poca motivación y entorpecen las actividades cotidianas. Estas percepciones quedaron reflejadas en frases como “Aquí se trabaja mucho, pero sin planeación” y “las decisiones vienen de allá arriba, ya traen línea”.
Otros de los obstáculos identificados fueron el “exceso de burocracia” y la programitis (múltiples programas orientados a condiciones específicas), que implican controles y tareas que derivan en un excesivo llenado de formatos y duplicidad de información.
En el caso de los servicios de SM, se percibió que por tratarse de un programa “no prioritario”, hay más de una instancia desde la cual el personal puede recibir instrucciones, que en ocasiones resultan contradictorias:
Es un programa que todo mundo dirige, entonces SM está en dos [coordinaciones]… Hay una división porque pu’s de repente viene una indicación de X coordinación, “tienen que ir a una feria de salud” y la otra coordinación te dice “no, tienen que ir al curso tal”, así como que, y sí los dos son jefes al final de cuentas [Psicólogo, 33 años].
Características y recursos de la atención
Para el personal, el modelo de atención, caracterizado por consultas cortas, obliga a los médicos a tratar el motivo principal y no ahondar en otros problemas. A pesar de que 89% de los pacientes percibe que el médico le dedica el tiempo suficiente en la consulta y que recibe un buen trato durante la misma, sólo 23% mencionó que le preguntan sobre sus problemas emocionales. Consideraron que lo anterior se debe principalmente a que los médicos sólo se enfocan en la enfermedad, los atienden muy rápido o no ponen atención a esas cosas.
El personal mencionó que cuando se detecta a un paciente con un problema psicológico o cuando hay una solicitud expresa, lo derivan al módulo de SM. En el caso de no contar con este servicio, se refieren a otros centros de primer nivel o a instituciones especializadas.
A pesar de la existencia del protocolo de referencia, consideraron que son muy pocas las opciones y que están sobresaturadas, los servicios se encuentran alejados y no siempre les hacen válido el seguro popular# o la gratuidad;& por ello, muchas personas no acuden. También reconocieron fallas en el seguimiento de los pacientes, pues generalmente no saben quiénes asistieron, por cuanto tiempo, ni los alcances del tratamiento:
Me dice la señora “es que ella, mi hija escucha muchas voces”, y ya la vio el psicólogo de aquí y le dijo que la llevará al CECOSAM y de ahí ya no se la pudieron seguir controlando, ahí le dieron su alta, su pase al Fray Bernardino, entonces viene para acá y nos dice “es que está muy lejos”; está señora no puede ni subir ni bajar los peseros, total que no la llevó, trae de nuevo a la niña con el psicólogo, y el psicólogo dice “no, es que necesita llevarla con el psiquiatra”; total que ya no tuvo otra opción que llevarla al Fray; se la llevó ahí pero empezando nos dijo “¿sabes qué? que tengo que pagar no sé cuánto por ir, tengo que comprar el medicamento, que me vale tanto y no tengo; y ya no la siguió llevando y tampoco tiene para comprar el medicamento… [trabajadora social, 44 años].
De acuerdo con el personal, los módulos de SM se encuentran principalmente en los T-III. Las deficiencias más frecuentes en estos módulos son la falta de espacios y de privacidad; carencia de pruebas psicológicas y otros materiales de diagnóstico; escasa evaluación de las acciones de prevención y tratamientos; deficiente difusión del servicio y poca integración con los otros servicios.
Sobre este rubro, 89% de los pacientes que han acudido a los módulos de SM opinan que la atención recibida es buena. El 64% recibió información sobre su problema, 50% en qué consistía el tratamiento y 30% sobre el tiempo que iba a durar. Cabe mencionar que 50% de los encuestados desconocía que había módulos de SM.
Los usuarios y la comunidad en los CS
El personal reconoció que ocasionalmente pacientes y otros miembros de la comunidad se organizan y realizan acciones para presionar a las autoridades sanitarias, delegacionales o representantes de partidos políticos, con el propósito de mejorar la infraestructura y atención en los centros. Dentro de estas organizaciones están los comités de salud y el aval ciudadano. Una trabajadora social planteó que la función de tales comités es estar al pendiente de que la población sea bien atendida en los CS.
Entonces, por ejemplo, aquí la población es muy demandante. A lo mejor vienen, este, 30 personas para ficharse y a lo mejor no alcanzan todos; entonces a partir de esa necesidad, ¿qué hace el comité? Se organiza, hace oficios, se va al área que tenga que recurrir para solicitar un médico más y que sea traído aquí [trabajadora social, 33 años].
A pesar de que estos grupos tienen un impacto en la mejora de la atención, no ha funcionado como se esperaba, entre otras razones, por la apatía de los pacientes y el escaso apoyo institucional. Por ejemplo, más de 80% de los pacientes desconocían la existencia de estos grupos.
Por otro lado, tanto los entrevistados como los encuestados consideran que los familiares, los amigos y otros miembros de la comunidad juegan un papel importante en la decisión de los pacientes para buscar ayuda por problemas emocionales. Por ejemplo, cuando alguien recibe una buena atención la recomienda e invita a otros para que acuda al centro.
Conocimientos y actitudes del personal
El personal percibe los cursos de capacitación como una de las principales fuentes para adquirir información sobre SM. La mayoría ha participado en por lo menos uno sobre violencia, adicciones o depresión. Señalaron que estas capacitaciones, al ser de corta duración y sin continuidad, no cubren los “huecos” que arrastran desde la formación profesional. Afirmaron que existen pocas oportunidades de poner en práctica lo aprendido. A pesar de reconocer que cuentan con conocimientos básicos de SM y estar sensibilizados sobre la importancia de los malestares emocionales, consideran que el primer nivel no es el lugar idóneo para atender esta problemática.
Los pacientes comparten el señalamiento anterior: 66% consideró que los centros y el personal que labora en los mismos no son los indicados para la atención de la SM. Las principales razones para ello son que “es un área médica y ellos no podrían dar consejos”, “sólo vengo a consulta, por un problema de salud física”, “no les tengo confianza, son personas extrañas”, “no los considero aptos para escuchar mis problemas”.
Las personas del Centro de Salud a quienes les tienen más confianza para contarles sus problemas emocionales son los médicos (21.8%) y los trabajadores sociales (8.3%). En el caso del médico, la principal razón de esta confianza es que lo conocen desde hace mucho tiempo, mientras que en el caso de los trabajadores sociales es que tienen una comunicación más cercana, porque siempre los ayudan cuando tienen un problema en el centro y consideran que también podrían ayudarlos con sus problemas personales.
Discusión
El uso del modelo socioecológico para la atención de la SM permitió identificar la interacción de seis niveles de influencia que operan como un mecanismo en cascada. De este modo, la situación económica actual del país impacta en los recursos destinados a la salud y es más evidente en aquellos programas que no se consideran prioritarios, entre ellos la SM. En el primer nivel se refleja en recortes presupuestales que hacen que no se cuente con el personal suficiente y con escases de insumos tan importantes como los medicamentos.
A pesar de que existen políticas públicas que justifican y orientan las acciones encaminadas al cuidado de la SM, se distinguen problemas de coordinación y planificación (liderazgos verticales, poco interés de las autoridades, etc.) que hacen que los escasos recursos destinados a la ejecución de este programa no se optimicen.
El que la SM no se considere un programa prioritario también impacta en las características de la atención otorgada en los CS, por ejemplo, consultas breves enfocadas en padecimientos físicos y donde no se propician las condiciones para abordar las problemáticas mentales; dificultades en los procesos de referencia; deficiente difusión del servicio y pocas oportunidades para que el personal ponga en práctica lo aprendido en las capacitaciones. Ante esta situación, no es de extrañar que pacientes y personal consideren que los CS no son el lugar adecuado para atender estas problemáticas. Dentro del modelo, el nivel más desarticulado es el relacionado con los pacientes y la comunidad. Se promueve poco la autogestión y no se aprovechan del todo las acciones realizadas por miembros de la comunidad, como por ejemplo, vincular los servicios de SM con la población a través de la recomendación de éstos a sus redes sociales cercanas.
A partir de lo anterior, se considera que para enfrentar los obstáculos planteados en este trabajo, los cuales coinciden con los encontrados en otras investigaciones,3,4,5,6,7,8,9,10 es necesario otorgar a la SM un papel prioritario no sólo a nivel de leyes, discursos y programas, sino en la práctica cotidiana en los CS. Solamente así podría empezar la transición para que el primer nivel sea el eje de atención de la SM.1
Del mismo modo, sería necesario repensar el modelo biomédico18que guía la práctica, la organización y administración de los servicios. Bajo este modelo resulta complicado pensar en acciones de detección y tratamiento que vayan más allá del signo y el síntoma y que contemplen otros elementos relacionados con la SM, como las dimensiones económicas y sociales.
También habría que pensar en acciones que permitan ampliar y articular la participación de los miembros de comunidad y de los pacientes sobre cómo cuidar su salud mental y cuándo demandar servicios. La Organización Panamericana de la Salud19 también recomienda la participación de pacientes y familiares en la planeación e implementación de políticas, monitoreo y provisión de servicios.
Los principales aportes de este trabajo son la articulación en un modelo de diferentes niveles que influyen en la atención de la SM en el primer nivel y el uso de métodos mixtos que permitió incorporar tanto la visión del personal como de los pacientes. Para futuras investigaciones sería recomendable incluir entrevistas con autoridades y otras personas responsables de tomar las decisiones en relación con la SM.











 nueva página del texto (beta)
nueva página del texto (beta)



