Introducción
Si bien la sociedad ha mostrado una tendencia a visualizar la infancia como un periodo sin aparentes preocupaciones, existe evidencia de que los niños muy pequeños pueden experimentar dolor psicológico y problemas de salud mental. Desde hace décadas, se ha reconocido que a partir de la lactancia los niños pueden experimentar dificultades del desarrollo, crianza y problemas de salud mental de importancia clínica. Uno de los principales avances en epidemiología durante la última década ha sido el creciente enfoque en el análisis del impacto y la carga de los trastornos mentales, incluyendo aquellos que se presentan en niños y adolescentes. La importancia acerca del rol de la discapacidad se ha reconocido como una fuente de costos indirectos de la enfermedad debido a su alto impacto económico.1,2,3,4,5 El uso de años de vida ajustados por discapacidad ha puesto de manifiesto el dramático impacto que tienen los trastornos mentales en la salud pública.6
Para el año 2020 se estima que los trastornos psiquiátricos y neurológicos representarán 15% de la carga de todas las enfermedades. Aunque la carga global de los trastornos mentales no ha sido examinada en una muestra representativa de la juventud en México, estudios en otros países, como Reino Unido, han examinado el impacto y las consecuencias de los trastornos mentales en el niño y la carga de la enfermedad.7 Actualmente, en México se está realizando un estudio que permitirá identificar variantes genéticas asociadas a los trastornos de desarrollo intelectual (TDI) de etiología desconocida, así como su carga de enfermedad.8,9 Los costos asociados con trastornos mentales infantiles incluyen gastos médicos, necesidades de educación especial, carga para el sistema de justicia penal y servicios sociales. Un niño con trastorno por déficit de atención con o sin hiperactividad (TDA-H) tiene costos médicos anuales de 4 306 dólares.10,11
El uso de un sistema de clasificación diagnóstica internacional ha sido de ayuda en la descripción de los trastornos mentales para la psiquiatría infantil. Sin embargo, su aplicación en niños es un desafío, debido a que se desarrolló con una conciencia limitada de las diferencias del desarrollo en la presentación de los trastornos psiquiátricos y la interdependencia entre el niño y sus cuidadores. La aplicación de estos criterios proporciona un lenguaje común entre los distintos profesionales dedicados a la psicopatología al establecer claramente, a través de definiciones operacionales precisas, las características de los trastornos con el fin de asegurar un diagnóstico consistente. Así, interpretar hoy en día la información médica previa a los sistemas internacionales de clasificación diagnóstica es un reto, ya que implica advertir la evolución médico-histórica del proceso diagnóstico en psiquiatría, la evolución cultural del fenómeno de infancia y el surgimiento de instituciones en el contexto de estos dos procesos evolutivos. Este es el caso de La Castañeda, primer manicomio en México desde 1910.
El nacimiento de los asilos para personas con trastornos mentales en México se dio bajo ciertas condiciones: el desarrollo de los diagnósticos era incipiente, los sistemas de clasificación médica no existían, la atención médica estaba encaminada al control de síntomas, no se había documentado la posible relación entre la medicina y los derechos humanos y el respeto a la dignidad de los pacientes, los niños estaban mezclados con los adultos y la noción de la infancia era inexistente. Este artículo pretende dar luz sobre la interpretación de la información médica reflejada en una serie de casos de menores de 20 años en el primer manicomio en México, La Castañeda, en la primera mitad del siglo XX.
La Castañeda
El primero de septiembre de 1910, en el periodo del presidente Porfirio Díaz, se inaugura en la Ciudad de México un manicomio denominado La Castañeda, el cual consistía en 25 edificios, con capacidad para 1 500 enfermos mentales y se pensaba que con esta institución México estaría a la altura de los países más avanzados en el tratamiento de enfermedades mentales. La Castañeda fue la cuna de la psiquiatría pública mexicana y, aun cuando se carecía de conocimientos y de recursos terapéuticos efectivos, la atención que ahí se prestaba no era necesariamente inferior a la que se ofrecía en otros países.12 El manicomio representa un hito en la historia de la atención psiquiátrica en México, ya que el estado asume la tutela respecto al cuidado médico de estos pacientes. En 1911, Porfirio Díaz se ve obligado a tomar el exilio y La Castañeda se queda sin apoyo económico. Durante la primera década de su existencia, la mayoría de los enfermos que habían sido internados no contaba con un diagnóstico clínico (de 25 a 45%).13 Esto implicaba que había personas a las cuales se internaba sin que en realidad presentaran trastornos mentales; en ocasiones eran remitidas por la policía, por considerarlas violentas. El confinamiento se consideraba “factor clave de la curación, pues al aislar al enfermo del mundo exterior quedaba alejado de las personas, los hechos o las pasiones que podrían haber originado su locura”.14 Después de 1920 sale a la luz la falta de recursos económicos y de personal capacitado. Los pacientes vivían en condiciones deplorables debido a la presencia de plagas de ratas, aguas negras en los patios, hacinamiento y carencia de alimentos, medicamentos y tratamientos. La práctica médica psiquiátrica estaba “apartada de las convencionales”14 y difícilmente se traducía en mejoría de los enfermos mentales ahí recluidos. Así, el manicomio deviene más en un asilo y un lugar abandonado a su suerte, que en un hospital. Los internos fallecieron posiblemente por condiciones insalubres en las que vivían o por la falta de atención y cuidados del personal, quienes, si bien podían tener algún entrenamiento en atención a la salud, no existía un modelo idóneo de atención en salud mental. A principio de la década de los años treinta ocurrieron algunos desarrollos que ampliaron significativamente el tratamiento de algunos trastornos mentales severos. Sakel, en Viena, introdujo el uso de la insulina para producir estados comatosos en el tratamiento de las psicosis esquizofrénicas; Von Meduna, en Budapest, desarrolló la inducción de crisis convulsivas con metrazol con propósitos similares. Poco después, Cerletti y Bini, en Roma, desarrollaron el electrochoque, y Moniz, en Lisboa, realizó la primera lobotomía prefrontal, lo cual abrió el camino a la psicocirugía.
La Castañeda tenía pabellones cuya nomenclatura obedecía a la terminología médica de finales del siglo XIX: pabellón de “imbéciles”, “tranquilos”, “violentos”, “toxicómanos”, “agitados”, “infecciosos”, etc. En 1932, se crea el Pabellón Infantil, que permitiría que menores y adultos dejaran de compartir el mismo espacio. La Dra. Mathilde Rodríguez Cabo, médica y psiquiatra mexicana, desarrolló e implementó planes y proyectos para mejorar la atención de los menores desde un enfoque asistencial y su potencial ingreso a la vida productiva. 15 Así, el desarrollo de la psiquiatría infantil en México formó parte de un movimiento en todo el mundo occidental en relación con el papel de los niños en la sociedad. Las aportaciones de la medicina, el psicoanálisis, la pediatría, la pedagogía y la psiquiatría sin duda apoyaron la reconstrucción específica del nuevo concepto de infancia y la psiquiatría infantil.
La psiquiatría infantil
Antes de los noventa, existía poco interés en los trastornos psiquiátricos infantiles. En los primeros 45 años del American Journal of Insanity (1844-1889), revista precursora del American Journal of Psychiatry, no se había documentado manuscrito alguno que hiciera referencia a los niños.16 Benjamin Rush (1812) -de los primeros psiquiatras en Estados Unidos- no había hecho alusión a las enfermedades mentales de los niños en su manuscrito Consultas médicas y observaciones sobre las enfermedades de la mente.16 Aunque algunos niños en cada época hayan mostrado problemas emocionales y de comportamiento, éstos no fueron vistos como preocupaciones médicas, por lo que fueron tratados de distintas maneras. Los trastornos conductuales eran considerados problemas morales o merecedores de castigo. Las descripciones médicas realizadas en el siglo XVIII se hacían en función de padecimientos como convulsiones, miedo en los sueños, trastornos del sueño, tartamudez, rivalidad entre hermanos y epilepsia. La opinión prevaleciente era que «la locura no ocurrió antes de la pubertad y se observó a menudo que los niños no eran vistos en asilos públicos o en hospicios privados».17
Ya a finales del siglo XIX se comprendía más la relación de ciertos factores en el desarrollo de los trastornos psiquiátricos infantiles, aunque el énfasis estaba en la herencia.18 Se creía que el desarrollo humano completo se lograba alrededor de los 25 años y que la locura era rara en los adolescentes, pero cada vez más común en los adultos jóvenes.18 Hoy se sabe que los trastornos mentales de niños y adolescentes, como la depresión infantil y adolescente, el trastorno de conducta y el TDAH, son trastornos prevalentes con consecuencias a largo plazo.19,20 Expertos consideran que la depresión en adultos comienza en la adolescencia 3,21,22 y se estima que en México, aproximadamente la mitad de todos los trastornos mentales que aparecen a lo largo de la vida iniciaron en la adolescencia 23 y, aunque la aparición de trastornos mentales suele ocurrir en la infancia o la adolescencia, el tratamiento ocurre hasta más tarde en la vida.22
El impacto del trastorno mental de niños y adolescentes puede repercutir en el funcionamiento familiar y las relaciones con los compañeros, el logro educativo y las actividades cotidianas.24 Los niños y adolescentes con estos trastornos presentan mayores tasas de quejas somáticas 25 y pueden estar involucrados en comportamientos de alto riesgo, incluyendo tabaquismo, abuso de drogas y promiscuidad. Asimismo, pueden tener una mayor incidencia de suicidio.26,27
La comprensión actual de los problemas de salud mental en la niñez y la adolescencia implica el reconocimiento de la multicausalidad, la complementaridad de las influencias, la continuidad y discontinuidad en el desarrollo y la advertencia de las diferencias individuales. Más de 50 años después de que se describiera la esquizofrenia como una enfermedad con características y curso específico en los adultos, se describió el autismo (o trastornos del espectro autista) como una entidad propia, clínicamente diferenciada de otras condiciones infantiles y con un curso propio, que puede ejemplificar la evolución de la clasificación diagnóstica en psiquiatría infantil.
Clasificación diagnóstica psiquiátrica infantil: el caso del autismo
La historia diagnóstica del autismo marca un hito en la interpretación de la psicopatología infantil como un fenómeno de inicio temprano y propio de la niñez. Comenzó con la mención y especificación de datos clínicos recabados.28,29 A partir de entonces, aunque ciertamente ha habido cambios significativos en la sintomatología percibida del autismo desde esos días, éste se caracteriza por la tríada de rasgos básicos de “interacción social alterada, dificultades en la comunicación no verbal y la presencia de patrones de conducta repetitivos y restringidos”.30
El autismo es entendido como una condición del desarrollo neurobiológico, afín a las ciencias cognitivas actuales.31,32 Según Bleuler, el pensamiento autista, vinculado y resultante de un trastorno mental como la esquizofrenia, se caracterizaba por el predominio del pensamiento psicótico y de un mínimo o nulo contacto con la realidad.33 Psicólogos, psicoanalistas y psiquiatras de Gran Bretaña usaron la palabra autismo a lo largo de la década de 1920 y hasta los años cincuenta. Sin embargo, en la década de los sesenta, psicólogos infantiles británicos cuestionaron las afirmaciones sobre el pensamiento patológico asumidas por Bleuler y crearon nuevos métodos para validar la psicología infantil como ciencia, en particular los estudios epidemiológicos. A partir de mediados de los años sesenta, los psicólogos infantiles utilizaron la palabra autismo para describir exactamente lo contrario de lo que había significado hasta ese momento. Mientras que el autismo en los años cincuenta se refería a alucinaciones excesivas y fantasías en los bebés, el autismo en los años setenta se refería a una completa ausencia de una vida simbólica inconsciente. Rutter, un destacado investigador psiquiátrico infantil del Hospital Maudsley del Reino Unido, afirmó en 1972 que “el niño autista tiene una deficiencia de la fantasía en lugar de un exceso”.34 Kanner tomó el término autismo de Bleuler, quien se refirió a un modo de pensar evidente “[…] en sueños, juegos de fantasía y ensueños, y en las fantasías y engaños del esquizofrénico”.35 Esta noción de “fantasía autista” era de importancia central para el psicoanálisis. A medida que la investigación del autismo avanzaba hacia la psicología experimental en los años sesenta, la noción de “fantasía autista” tan susceptible al estudio de caso desde la perspectiva psicoanalítica y tan absurda y difícil de alcanzar en el laboratorio, fue abandonada en gran medida (ahora está oficialmente prohibido hacer cualquier interpretación dentro de esa idea).36 A continuación se aborda brevemente la evolución taxonómica y su implicación médico-legal.
Diagnóstico y clasificación médico-psiquiátrica
En la década de 1950, el conocimiento acerca del diagnóstico y la clasificación en psiquiatría era limitado. La OMS publicó la CIE que por primera vez incluyó un apartado sobre trastornos mentales, en su sexta edición. En 1952 surge la primera edición, DSM-I de la Asociación Psiquiátrica Americana, como una variante del CIE-6. Se buscó que ambos instrumentos tuviesen la mayor compatibilidad posible. Robins y el grupo de la Universidad de Washington 37,38 fueron pioneros en la revolución del pensamiento sobre el tema y argumentaron la importancia de distinguir las entidades nosológicas, proporcionando medidas estandarizadas de la psicopatología y demostrando cómo la validez de dichas enfermedades podría ponerse a prueba. El trabajo original se refería a trastornos de adultos, pero la aplicación a los trastornos mentales en la infancia continuó.39,40 En 1975, Rutter, David Shaffer y Michael Shepherd habían publicado un informe para la OMS que apoyaba el desarrollo de un sistema multiaxial de diagnóstico, siendo el primero el síndrome psiquiátrico clínico, el segundo nivel intelectual y el tercero los factores etiológicos asociados. Después de 1980, el modelo DSM de diagnóstico en el trastorno psiquiátrico infantil se estableció en el Reino Unido. El producto final fueron las clasificaciones altamente sistematizadas del DSM 5, en 2013, y CIE-10, de la OMS, en 1996.
Para hacer un diagnóstico se debe considerar la historia individual completa desde el nacimiento y la naturaleza de la discapacidad, su severidad y su curso clínico en el tiempo. Una buena práctica profesional se asegura por la participación multidisciplinaria. En el caso muy específico del autismo, la idea de una causa neurobiológica se ha sostenido empíricamente y esto ha transformado los métodos de diagnóstico y tratamiento. A la gente de hace dos siglos le llamaba la atención y le importaba el efecto disruptivo de un trastorno mental, cualquiera que éste fuese, en un sistema de valores culturales bastante homogéneo -¿normalidad?- cerrado y severo. Los términos fatuo, tonto, loco, furioso, idiota y estúpido eran empleados correctamente para distinguir la limitación intelectual y pertenecían incluso al lenguaje profesional. Los modos cambian y transforman el uso de los vocablos: ahora toda esa palabrería forma parte del repertorio de ofensas y exclamaciones devaluatorias de cualquier sociedad.
Los casos
Contando con la autorización del Archivo del Hospital Psiquiátrico Infantil Dr. Juan N. Navarro, de la Ciudad de México, se revisaron expedientes de menores de 20 años que fueron atendidos en el manicomio La Castañeda, de 1909 a 1967. Los casos se clasificaron considerando las características sociodemográficas, motivo de ingreso, tiempo de estancia, diagnóstico, tratamiento y motivo de egreso. Se revisaron 36 expedientes (21 hombres, 15 mujeres) de 5 a 20 años de edad. La mayoría de los internos eran residentes de la Ciudad de México y el resto de otros estados de la República (cuadro I).
Cuadro I Características sociodemográficas. La Castañeda, Ciudad de México, 1909-1967
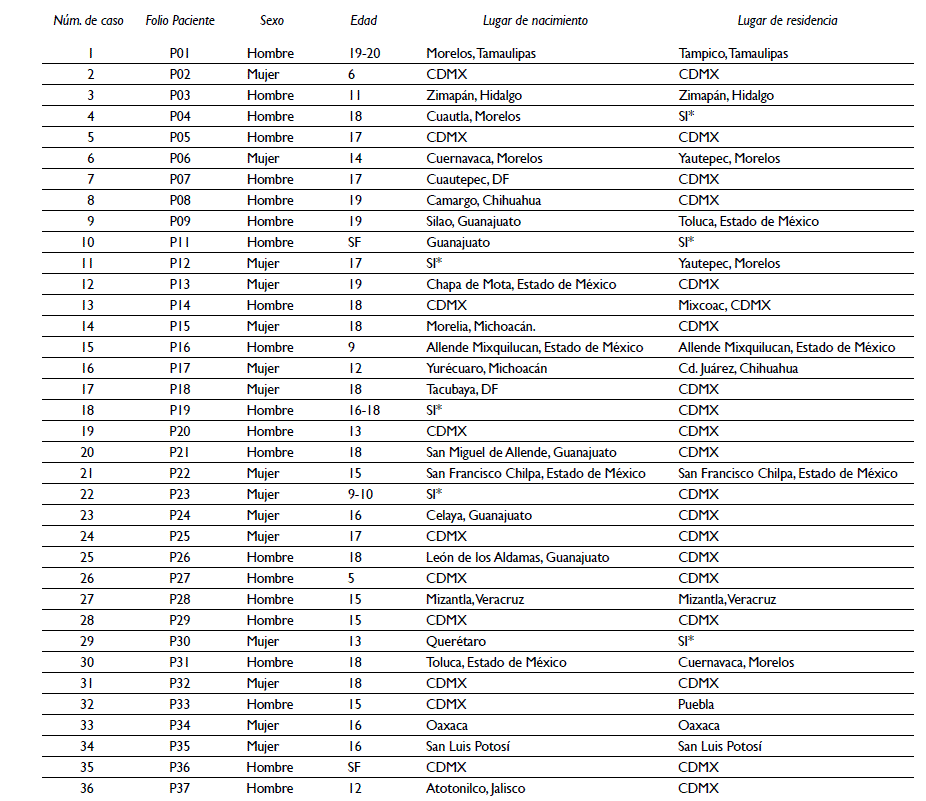
* SI= sin información
Ingreso: se daba a través de un familiar que se encargaba de llevarlo o por referencia de alguna institución como la Beneficencia Pública, algún hospital, delegación, la oficina de migración, alguna demarcación de policía o el tribunal de menores. En algunos casos, se trataba del traslado masivo de enfermos, enviados por una institución de algún estado del país, en el cual sólo se incluía una lista con los nombres de cada uno de ellos.a
Motivos de ingreso: crisis convulsivas que reportaban los familiares o personas desconocidas que los entregaban a la institución o por un certificado médico que expedía otra institución, en el cual se establecía un diagnóstico clínico. Algunos de los expedientes contienen información detallada sobre los datos clínicos de los pacientes a su ingreso y en algunos casos la información es muy general y escasa. En cuanto al tiempo de estancia en el hospital, se observó que fue desde nueve días hasta 15 años con 5 meses.
Reingreso: era frecuente; por ejemplo, de los 36 expedientes, en 10 hubo un reingreso al hospital, el cual podía darse a los días, meses o incluso años después de su egreso. En el caso de una paciente (P35),b se reportan hasta 11 reingresos, con intervalos de cuatro años entre cada uno de éstos. El diagnóstico que se establece en 11 de los casos revisados es el de epilepsia, el cual podía ir acompañado del diagnóstico de débil mental, oligofrenia o psicosis. Otros de los diagnósticos atribuidos a estos pacientes era el de enajenación mental, delirio alcohólico, demencia, oligofrenia, e imbecilidad, entre otros. Existen problemas dentro de la taxonomía, ya que no había especificidad y los diagnósticos podían ser intercambiables o ubicables bajo un rubro semejante (cuadro II). Es importante referir que, aun cuando algunos de estos diagnósticos se hacen una vez que ya se ha publicado la clasificación del DSM I, no se observa un cambio en los nuevos diagnósticos asignados (se percibe una pasividad o tal vez indolencia en la actualización y evolución de los conceptos). Asimismo, es importante mencionar que los diagnósticos se hacían al ingreso del paciente a La Castañeda y, cuando mucho, se observa que existe un segundo diagnóstico al mes o al año de su ingreso; no hay información que indique evaluación del estado de salud mental del enfermo. Los casos en los que existen varios diagnósticos, corresponden a cada reingreso de los pacientes a la institución.c
Cuadro II Frecuencia de diagnósticos de los pacientes de acuerdo con el sexo. La Castañeda, Ciudad de México, 1909-1967
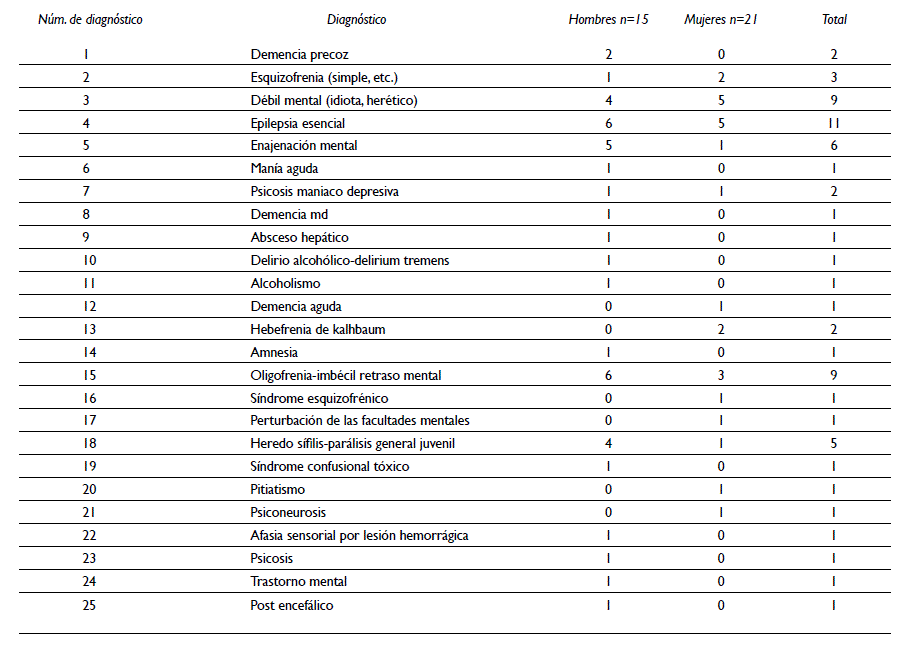
En este mismo cuadro se observa que en función del diagnóstico inicial se les asignaba a alguno de los diferentes Pabellones: imbéciles, peligrosos, oligofrénicos, observación, entre otros.
Motivos de egreso: se reporta el fallecimiento (8/36 pacientes), siendo las principales causas la enteritis aguda, gastroenteritis, meningoencefalitis y lo que los médicos denominaron como “agotamiento”. Otra de las razones del alta es la solicitud de los familiares, quienes identifican que no sólo no hay mejoría en su salud mental sino que observan que los pacientes presentan golpes o heridas en alguna parte del cuerpo causadas por otros enfermos, o consideran que las condiciones en las que se encuentran en el hospital son insalubres e indignas o atentan contra la dignidad humana. En muchos casos, el alta del médico se da porque el enfermo salió de permiso y no regresó o se fugó. Los menos casos son los de aquéllos que se dan de alta porque el médico observó cierta mejoría o porque considera que la condición mental del enfermo le permite convivir con su familia.
Discusión
Es fundamental recalcar que el análisis de estos expedientes debe de hacerse dentro de un contexto justo, de tiempo y de espacio correspondientes y con equivalencias y similitudes a las de otros sitios del mundo de orientación semejante. No sería pertinente analizarlos de otra manera. Desde esta perspectiva, se observa que no hubo una clasificación clara o definida sobre las edades y etapas de la vida, y solamente se presenta un reporte cronológico. Tampoco hay criterios para definir psicológicamente las etapas de la infancia. Esto se explica dado que en su momento no había noción de infancia como fenómeno en sí mismo ni pruebas estandarizadas, por lo que no había una clasificación apropiada que permitiera ubicar a los pacientes en pabellones específicos, en concordancia con todo el espectro fenomenológico de signos y síntomas encontrados en los distintos periodos de la niñez o adolescencia y su respectivo tratamiento.
Aparentemente, más allá de este tipo de tratamientos propiamente médicos de la época (por ejemplo, tratamiento de la epilepsia y sífilis) sólo se advierte la recomendación de reclusión e internamiento. Con independencia del uso común del término oligofrenia y sus diversas manifestaciones o equivalencias -imbécil, idiota, débil mental-, no se advierte criterio clínico para aplicar estas denominaciones según sus límites de funcionalidad y capacidades de habilitación en cada una y con respecto de las otras. Por los datos referidos en uno de los expedientes (p06), el diagnóstico de oligofrenia parece cumplir los requisitos para ser considerado como algún tipo de autismo. Tal vez había más casos así, pero no existían las condiciones para ofrecer la posibilidad de un comité evaluador compuesto por un grupo multidisciplinario, que pudiera establecer un diagnóstico plural, o cuando menos por exclusión de áreas comprometidas. Asimismo, se aprecia la asignación de terapias aisladas, pero no se identifica su utilidad: tenían un fin ¿ocupacional o punitivo?
La información médica obtenida se coloca dentro de un momento y espacio temporal, donde no parece haber un método para evaluar la evolución en relación con la imposición del tratamiento y la clasificación psicopatológica. Lo que Sacristán identifica como la “postración de La Castañeda” se relaciona con los factores que estos expedientes reflejan y que se reconocieron en los informes de este nosocomio: “deficientes historias clínicas que llevaban los médicos, escasez de personal y su mala formación y la casi absoluta ausencia de investigación”.13 Los parámetros para establecer la eficacia terapéutica son propiamente anecdóticos. Asimismo, no hay criterios para medir la funcionalidad. Parece confirmarse que había cierto grado de conformidad terapéutica y pasividad profesional para no ensayar nuevas técnicas, propiciado por la falta de experiencia en el empleo de psicofármacos ya que el descubrimiento del primer antipsicótico, la clorpromazina, por Laborit, fue en 1951. Los psicofármacos representaron la transformación quizá más importante de la psiquiatría, ya que, por un lado, acercó a la psiquiatría a la práctica médica “convencional”14 y, por el otro, permitió el retorno de los pacientes a la comunidad. Sin embargo, y en abono a las buenas intenciones iniciales de esta institución mexicana, la condición de confinamiento era frecuente en los demás hospitales de su tipo, en todas partes del mundo.
Se puede inferir que la causa de la desaparición de La Castañeda fue la incapacidad de sus instalaciones para albergar a la enorme cantidad de personas ahí recluidas. No había otros medios, ni lugares aproximados a la intención terapéutica prevaleciente, más allá de la reclusión y aislamiento social, por el miedo secular al enfermo mental como “el loco”. El cambio y traslado progresivo de pacientes al Hospital Psiquiátrico Infantil Dr. Juan N. Navarro (HPI), a partir de su inauguración en 1966, significó inicialmente amplitud de locales e instalaciones y, secundariamente, una reclasificación de la infancia y la adolescencia. En el nuevo sitio también estuvo presente la inclusión de pabellones con diversa orientación y un hospital de día, posteriormente transformado en la Unidad Terapéutica para Niños y Adolescentes y ahora concebida como la Unidad de Tratamientos Interdisciplinarios Elvira Murga. Con todo ello, la concepción de lo que debe ser un centro de atención psiquiátrica para la niñez deja de ser una idea manicomial; el concepto mejora y se convierte, poco a poco, en una unidad dinámica, más cerca del verdadero conocimiento de la infancia y el tratamiento de sus vicisitudes. Sin embargo, así como en La Castañeda, el fantasma de la oligofrenia y su indeterminación permeó sospechosamente en una buena cantidad de pacientes, en el nuevo HPI continuó una sombra de sospecha semejante y sobrevalorada: la obstinada e insistente aplicación de un diagnóstico supuestamente actual, el TDAH que, a través de sus diversas clasificaciones en el tiempo y en su persistente disfraz ontológico, sigue confundiendo a la experiencia médica.
Finalmente, para los pacientes infantiles que fueron trasladados de La Castañeda al nuevo hospital (HPI), sólo algunas situaciones cambiaron. Hoy en día, aun pocos individuos continúan resguardados, de manera residual, en un local sustitutivo. A manera de paradoja, estas personas quedaron instaladas en una especie de unidad geriátrica. Más allá de una mejoría sustancial en los cuidados de su higiene y estado de salud física, todavía les queda la condena a una condición perpetua de pseudoinfancia, estragada por la senilidad y la cronicidad de su limitación cognitiva. Estos pacientes y las 68 000 vidas que fueron simbólicamente clausuradas con el cierre de La Castañeda el 29 de junio de 1968, en palabras de Sacristán, “si hablaran, contarían esta historia de otra manera”.13











 nueva página del texto (beta)
nueva página del texto (beta)


