En la mayor parte de los países latinoamericanos conviven subsistemas de salud con diversos modelos de financiamiento y organización. Pese a la heterogeneidad y complejidad que existen al interior de cada subsistema y entre países, persiste un fuerte debate atravesado por preconceptos y simplificaciones en el marco del cual se suele afirmar que el subsistema privado (SPr) es más eficiente y provee una mejor calidad de atención que el subsistema público (SPub).1,2 Distintos estudios han caracterizado al SPub como carente de objetivos claros; burocrático e ineficiente en la asignación de recursos, contratación de recursos humanos y regulación y compra de insumos; débil en su capacidad de conducción, e incapaz de responder a las necesidades de la población.3-5 Sus defensores enfatizan que el SPub está erguido sobre principios y mecanismos que promueven la solidaridad y la equidad, y que al estar fundado en la estrategia de APS (atención primaria de la salud), es más eficiente y efectivo que aquellos sistemas basados en la provisión de servicios especializados.6
Por su parte, el subsistema de la seguridad social (SSS) ha sido reconocido por su capacidad de aumentar la cobertura a través del aseguramiento de la población inserta en el mercado formal de trabajo, pero cuestionado por contribuir a la fragmentación y segmentación hacia su interior y entre subsistemas.7-8
Los defensores del SPr afirman que las organizaciones privadas tienen mayor capacidad de adaptarse a las necesidades, expandir las opciones de los pacientes y favorecer la introducción de innovaciones. Asimismo, señalan que el SPr disminuye el peso de los SPub y SSS a través de la formación de la población con capacidad de pago. Sus detractores alegan que la población cubierta tiende a limitarse a la población más sana, rica y joven, quebrando la solidaridad necesaria para el financiamiento del SPub y SSS, y que, debido a su lógica lucrativa y mecanismos de pago, promueve la sobreprovisión de servicios y el uso innecesario de atención especializada.8,9
Este estudio busca contribuir a este debate, reconociendo y comparando las relaciones entre los modelos de financiamiento y la organización de los servicios con los costos en salud y desempeño de los servicios de los subsistemas de salud argentinos.10,11 El propósito es contribuir al análisis crítico y la toma de decisiones en el marco de los esfuerzos tendientes a fortalecer el acceso y cobertura universal mediante el desarrollo de sistemas integrados, efectivos, eficientes, equitativos y basados en la estrategia de APS.12,13
Material y métodos
La descripción de los modelos de financiamiento y organización fue elaborada entrevistando a gestores y decisores de los distintos subsistemas de salud de Rosario, Argentina, así como a partir de una revisión documental. Las descripciones resultantes fueron validadas en talleres con decisores y gestores de cada subsistema.7
Los costos per cápita de subsistema fueron relevados para el Departamento de Rosario durante el periodo 2010, por tipo de prestador, utilizando la metodología de sistemas de cuentas en salud (SHA 2011).14 Este relevamiento fue realizado en el marco de un estudio piloto de aplicación del SHA.15 Las fuentes de información utilizadas para calcular los costos del SPub fueron presupuestos e informes de gestión, y para los SSS y SPr, contratos comerciales, reportes de pago y estadísticas prestacionales. Se realizaron entrevistas con gestores a fin de disipar dudas y talleres para analizar y validar los resultados. Los costos del SPub fueron calculados con base en la información de los dos principales financiadores públicos con proveedores públicos propios en el Departamento de Rosario: el Ministerio de Salud provincial y la Secretaría de Salud Pública Municipal. Los costos del SSS fueron calculados con base en la información del seguro social provincial, la entidad del SSS con más afiliados de la región. Los costos del SPr fueron calculados con base en los costos de una aseguradora privada mediana en términos de cantidad de afiliados.
El desempeño de los servicios de salud fue medido a través de una encuesta poblacional domiciliaria (n=822). Se trabajó con un diseño muestral aleatorio estratificado por edad con un intervalo de confianza de 95% y una precisión de 3.5%. La recolección de datos fue llevada a cabo entre diciembre de 2010 y enero de 2011. Se obtuvo el consentimiento informado de los sujetos previo a la aplicación del cuestionario.
Se utilizó un cuestionario con 67 preguntas organizadas en siete secciones: 1) Condiciones demográficas y socioeconómicas; 2) Acceso a los servicios de salud entre poblaciones con problemas de salud crónicos; 3) Necesidades de salud; 4) Continuidad de la atención; 5) Orientación de la atención hacia el individuo y la comunidad; 6) Condiciones de accesibilidad de la fuente habitual de atención; y 7) Uso de los servicios de salud.
Se utilizó al proveedor reportado como fuente habitual de atención médica (el proveedor regular de atención y, en caso de no contar con éste, el proveedor utilizado con mayor frecuencia en los últimos doce meses) como variable estratificadora para asignar a cada individuo a un subsistema. No se utilizó la variable "cobertura" debido al alto porcentaje esperado de población con cobertura múltiple. Cuando un individuo carecía de una fuente habitual de atención (n=14), utilizamos el tipo de cobertura o proveedor utilizado para la última consulta médica como variable estratificadora. Se excluyó del análisis a 21 personas que reportaron tener como fuente habitual de atención una organización no gubernamental o medicina tradicional debido a que dicho análisis excede los límites de este trabajo.
Los SPub, SSS y SPr fueron comparados con la finalidad de determinar la existencia de diferencias significativas en el desempeño de sus servicios en las características demográficas y socioeconómicas de sus respectivas poblaciones, utilizando los test de ji cuadrada para variables categóricas y Anova de una vía para variables numéricas. Aplicamos un análisis categórico no lineal de componentes principales (CATPCA, según sus siglas en inglés) para analizar las relaciones entre dimensiones y subdimensiones del desempeño de cada subsistema, utilizando 19 variables (12 ordinales, seis nominales y una numérica) seleccionadas a priori de acuerdo con la hipótesis sobre qué variables representan mejor cada dimensión y subdimensión, y cuáles expresan mejor las diferencias entre subsistemas. El CATPCA tiene los mismos objetivos que el análisis de componentes principales, pero transforma variables con distintos niveles de medición en categóricas. Las figuras muestran la carga de los vectores en el espacio de los componentes principales. Las variables representadas con vectores relativamente largos tienen un ajuste adecuado a la solución. La pendiente de los vectores indica la relación de cada variable con cada componente.16 Para facilitar el análisis y la interpretación, se trabajó con dos componentes que explican más de 30% de la variabilidad (SPub 31.8%; SSS 32.2%; SPr 31.0%), con un alfa de Cronbach en torno a 0.90 (SPub 0.899; SSS 0.888; SPr 0.912).
El International Development Research Centre (IDRC) canadiense y la Agencia Nacional de Promoción Científica y Tecnológica (ANPCyT) de Argentina condujeron la evaluación ética del protocolo que dio origen a esta investigación. Los mismos, junto con la Organización Mundial de la Salud (OMS), proveyeron el apoyo financiero necesario para llevar adelante los estudios descritos en este trabajo.
Resultados
Rosario es la tercera ciudad de mayor población de Argentina; produce el segundo producto bruto geográfico del país y es un importante núcleo de exportación en el Cono Sur. No obstante, más de 10% de sus habitantes viven en asentamientos precarios.7 El sistema de salud de Rosario está compuesto por los SPub, SSS y SPr -también existe un reducido subsistema comunitario y de medicina tradicional, ambos de baja gravitación-. En el SPub, los servicios son provistos a través de un sistema integrado de centros de salud de primer nivel de atención, con equipos interdisciplinarios, hospitales de segundo y tercer nivel, un centro ambulatorio de referencia de prácticas diagnósticas y médicas, así como un sistema de emergencia. Los recursos son asignados con base en presupuestos públicos. Los servicios están dirigidos a la población sin cobertura formal (constituida por un tercio de la población) pero son efectivamente utilizados por un porcentaje significativo de personas con cobertura. Rosario es reconocida como un ejemplo de APS en América Latina debido al nivel de desarrollo y logros de su SPub, basado en un modelo de gestión participativa de los trabajadores, y en la conformación de un primer nivel de atención multidisciplinario con un rol preponderante en la coordinación de los servicios.17
El SSS está compuesto por alrededor de 50 entidades de variado alcance y tamaño que implementan distintos modelos de atención y gestión bajo un marco regulatorio que define una cobertura con un paquete integral de prestaciones, financiadas por contribuciones obligatorias provenientes del aporte de empleadores y un porcentaje del salario de los trabajadores afiliados. Para maximizar la eficiencia y la calidad de la atención, suelen comprar servicios combinando contratos per cápita y por prestación con proveedores privados, e implementar mecanismos de control mediante el desarrollo de sistemas de información y auditoría médica, la incorporación de incentivos y guías, así como protocolos de atención.7
El SPr está constituido por cerca de 30 empresas. Existen tres tipos de empresas, todas ellas financiadas a partir de contribuciones voluntarias de sus afiliados: empresas que ofrecen distintos planes de cobertura en función del valor de la prima pagada por el afiliado (prepagas); empresas que originalmente ofrecían servicios de emergencia, pero que actualmente ofrecen tanto servicios de emergencia como de urgencias domiciliarias (servicios de emergencia); y empresas que originalmente proveían un seguro para servicios sociales (como servicios funerarios o legales) y que actualmente incluyen, entres sus servicios, un paquete de asistencia ambulatoria básica con primas de bajo costo (servicios sociales).
Como las entidades del SSS, las prepagas contratan proveedores privados y asociaciones profesionales a través de contratos por prestación para ofrecer a sus afiliados una amplia gama de proveedores. Los servicios son provistos generalmente en consultorios privados y clínicas independientes. Las clínicas suelen estar organizadas por disciplina, por lo cual el trabajo multidisciplinario no es una práctica habitual. Como la mayor parte de los profesionales cobran con base al número y tipo de servicios prestados, la sobreprestación es habitual. No obstante, en contraste con el SSS, el SPr tiene un rol más pasivo en el control y coordinación de la provisión de servicios con mínimos mecanismos de regulación del uso de los servicios y la prescripción de prácticas.7 Los costos per cápita por proveedor son descritos en el Cuadro I, a partir de categorías propuestas por el SHA. Ciertas categorías fueron agrupadas con la finalidad de facilitar la lectura comparativa de los resultados. El SPub tiene los menores costos totales per cápita y por prestador, a excepción de los costos de "Suministro y administración de programas de salud pública", ya que el SPub es el único que realiza este tipo de prestación. En términos relativos, presenta un porcentaje de gasto superior al del SSS y SPr en hospitales, explicado por los siguientes motivos: 1) en el SPub los hospitales concentran gran parte de las prestaciones diagnósticas ambulatorias de baja complejidad, que en los otros subsistemas son provistos en establecimientos ambulatorios de atención médica y de servicios diagnósticos bioquímicos y de imágenes, 2) el SPub cuenta con servicios limitados de emergencia, urgencia y atención domiciliaria, lo cual aumenta la demanda de tales servicios también en los hospitales, y 3) el SPub presenta menores costos de administración que los otros subsistemas.
Cuadro I Gasto en salud per cápita por tipo de prestador, por sub-sistema de salud. Departamento de Rosario, Argentina, 2010
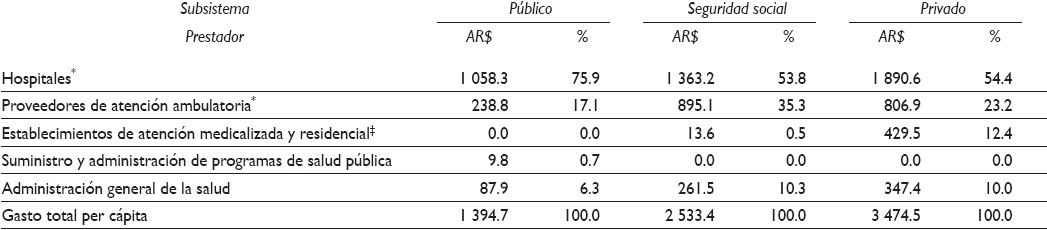
Fuente: Elaboración propia con base en referencia 15
1. Incluye costos de medicamentos, prácticas e insumos
2. Incluye establecimientos con prácticas diagnósticas bioquímicas, imágenes, de emergencia, urgencia y atención domiciliaria
El SSS tiene un gasto per cápita 33% mayor que el del SPub, y 37% menor respecto del SPr. En comparación con el SPr, tiene costos absolutos significativamente más bajos en hospitales y administración (debido a los esfuerzos de control de prestaciones y a la modalidad de contratación de servicios), similares en atención ambulatoria y sensiblemente más bajos en establecimientos de atención medicalizada, lo cual se explica por las restricciones y control de las prestaciones de alta complejidad diagnóstica y servicios domiciliarios. En términos relativos, se destaca la mayor participación asignada a la atención ambulatoria, explicada por contar con una amplia gama de proveedores y el pago de honorarios con valores similares a los del SPr (Cuadro I). El gasto per cápita del SPr es 82 y 37% mayor que el del SPub y del SSS, respectivamente. Sus costos son sensiblemente más altos en términos absolutos en todas las categorías -salvo en el suministro y administración de programas de salud pública-. La diferencia de costos se explica por los mayores aranceles pagados a los prestadores y los costos asociados con amenidades de hotelería en el caso de hospitales. El SPr se destaca por sus altos costos en establecimientos de atención medicalizada y residencial, los cuales se explican por la mayor oferta y utilización de servicios de alta complejidad en establecimientos especializados y de la atención domiciliaria para la atención de emergencias, urgencias y prestaciones rutinarias y de baja complejidad.
El desempeño de los servicios de salud se describe en el Cuadro II. Se hallaron diferencias significativas entre los subsistemas respecto de sus características demográficas y socioeconómicas, así como en el desempeño para todas las dimensiones bajo estudio, salvo necesidades de atención insatisfechas, tasa de consultas médicas y hospitalizaciones.
Cuadro II Características demográficas y socioeconómicas de la población bajo estudio y calidad de la atención segúnn variables seleccionadas, por subsistema. Rosario, Argentina, 2010
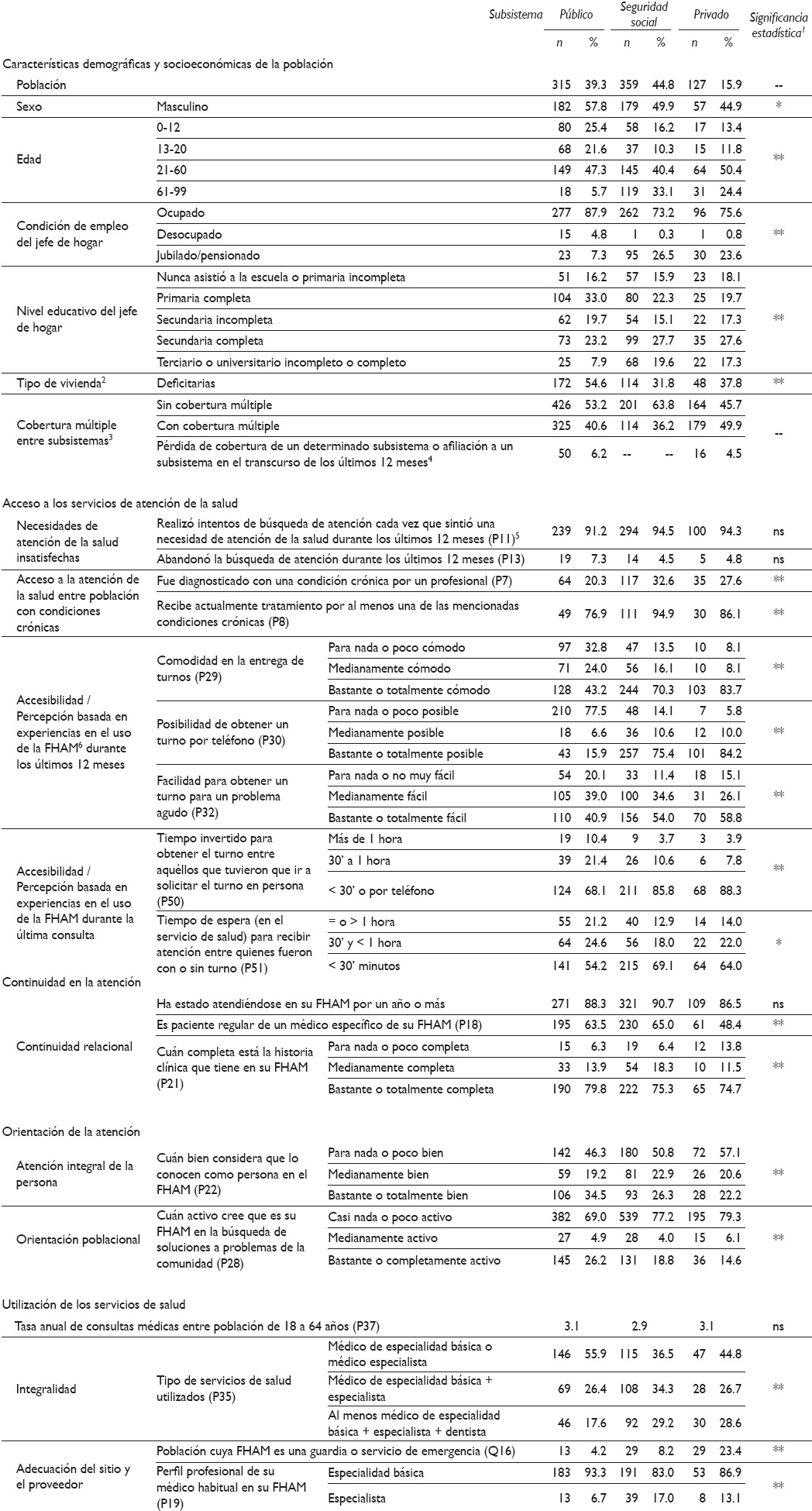
1. Nivel de significancia estadística (SE) de las pruebas de ji cuadrada y de diferencias de promedios (Anova): ** = Diferencias altamente significativas (valor p < 0,01); * = Diferencias significativas (valor p < 0,05); ns = Diferencias no significativas (valor p > 0,05)
2. Se considera a una vivienda deficitaria cuando presenta alguna de las siguientes características: i) tienen piso de tierra o ladrillo suelto, ii) tiene paredes de madera, chapas de metal o fibrocemento, iii) las paredes no tienen revoque o revestimiento externo, iv) el techo no tiene revestimiento interior o cielorraso, v) tiene agua fuera de la vivienda
3. La afiliación a un subsistema refiere al subsistema del que forma parte el proveedor reportado como la fuente habitual de atención médica. El término cobertura incluye dos situaciones: población asegurada por el subsistema de la seguridad social o privado y población con un vínculo de hecho con el sub-sistema público, el cual no provee aseguramiento explícito, sino cobertura teórica a quien desee utilizarlo
4. Personas que en los últimos doce meses: 1. estaban aseguradas por el subsistema de la seguridad social y luego cambiaron al subsistema privado o viceversa y 2. dejaron de estar aseguradas
5. Número de pregunta en el formulario de encuesta
6. FHAM: fuente habitual de atención médica
La población del SPub tiene una mayor proporción de jóvenes, hombres, desempleados y personas con peores condiciones socioeconómicas. Tanto el SSS como el SPr tienen una proporción levemente mayor de mujeres; cerca de 45% de su población cuenta con secundaria completa o un nivel educativo superior, y bajo nivel de desempleo, y en torno a 25% son jubilados. El SSS tiene una proporción más alta de adultos mayores cubiertos por el seguro nacional de jubilados y pensionados. En el SPr hubo un mayor porcentaje de población con peores condiciones de vida que en el SSS, debido a que incluye dos subpoblaciones: una de ingresos medios-bajos que sólo cuenta con una cobertura de servicios esenciales o de emergencia provistos por empresas de servicios sociales o de emergencias (27.6%); y otra de ingresos medios-altos con seguros más integrales provistos por empresas de medicina prepagada, con o sin seguros de emergencia. Se advierte, asimismo, la existencia de altos niveles de cobertura múltiple (Cuadro II).
El CATPCA muestra una estructura de correlación similar entre dimensiones del desempeño, lo cual indica que las variables distribuyen en ambos componentes siguiendo el mismo patrón: concentración de las variables de la dimensión "accesibilidad" en el componente 2, y concentración del resto de las variables en el componente 1. No obstante, la relación entre componentes varía (como también varía el desempeño): en el SPub existe una correlación positiva; en el SPr hay una correlación negativa; y en el SSS la correlación es nula (Figuras 1 a 3).
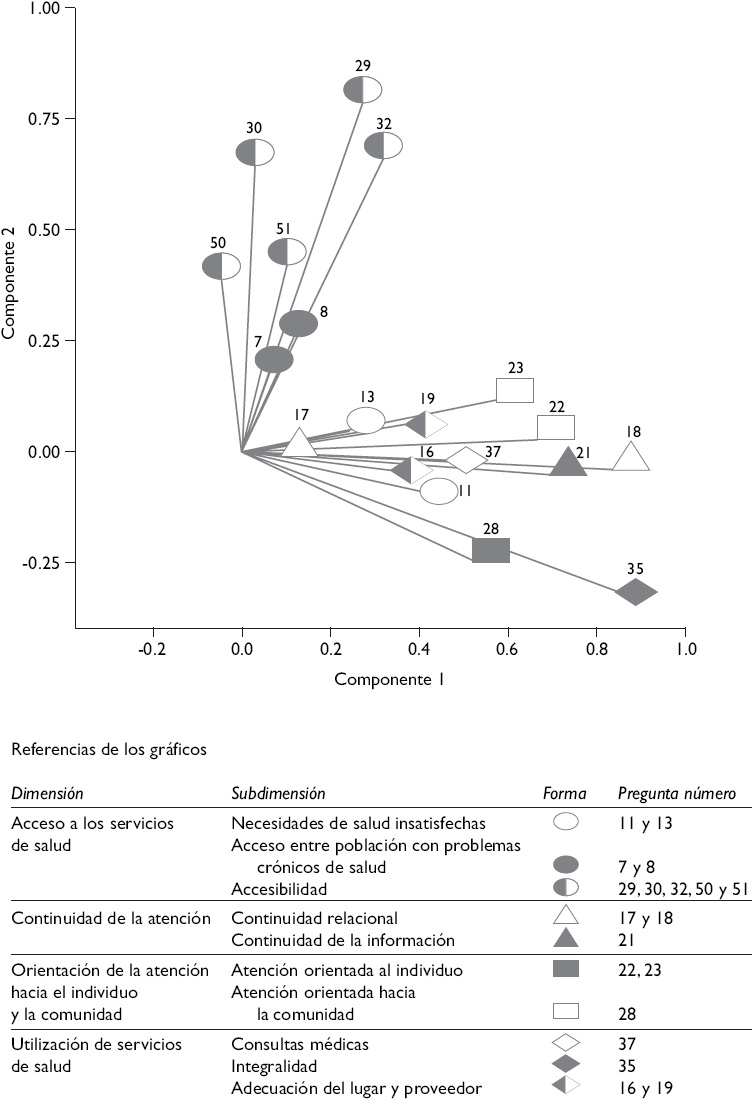
Figura 1 Análisis categórico no lineal de componentes principales sobre 19 variables seleccionadas de la encuesta de evaluación del desempeño de los servicios de salud de los subsistemas de salud de Argentina (n=801; año de recolección de datos 2010/2011). Cargas en los componentes de la población afiliada al subsistema público
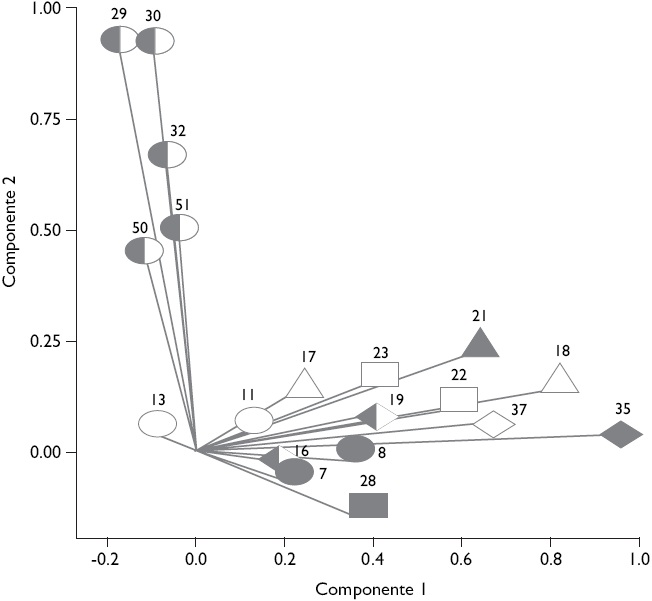
Figura 2 Análisis categórico no lineal de componentes principales sobre 19 variables seleccionadas de la encuesta de evaluación del desempeño de los servicios de salud de los subsistemas de salud de Argentina (n=801; año de recolección de datos 2010/2011). Cargas en los componentes de la población afiliada al subsistema de la seguridad social
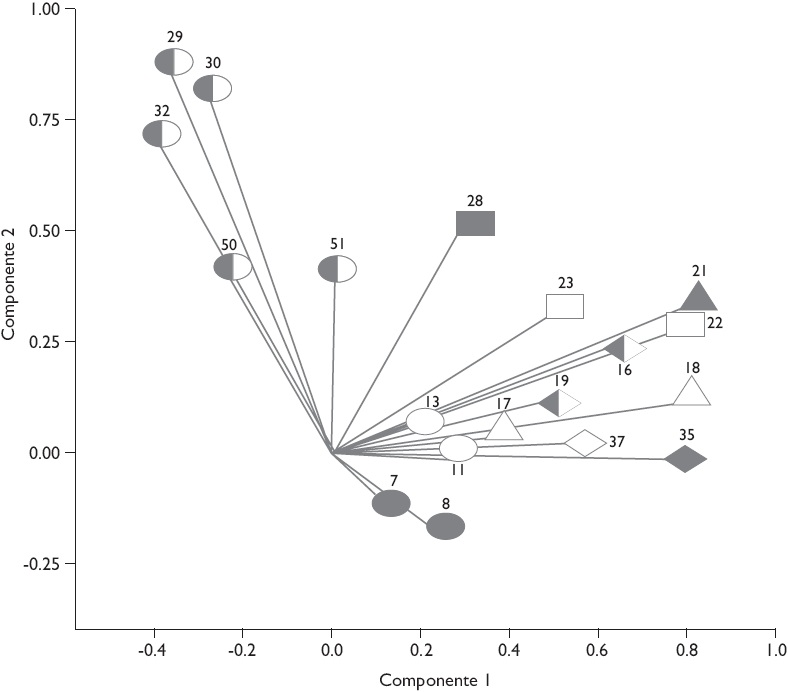
Figura 3 Análisis categórico no lineal de componentes principales sobre 19 variables seleccionadas de la encuesta de evaluación del desempeño de los servicios de salud de los subsistemas de salud de Argentina (n=801; año de recolección de datos 2010/2011). Cargas en las componentes de la población afiliada al subsistema privado
Las fortalezas del SPub se ubican en la orientación de la atención hacia el individuo y la comunidad, la adecuación del lugar y proveedor utilizado, así como la continuidad de la atención. Sus debilidades son las condiciones de accesibilidad (pese a presentar valores estadísticamente similares a los otros subsistemas respecto de las necesidades de atención insatisfechas y la tasa de consultas médicas y hospitalizaciones) y la integralidad de la atención (Cuadro II). La correlación positiva entre las fortalezas (aglutinadas en el componente 2) y las debilidades (aglutinadas en el componente 1) indican que las mejoras en la accesibilidad tendrán un efecto positivo en la continuidad y orientación de la atención y uso de los servicios de emergencia (Figura 1).
El SPr presenta un desempeño inverso al del SPub: sólido en cuanto a condiciones generales de accesibilidad e integralidad de la atención, pero débil en cuanto a las dimensiones relacionadas con la calidad del vínculo entre proveedor y paciente (Cuadro II). La correlación negativa entre los componentes 1 y 2 indica que las mejoras en las condiciones generales de accesibilidad tendrán un efecto negativo sobre la calidad del vínculo entre proveedor y paciente, el uso del lugar y proveedor adecuados, además de la integralidad de la atención y el acceso a la atención entre la población con problemas crónicos (Figura 3).
Aunque el SSS no supera al SPr en las condiciones generales de accesibilidad, o al SPub en la orientación de la atención hacia el individuo y la comunidad y en el uso del lugar y proveedor adecuado, su desempeño encuentra valores similares a aquéllos vinculados con las fortalezas de los SPub y SPr; incluso los supera en continuidad de la atención y acceso de la población con enfermedades crónicas (Cuadro II). La correlación nula entre componentes indica que su desempeño no se produce en función de una sinergia ni de una relación inversa entre los mismos (Figura 2).
Discusión
En esta sección se analiza el modo en que los modelos de financiamiento y organización afectan al desempeño y costos de cada subsistema. Las fortalezas del desempeño del SPub (orientación y continuidad de la atención, uso adecuado de los servicios) se relacionan con la existencia de equipos multidisciplinarios del primer nivel de atención que trabajan alineados sobre los principios y valores de la APS.17 Las debilidades del SPub (accesibilidad e integralidad de la atención) se relacionan con la ausencia de incentivos a la cantidad de prestaciones realizadas por los profesionales, quienes reciben niveles de salarios relativamente bajos en relación con los honorarios pagados en los subsectores de la SSS y SPr, propio del modelo de integración vertical. Contribuye, sobre esta debilidad, la menor asignación de recursos per cápita y una oferta más restringida de servicios que en los otros subsistemas. Esta situación afecta en forma negativa a la continuidad de la afiliación y vínculo con el proveedor habitual, y puede explicar los bajos niveles de detección y tratamiento de personas con enfermedades crónicas.
Las fortalezas del SPr residen en su capacidad para proveer un fácil acceso a la atención de urgencias y servicios especializados. Estas condiciones de acceso son posibles gracias a la sólida oferta de servicios de atención domiciliaria, su ágil sistema de turnos, y la fuerte oferta servicios y la ausencia de mecanismos regulatorios u organizativos que racionalizen el acceso a la atención especializada y de urgencia. La oferta de seguros de atención domiciliaria, de urgencias y emergencias, así como de seguros de bajo costo limitados a una canasta básica de servicios, ha permitido al SPr captar a la población de ingresos medios y bajos, explotando las falencias en las condiciones de accesibilidad y la regulación en el uso de los servicios de los subsistemas público y de la SS. Esta situación explica el hecho de que la población del SPr presente peores condiciones socioeconómicas que la población del SSS. La fortaleza en las condiciones generales de acceso y las debilidades en el vínculo entre paciente y proveedor, así como el uso adecuado del sistema, se relacionan con incentivos a la prestación de servicios resultantes de los mecanismos de pago a los proveedores y la falta de mecanismos para promover la responsabilización de los proveedores sobre sus pacientes, regular y orientar el uso de servicios. Esto promueve un patrón de consumo de consultas por problemas agudos, el uso de servicios de emergencia para consultas banales y la sobreprestación de servicios especializados, lo cual impacta sobre los niveles de costo de la atención ambulatoria y la atención medicalizada.
Las fortalezas del modelo de atención del SSS se relacionan con sus modalidades de financiamiento y arreglos organizacionales entre compradores (entidades de la SSS) y proveedores, las cuales combinan el uso de incentivos económicos a proveedores para facilitar las condiciones de acceso, junto con la implementación de mecanismos de regulación y coordinación que promueven la continuidad y orientación de la atención hacia el individuo, además de un uso adecuado del proveedor y lugar de atención. Estas características se reflejan en los costos de la SSS, con un mayor peso relativo de la atención ambulatoria sobre los costos totales, y menores costos relativos en hospitales y servicios de urgencias domiciliarias, logrando de este modo una mayor eficiencia en el uso de los recursos.
Conclusiones
Este estudio analiza el desempeño de los servicios de salud y los costos de los distintos subsistemas de salud en Rosario, Argentina, a la luz de sus respectivos mecanismos de financiamiento y organización. Este estudio cuestiona las afirmaciones halladas en la bibliografía que afirman que el SPr es más eficiente y provee una mejor calidad de la atención respecto a los otros subsistemas. El presente estudio demuestra que las diferencias en los modelos de financiamiento y organización de servicios afectan a la estructura de costos y generan distintos patrones de uso y desempeño de los servicios en cada subsistema. En este marco, los mecanismos de financiamiento y organización de servicios utilizados por la SSS en Rosario (que combina una buena asignación de recursos, mecanismos de incentivos y de regulación a los proveedores) demuestran ser más eficientes que los utilizados en el SPub y SPr. No obstante, es importante remarcar que gran parte de los afiliados de la SSS consumen servicios de emergencia provistos por el SPr, y que un alto porcentaje de sus afiliados utiliza el SPub.
Este estudio enfatiza la importancia de analizar el desempeño de los servicios y la eficiencia de cada subsistema, considerando su interacción y dinámica constituida con los otros subsistemas.











 text new page (beta)
text new page (beta)


