Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Salud Pública de México
versão impressa ISSN 0036-3634
Salud pública Méx vol.57 supl.2 Cuernavaca 2015
Artículo original
El uso inconsistente del condón en mujeres mexicanas que viven con VIH: un reto para los servicios de salud
Inconsistent condom use among Mexican women living with HIV: a challenge for health services
Tamil Kendall, PhD,(1) Anabel Castillo, M en C,(2) Cristina Herrera, D en Soc,(3) Lourdes Campero, D en Ed.(2)
(1) Iniciativa Mujer y Salud, Departamento de Salud Global y Población, Escuela de Salud Pública de Harvard. Massachusetts, Estados Unidos.
(2) Centro de Investigación en Salud Poblacional, Instituto Nacional de Salud Pública. Cuernavaca, Morelos, México.
(3) Programa Interdisciplinario de Estudios de la Mujer, Centro de Estudios Sociológicos, El Colegio de México, AC. Distrito Federal, México.
Resumen
Objetivo. Describir prácticas de uso del condón en mujeres mexicanas con VIH y analizar factores que lo facilitan u obstaculizan.
Material y métodos. Análisis cualitativo de 55 entrevistas con mujeres que viven con VIH en edad reproductiva.
Resultados. El uso inconsistente y el no uso del condón en la última relación sexual fueron comunes y no mostraron una relación clara con el estatus serológico de la pareja. Factores favorables al uso del condón fueron las percepciones de su beneficio para la salud, significados simbólicos del condón en relaciones de pareja y transformación o persistencia de normas de género.
Conclusiones. Las normas de género y las actitudes de la pareja masculina intervienen en el uso del condón entre mujeres con VIH. Para incrementar su uso consistente, el sistema de salud debe ofrecer consejería y servicios con perspectiva de género e implementar acciones innovadoras que involucren a las parejas masculinas.
Palabras clave: condones; identidad de género; VIH; salud de la mujer; salud sexual; México.
Abstract
Objective. To describe condom use among Mexican women living with HIV and analyze factors that facilitate or impede its utilization.
Materials and methods. Qualitative analysis of 55 interviews with women of reproductive age living with HIV.
Results. Inconsistent condom use and non-use at last sexual intercourse was common, and not clearly related to the male partners' HIV-status. Factors that influenced condom use included perceptions of health benefits, symbolic meaning assigned to the condom within the relationship, and the transformation or persistence of inequitable gender norms.
Conclusions. Gender norms and male partners' attitudes strongly influence condom use among women living with HIV. To increase consistent condom use the health system must implement counseling and service delivery with a gender perspective and innovative actions to involve male partners.
Key words: condoms; gender identity; HIV; women's health; sexual health; Mexico.
A nivel mundial, 35.3 millones de personas viven con VIH; en países de bajos y medianos ingresos, las mujeres representan 52% de todos los casos.1 En México, de los casos reportados aproximadamente 26% corresponde a mujeres, que en su mayoría tienen entre 20 y 54 años de edad. De ellas, 98% adquirió el virus por vía sexual (2013).2
El uso correcto y consistente del condón puede prevenir la transmisión sexual del VIH a una pareja seronegativa3 y es fundamental para promover la salud sexual de las personas que viven con el virus. Además, evita otras infecciones de transmisión sexual (ITS) que deterioran la salud de las mujeres con VIH (MVV),<<sup>4,5 incluido el virus del papiloma humano, así como la reinfección por otras cepas o virus resistentes a los fármacos.6 En México, el Programa de Acción Específico 2007-2012 en respuesta al VIH/sida e ITS planteó una estrategia para lograr que el uso del condón entre mujeres y hombres que viven con VIH sea de 100%.7 El programa nacional de 2013-2018 continuó dicha estrategia.8
Si bien los trabajadores de la salud y la población general asumen que las personas que viven con VIH (PVVS) "deben" usar consistentemente el condón, en especial cuando tienen una pareja seronegativa, la evidencia muestra que esto no siempre ocurre. De acuerdo con estudios realizados en diferentes países (de bajos, medianos y altos ingresos), entre 40 y 70% de las MVV reportan uso inconsistente del condón con sus parejas estables; no se aprecian patrones consistentes entre el estatus serológico de la pareja masculina y el uso del condón.9-12
Algunos factores asociados con el uso inconsistente del condón entre MVV son menor educación,13 menor autoeficacia en su uso,9 falta de apoyo e involucramiento en el cuidado de la salud por parte de la pareja masculina,9,12 violencia de pareja,12,14,15 y, en el contexto africano, el hecho de no comentar el estatus de VIH positivo.10,12 En Europa, en cambio, compartir este diagnóstico está asociado con un uso menos consistente del condón.9
Muchos estudios muestran que las relaciones desiguales entre los géneros propician situaciones de desventaja económica y social para las MVV. En particular, las construcciones sociales de la sexualidad asignan a la mujer un rol pasivo y dejan las decisiones sexuales en manos de los hombres, lo que contribuye al uso inconsistente o al no uso del condón.11,14-16
En México, algunos estudios señalan que las MVV experimentan dificultades para la práctica del sexo seguro y el disfrute de la vida sexual.17,18 Poco se ha estudiado la problemática del uso del condón después del diagnóstico de VIH y existe nula evidencia sobre la influencia del seroestatus de la pareja masculina en el uso del condón.
El objetivo del presente trabajo es analizar los factores que facilitan e impiden el uso del condón entre las MVV y, con base en esto, hacer recomendaciones a las políticas nacionales para contribuir a mejorar la salud sexual de las MVV y de sus parejas mediante el incremento del uso del condón.
Material y métodos
Se realizaron 55 entrevistas semiestructuradas a mujeres con parejas masculinas VIH positivas, VIH negativas y de estatus serológico desconocido en ocho clínicas públicas especializadas en VIH de tres estados (Distrito Federal, Estado de México y Morelos) entre julio de 2009 y enero de 2011. Se exploró la influencia del estatus serológico en sus prácticas sexuales y se indagó en la vida sexual posterior al diagnóstico sobre el uso del condón. El tamaño de la muestra se alcanzó por saturación teórica, cuando nuevas entrevistas ya no aportaron información adicional en los temas de mayor interés.19 Las participantes firmaron cartas de consentimiento informado mediante las cuales se les notificaron los objetivos del estudio y se les garantizó confidencialidad.
Las entrevistas fueron audiograbadas, transcritas y procesadas en el software Atlas Ti y se llevó a cabo un análisis inductivo según el método propuesto por la teoría fundamentada.20 A partir de la guía de entrevista, se establecieron códigos preliminares en relación con el uso del condón después del diagnóstico. Posteriormente se generaron códigos emergentes (por ejemplo: "condón_amor romántico", "condón_cuidado mutuo", "condón_infidelidad") que fueron agrupados en categorías analíticas más amplias (por ejemplo: "significado del condón para la pareja"). Éstas permitieron analizar con mayor profundidad los motivos y contextos del uso del condón.
El estudio fue aprobado por el Centro Nacional para la Prevención y el Control del VIH/Sida y por la comisión de ética de la Universidad de British Columbia Okanagan.
Resultados
Descripción de la población
Las participantes estaban en edad reproductiva (19 a 41 años), con una mediana de edad de 27 años y un promedio de dos hijos por mujer (rango: 1 a 5). La mayoría contaba con educación básica (60%) y se dedicaba a labores del hogar (69%). El promedio de ingreso familiar fue de 3 500 pesos mensuales (cuadro I). En el momento de la entrevista, 73% de las mujeres reportó estar en unión estable (matrimonio o unión libre) y 89% (49 de 55) había tenido relaciones sexuales después del diagnóstico. De estas últimas, 57% tenía una pareja masculina con VIH (seroconcordante), 31% una pareja seronegativa (serodiscordante) y 12% una pareja de estatus desconocido (cuadro II).
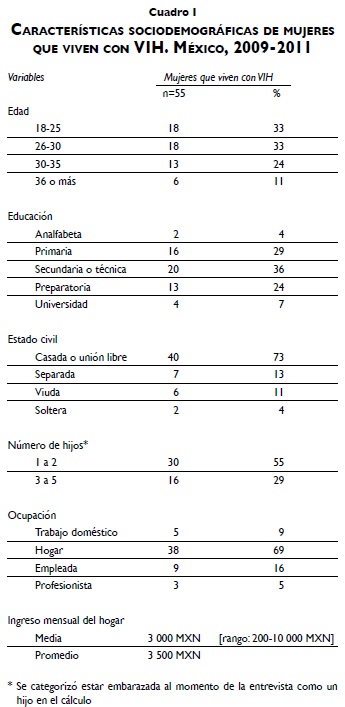
Uso del condón anterior y posterior al diagnóstico
Es importante señalar que ninguna de las entrevistadas reportó haber usado el condón de manera consistente antes del diagnóstico. Aun cuando en ese momento todas sabían que el VIH se transmitía por vía sexual, evidenciaron poca percepción de riesgo de adquirir VIH. Esto obedece, en parte, a construcciones culturales que refuerzan la idea de que el VIH es una enfermedad de "otros", quienes son socialmente estigmatizados como los hombres homosexuales y las trabajadoras sexuales; también obedece al supuesto de que existe un compromiso de fidelidad en las relaciones estables.
Todas las entrevistadas reportaron usar el condón después del diagnóstico, lo cual representa un cambio radical de comportamiento. Sin embargo, más de la mitad de quienes habían tenido actividad sexual después del diagnóstico no habían usado el condón de forma consistente y unas cuantas no lo habían usado durante la última relación sexual (cuadro II). Cabe aclarar que dos de las mujeres que reportaron no haber usado el condón de forma consistente manifestaron deseos de embarazarse.
Entre las participantes no se identificó una relación consistente entre el uso del condón y el estatus serológico de las parejas (seropositivo, seronegativo o desconocido). Todas habían comentado su estatus de VIH a la pareja masculina, con excepción de una mujer, quien a pesar de su esfuerzo para exigir el uso del condón, no había podido usarlo de forma consistente.
A continuación se discutirán tres factores que, de acuerdo con el presente análisis, contribuyeron con el uso y el no uso del condón después del diagnóstico, y cuya comprensión es clave para identificar aspectos susceptibles de mejora por parte de las instituciones de salud: a) la percepción del beneficio del sexo protegido para la salud; b) el significado del condón en la relación de pareja, y c) la transformación o persistencia de roles sexuales desiguales dentro de la pareja.
Percepción de los beneficios para la salud del sexo protegido
Con el diagnóstico, las mujeres transitan súbitamente de un contexto en el que el uso del condón no es habitual en las relaciones "serias" o estables, a otro en el que el uso consistente del condón es promovido y esperado, por lo menos desde el discurso de los servicios médicos a los que acuden. En las clínicas de VIH, las MVV reportaron un abastecimiento continuo y gratuito de condones masculinos como parte rutinaria de la atención médica. También forma parte fundamental de este nuevo contexto la diseminación de información sobre posibles consecuencias negativas del sexo no protegido para ellas y para sus parejas.
Las entrevistadas refirieron que los prestadores de salud (psicólogos, enfermeras y médicos) insistían en que debían usar condón en todas sus relaciones sexuales para cuidar su salud, evitar la transmisión del VIH a una pareja serodiscordante y, en caso de tener una pareja seroconcordante, evitar la reinfección. Con excepción de cuatro mujeres que nunca habían oído hablar de la reinfección, las entrevistadas dieron alguna explicación al respecto: "Bueno ahí [en la clínica], nos dijeron que tendremos que usar a la fuerza el condón. Porque tenemos lo mismo, él tiene VIH, yo tengo VIH. Pero él me puede pasar a lo mejor un virus más fuerte, y yo le puedo pasar otro virus más fuerte" (Isela, pareja seroconcordante). Las mujeres identificaron esta información como una influencia importante para practicar el sexo protegido: "al principio no usamos [condón] pero ya después sí. Pero era cuando yo no sabía que era la reinfección [...] vine a un taller, dije: '¿qué pasa si te reinfectas?', de ahí para acá, ya siempre uso condón" (Camila, pareja de estatus desconocido).
El conocimiento y la asimilación por parte de los hombres de los efectos negativos del no uso del condón en la salud son fundamentales para lograr su uso. Nelly explica que no había tenido problemas para usar el condón, porque: "él sabe que si no lo usa se puede contagiar y en caso de que ya lo tuviera [VIH] tenemos que usarlo para que nuestro virus no se haga más fuerte, y que el tratamiento no se haga inmune y él está consciente de eso" (Nelly, pareja de estatus desconocido).
Además de la posibilidad de reinfección, las MVV usaron con sus parejas el argumento de la importancia de protegerse de otras ITS: "No, o sea, por favor [si] no me muero de VIH, y me vengo a morir de otra infección fea [...] '¡Póntelo! Póntelo [el condón] por una infeccioncita, que uno nunca sabe', por eso" (Daniela, pareja seroconcordante). Sin embargo, no todas las experiencias muestran que el diagnóstico, la información sobre reinfección, la posibilidad de adquirir ITS y la propia motivación para usar el condón, sean suficientes para incorporar esta práctica en la vida sexual.
Los hallazgos de este estudio muestran que, si la pareja masculina rechaza el condón o no aprecia sus beneficios, la negociación para su uso es más compleja, tanto en parejas seroconcordantes como serodiscordantes e incluyen matices en relación con el riesgo percibido del sexo no protegido.
En algunas parejas seroconcordantes se plantea que el uso del condón es inútil porque ambos viven con VIH. Anel, por ejemplo, había recibido información de su médica sobre la reinfección e intentó introducir el condón en su relación estable: "Cuando él quería tener relaciones, le decía: 'Póntelo' y nunca quería, y lo hacíamos así [...] que porque como quiera ya estábamos contagiados. Y yo estaba ahí con la idea de que —'pues sí verdad estamos contagiados y de una vez para que nos muramos'" (Anel, expareja seroconcordante). Este testimonio pone en evidencia que en las construcciones tradicionales de género, la pareja masculina es quien toma las decisiones definitivas sobre el uso o no uso del condón y éstas prevalecen aun después del diagnóstico. No obstante, también se aprecia aquí que el rechazo de la pareja a la información sobre reinfección ("como ya estábamos contagiados"), sumado a las dudas que ella ya tenía sobre sus posibilidades de vivir bien con VIH y sobre la necesidad de protegerse de la reinfección, debilitan su motivación y habilidad para insistir en el uso del condón.
En parejas serodiscordantes también se observa la percepción de la futilidad del uso del condón bajo el supuesto de que la misma vida en pareja vuelve ineludible la transmisión del VIH. El caso de Lucrecia ilustra bien esta situación. Ella había logrado usar el condón con su pareja pero de forma inconsistente porque él argumentaba que "'sí va a pasar, tarde o temprano va a pasar', es lo que él me dice. Pero, le digo: 'más vale tarde que temprano'" (Lucrecia, pareja serodiscordante). A pesar de su convicción, es la decisión de él lo que prevalece.
El significado del condón para la pareja
Tras el diagnóstico, algunas mujeres logran cambiar el significado del condón al asociar su uso con una expresión de amor y de responsabilidad por el "cuidado mutuo". Cuando los compañeros participan en esta resignificación, las parejas pueden lograr el uso consistente del condón: "Cien por ciento [...] él ha aceptado y me ha dicho: 'yo respeto tu decisión' [...] Le digo que si quiere tener relaciones hay que cuidarnos porque nos podemos reinfectar [...] Le digo 'si tú realmente me quieres y te quieres a ti mismo, nos vamos a cuidar'" (Teresa, pareja seroconcordante).
Sin embargo, entre las mujeres que no lograron el uso consistente del condón persistían discursos que relacionan el preservativo con la infidelidad sexual y el sexo no protegido con una muestra de amor y de "seriedad" en la relación. Sigue siendo una barrera para el uso del condón la idea de que éste sólo se requiere si la pareja no es monógama. Esto ocurre aun cuando la mujer vive con VIH y el hombre no conoce su diagnóstico: "Pero a él tampoco le ha gustado [el condón] porque dice: '¿Qué andas con otro?' —'¡Ash! No, no ando con otro. Pero, es que eso nos dicen porque yo me estoy tratando y tú no'" (Amparo, pareja de estatus desconocido).
Por otro lado, algunas MVV relataron que sus parejas masculinas explícitamente preferían asumir el riesgo de la infección antes que usar condón, lo que evoca la construcción cultural del amor como entrega total dispuesta a correr cualquier riesgo, incluida la muerte. Lourdes relata que en un inicio usó el condón con su compañero de estatus desconocido, pero que posteriormente él no quiso usarlo. Él expresaba su aceptación de la posibilidad de infectarse citando frases de una canción romántica: "No hay ningún problema, que si me contagias pues los dos nos vamos a morir a la misma tumba, como dice Cornelio Reyna, a la misma tumba nos vamos a ir" (Lourdes, pareja de estatus desconocido). Para algunas parejas, serodiscordantes o serconcordantes, el sexo sin condón sigue simbolizando seriedad y compromiso en la relación: "Él ya no quiso y dijo que él quería algo serio conmigo, y que si iba a estar yo así [con VIH], que pues él también. Que él quería estar conmigo. Y que para él le daba igual estar o no estar así [con VIH]" (Thelma, expareja serodiscordante).
Transformación o persistencia de roles desiguales de género
Para algunas mujeres, la insistencia en el uso del condón después del diagnóstico es parte de una transformación que las lleva a rechazar el dominio masculino y reclamar autonomía en la vida sexual. El caso de Rosa ilustra este cambio. Relata que antes del diagnóstico "casi no usábamos el condón porque él decía no [...], me decía: 'si no, me voy a ir', entonces pues como que yo accedía a lo que él decía con tal de tenerlo contento". Después del diagnóstico, en cambio "sí usamos condón. Siempre. O sea desde que yo me enteré que tenía VIH. Ya ahora; ya no, si no quiero tener [sexo] pues no, ahora ya tengo ese valor de decir no a lo que yo no quiero y antes no (Rosa, pareja seroconcordante)".
Es importante destacar que después del diagnóstico, Rosa y otras MVV no sólo rechazaron el sexo sin condón y el sexo no deseado como formas de subordinación sexual sino también otras manifestaciones de la subordinación de pareja, como el ejercicio de la violencia. Sin embargo, el paso de la subordinación a una relación menos desigual donde la mujer decide sobre su cuerpo así como vivir sin violencia no fue uniforme entre las entrevistadas. Varias de ellas, aun después del diagnóstico, no lograron el uso consistente del condón y siguieron internalizando las normas sexuales que obligan a las mujeres a satisfacer sexualmente a sus cónyuges. Cuando hay violencia sexual por parte de la pareja, esta situación suele traducirse en el rechazo del condón. El testimonio de Lourdes da cuenta de esto: "Porque él no quería [usar condón] entonces como en dos ocasiones me agarró a fuerzas [...] incluso, hasta creo que me amarró, me montó, [...] y yo pues, espantada: 'Por eso te casaste, por eso eres mi mujer, y que vas a querer a fuerzas [...] pero de que me vas a dar lo que yo quiero: sí'" (Lourdes, expareja seroconcordante). Si bien en condiciones de violencia no existe posibilidad alguna de negociación del uso del condón, ésta tampoco es fácil cuando la mujer ha internalizado dicha "obligación" conyugal. Aunado a lo anterior, las construcciones de la sexualidad que responsabilizan a la mujer del comportamiento de su pareja pueden llevar a que acepten el sexo sin condón: "Para que no ande de canijo por allá, entonces yo lo dejo que él no use condón [...] yo le decía: 'tienes que usar el condón para no traer infecciones' y él que me decía: 'bueno está bien, ponlo', pero después ya no lo quiso" (Patricia, pareja seroconcordante).
Discusión
En esta investigación se constató una mejora en la promoción y abasto de condones y en la diseminación de información sobre riesgos de reinfección, en comparación con la situación documentada entre 2003 y 2004, en las mismas zonas geográficas.21 No obstante, las clínicas donde las participantes recibieron atención todavía estaban lejos de cumplir con la meta de 100% de uso del condón como lo plantea el Programa de Acción Específico en respuesta al VIH/sida.7 Más de la mitad de las entrevistadas reportaron no usar consistentemente el condón después del diagnóstico y una cuarta parte indicó no haber usado el condón durante la última relación sexual. Esto coincide con lo referido por estudios realizados en otros países.9-12 Este estudio, al igual que otros, tampoco identificó una relación clara entre el seroestatus de la pareja masculina y el uso consistente del condón. Este hallazgo es preocupante no sólo porque supone un riesgo de reinfección para las mujeres y los hombres que viven con VIH así como de transmisión de otras ITS, sino porque implica la posibilidad de transmisión del VIH a parejas serodiscordantes.
Los hallazgos permiten identificar algunos elementos que obstaculizan y otros que facilitan el uso del condón entre las MVV y sus parejas masculinas, y ofrecen pistas para los programas de capacitación a proveedores de servicios, los programas educativos y los modelos de consejería en clínicas de VIH que pueden permitirles mejorar la consistencia del uso del condón en esta población.
En primer lugar, al igual que otros estudios11,14,16,22 éste constata el valor de la información y la consejería para prevenir la transmisión del VIH y otras ITS, así como la reinfección, a través del sexo protegido. A la vez, identifica discursos sobre la futilidad del uso del condón cuando ambos miembros de la pareja viven con VIH, así como un entendimiento insuficiente de la serodiscordancia y de la posibilidad de mantener el estatus seronegativo en una relación de larga duración con una persona con VIH, lo que también se ha identificado como una barrera para el uso consistente del condón en otros grupos de PVVS.14,15 Para fortalecer la capacidad de los servicios de salud en la promoción del uso del condón como parte integral del cuidado de la salud, es importante mejorar el conocimiento de los proveedores, quienes con frecuencia son escépticos o dudan acerca de la serodiscordancia.23 Además, es necesario buscar estrategias para educar a las parejas masculinas de forma directa, sean seroconcordantes, serodiscordantes o de estatus desconocido.
En segundo lugar, el estudio muestra que, aun después del diagnóstico, algunas parejas siguen asociando el condón con la infidelidad sexual, mientras que otras han podido resignificarlo como una muestra de amor y compromiso o "cuidado mutuo". Esto debe abordarse en las sesiones de consejería, ya que ha mostrado ser un discurso convincente y aceptable entre parejas que lograron el uso consistente del condón.
En tercer lugar y en sintonía con estudios realizados en diversos contextos culturales,11,14-16,24 se encontró que las relaciones de género —que incluyen el ejercicio de la violencia y la obligación de la mujer de complacer sexualmente a la pareja masculina— impiden el uso consistente del condón. El análisis deja en claro que este uso no es posible cuando la pareja masculina lo rechaza tajantemente, independientemente de los argumentos que esgrima la mujer.
Como también se ha visto en otros estudios,22 el diagnóstico puede representar un parteaguas en la relación de pareja y permitir a la mujer empoderarse en la toma de decisiones sexuales, en particular a través del rechazo al sexo no protegido y no deseado. Sin embargo, si se comparan los testimonios de las MVV que lograron el uso consistente del condón con los de aquéllas que siguieron atrapadas en las mismas construcciones sociales de la sexualidad y del género, las cuales condujeron al sexo no protegido, queda clara la importancia de la cooperación o, por lo menos, de la anuencia de la pareja masculina para lograr el uso del condón.
Si bien este estudio no incorporó las experiencias de las parejas masculinas, lo cual es una limitación, los testimonios de las mujeres permiten enfatizar la importancia de incluir la perspectiva de género en los programas dirigidos a mejorar el uso del condón entre las MVV y sus parejas, así como la necesidad de buscar formas innovadoras de involucrar a los hombres en el cuidado de la salud sexual. Para esto se requiere fortalecer las habilidades de los proveedores, implementar programas diseñados para empoderar a las MVV e incorporar acciones para revertir los determinantes sociales que las hacen vulnerables. Por ejemplo, es necesaria la implementación rutinaria de la NOM 046 para la identificación y atención de la violencia de género25 y la vinculación de las MVV con programas de desarrollo social para disminuir la pobreza.
En cuanto al involucramiento de los hombres, algunas intervenciones dirigidas a parejas heterosexuales seronegativas han logrado la reducción consistente del sexo no protegido y un incremento paralelo en el uso del condón.26 De igual forma, entre las PVVS y sus parejas serodiscordantes, la consejería y las pruebas de VIH en pareja han contribuido a lograr reducciones importantes y sostenidas de sexo no protegido.27,28 Es imprescindible capacitar a los proveedores de salud para que ofrezcan consejería con perspectiva de género a las parejas y lleguen así al integrante masculino. Para lograr esto último, es necesario implementar estrategias innovadoras basadas en modelos exitosos como las visitas domiciliarias, las intervenciones educativas o los grupos de apoyo de hombres que son parejas de MVV, dirigidas a transformar las relaciones de género, promover prácticas sexuales seguras y reducir la violencia hacia las mujeres. Por supuesto, para promover la autonomía y seguridad de las MVV, estas acciones deben llevarse a cabo con su permiso explícito.
El reto que representa el uso consistente del condón entre las MVV en México es considerable, pero la evidencia permite orientar una respuesta más efectiva hacia su uso continuo entre mujeres y hombres que viven con VIH.
Agradecimientos
Agradecemos a la Fundación Pierre Elliott Trudeau, al Consejo de Investigación en Ciencias Sociales y Humanidades de Canadá (SSHRC) y a los Institutos Canadienses de Investigación en Salud (CIHR), que otorgaron becas doctorales y postdoctorales a Tamil Kendall, y a la Oficina de la ONU, Mujeres para México y América Central, por su apoyo financiero para el trabajo de campo.
Referencias
1. UNAIDS. Global Report: Unaids report on the Global AIDS Epidemic [documento de internet]. Genova: WHO, 2013 [consultado en junio 2014]. Disponible en: http://www.unaids.org/sites/default/files/en/media/unaids/contentassets/documents/epidemiology/2013/gr2013/UNAIDS_Global_Report_2013_en.pdf [ Links ]
2. Uribe-Zuñiga P. Mujeres y VIH: su salud reproductiva y necesidades de atención. En: Inmujeres, ed. Día Internacional de Acción por la Salud de las Mujeres: pendientes impostergables [documento en internet]. México DF, 27 de mayo de 2012 [consultado en junio de 2013]. Disponible en: http://cedoc.inmujeres.gob.mx/documentos_download/101218.pdf [ Links ]
3. Weller SC, Davis-Beaty K. Condom effectiveness in reducing heterosexual HIV transmission. The Cochrane Collaboration, ed. Cochrane Database Syst Rev 2002 Jan 21. DOI: 10.1002/14651858.CD003255 [ Links ]
4. Volkow P, Rubí S, Lizano M, Carrillo A, Vilar-Compte D, García-Carrancá A, et al. High prevalence of oncogenic human papillomavirus in the genital tract of women with human immunodeficiency virus. Gynecol Oncol 2001;82:27-31. [ Links ]
5. Holmes KK, Levine R, Weaver M. Effectiveness of condoms in preventing sexually transmitted infections. Bull World Health Organ 2004;82:454-461. [ Links ]
6. Piantadosi A, Chohan B, Chohan V, McClelland RS, Overbaugh J. Chronic HIV-1 infection frequently fails to protect against superinfection. PLoS Pathog 2007;3:1745-1760. [ Links ]
7. Censida. Programa de acción específico 2007-2012: en respuesta al VIH/sida e ITS. [documento en internet] 2008 [consultado en febrero de 2013]. Disponible en: http://www.censida.salud.gob.mx/descargas/transparencia/PAE_2007_2012_En_respuesta_VIHSIDA_ITS.pdf [ Links ]
8. Censida. Programa especial de VIH, sida y otras ITS 2013-2018 Pesida [documento en internet] [consultado en marzo de 2014]. Disponible en: http://pesida.net/index.php/component/content/category/2-uncategorised [ Links ]
9. Nöstlinger C, Nideröst S, Gredig D, Platteau T, Gordillo V, Roulin C, et al. Condom use with steady partners among heterosexual people living with HIV in Europe: testing the Information-Motivation-Behavioral Skills Model. AIDS Patient Care STDs 2010;24:771-780. [ Links ]
10. Irungu E, Chersich MF, Sanon C, Chege R, Gaillard P, Temmerman M, et al. Changes in sexual behaviour among HIV-infected women in west and east Africa in the first 24 months after delivery. AIDS 2012;26:997-1007. [ Links ]
11. Paiva V, Latorre M do R, Gravato N, Lacerda R. Sexuality of women living with HIV/AIDS in São Paulo. Cad Saúde Pública 2002;18:1609-1619. [ Links ]
12. Peltzer K. Sexual behaviour among HIV-infected new mothers in South Africa 3-12 months after delivery. AIDS Care 2014;26:186-190. [ Links ]
13. Cicconi P, Monforte A d'Arminio, Castagna A, Quirino T, Alessandrini A, Gargiulo M, et al. Inconsistent condom use among HIV-positive women in the <<Treatment as Prevention Era>>: data from the Italian DIDI study. J Int AIDS Soc 2013;16:1-7. [ Links ]
14. Lifshay J, Nakayiwa S, King R, Reznick OG, Katuntu D, Batamwita R, et al. Partners at risk: motivations, strategies, and challenges to HIV transmission risk reduction among HIV-infected men and women in Uganda. AIDS Care 2009;21:715-724. [ Links ]
15. Ngure K, Mugo N, Celum C, Baeten JM, Morris M, Olungah O, et al. A qualitative study of barriers to consistent condom use among HIV-1 serodiscordant couples in Kenya. AIDS Care 2012;24:509-516. [ Links ]
16. Krishnan AKS, Hendriksen E, Vallabhaneni S, Johnson SL, Raminani S, Kumarasamy N, et al. Sexual behaviors of individuals with HIV living in South India: a qualitative study. AIDS Educ Prev 2007;19:334-345. [ Links ]
17. Herrera C, Campero L, Caballero M, Kendall T, Quiroz A. Cuerpo y sexualidad en la experiencia de hombres y mujeres con VIH: una exploración de diferencias y coincidencias de género en México. Estud Sociolog 2009;27(79):147-170. [ Links ]
18. DeMaría LM. Mejores prácticas. En: Torres M del P, ed. Mujeres, adolescentes y niñas mexicanas: una mirada comprensiva en torno al VIH y el Sida: epidemiología, prevención, atención y mejores prácticas en México. México, DF: Ángulos del Sida, 2010:120-141. [ Links ]
19. Charmaz K. Grounded theory in the 21st century: applications for advancing social justice studies. 3rd ed. Oaks, CA: Sage Publications, 2005:507-536. [ Links ]
20. Glaser BG, Strauss AL. The discovery of grounded theory: strategies for qualitative research. New York: Aldine de Gruyter, 1967. [ Links ]
21. Campero L, Kendall T, Caballero M, Mena AL, Herrera C. El ejercicio de los derechos sexuales y reproductivos: un estudio cualitativo de personas heterosexuales con VIH en México. Salud Publica Mex 2010;52:61-69. [ Links ]
22. Bhagwanjee A, Govender K, Reardon C, Johnstone L, George G, Gordon S. Gendered constructions of the impact of HIV and AIDS in the context of the HIV-positive seroconcordant heterosexual relationship. J Int AIDS Soc 2013;16: 1-11. [ Links ]
23. Matthews LT, Milford C, Kaida A, Ehrlich MJ, Ng C, Greener R, et al. Lost opportunities to reduce periconception HIV transmission: safer conception counseling by South African providers addresses perinatal but not sexual HIV transmission. J Acquir Immune Defic Syndr 2014;67:S210-S217. [ Links ]
24. Stevens PE, Galvao L. He won't use condoms: HIV-infected women's struggles in primary relationships with serodiscordant partners. Am J Public Health 2007;97:1015-1022. [ Links ]
25. Norma Oficial Mexicana NOM-046-SSA2-2005. Violencia familiar, sexual y contra las mujeres. Criterios para la prevención y atención [documento en internet]. México [consultado en diciembre de 2013]. Disponible en: http://www.inm.gob.mx/static/Autorizacion_Protocolos/SSA/Violencia_familiar_sexual_y_contra_las_mujeres_criterios_par.pdf [ Links ]
26. Burton J, Darbes LA, Operario D. Couples-focused behavioral interventions for prevention of HIV: systematic review of the state of evidence. AIDS Behav 2010;14:1-10. [ Links ]
27. Desgrées-du-Loû A, Orne-Gliemann J. Couple-centred testing and counselling for HIV serodiscordant heterosexual couples in sub-Saharan Africa. Reprod Health Matters 2008;16:151-161. [ Links ]
28. Rosenberg NE, Pettifor AE, De Bruyn G, Westreich D, Delany-Moretlwe S, Behets F, et al. HIV testing and counseling leads to immediate consistent condom use among South African stable HIV-discordant couples. J Acquir Immune Defic Syndr 2013;62:226-233. [ Links ]
Fecha de recibido: 11 de septiembre de 2014
Fecha de aceptado: 8 de diciembre de 2014
 Autora de correspondencia:
Autora de correspondencia:
Dra. Lourdes Campero.
Centro de Investigación en Salud Poblacional, Instituto Nacional de Salud Pública.
Av. Universidad 655, col. Santa María Ahuacatitlán.
62100 Cuernavaca, Morelos, México.
Correo electrónico: lcampero@insp.mx
Declaración de conflicto de intereses. Los autores declararon no tener conflicto de intereses.













