Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Similars in
SciELO
Similars in
SciELO
Share
Salud Pública de México
Print version ISSN 0036-3634
Salud pública Méx vol.57 n.5 Cuernavaca Sep./Oct. 2015
Artículo original
Impacto de la utilización de la red propia de una aseguradora privada sobre los costos de atención ambulatoria
The cost impact of a private insurer's own network upon outpatient care
Mónica Márcela Zuluaga-Ramírez, M en C en Ingen,(1,2) Terry Macedo-Ivanauskas, PhD, D en Econ,(1) Fernando Fagundes-Ferreira, PhD, D en Fis,(1) Camilo Rodrigues-Neto, PhD, D en Fis.(1)
(1) Escola de Artes, Ciências e Humanidades, Universidade de São Paulo. São Paulo, Brasil.
(2) Universidad Nacional de Colombia. Colombia.
Resumen
Objetivo. Medir el impacto de la red propia (proveedores verticalmente integrados) de una aseguradora privada sobre los costos médicos ambulatorios de sus asegurados, a través de un análisis econométrico. Se busca verificar si un mayor uso de la red propia reduce los costos en los que la aseguradora incurre, de acuerdo con lo que sugiere la literatura especializada.
Material y métodos. Estudio basado en una regresión lineal múltiple sobre los datos de una aseguradora privada. La variable dependiente es el costo per cápita de los servicios ambulatorios. Las variables explicativas son la adherencia a la red propia y una serie de variables para especificar mejor el modelo.
Resultados. En relación con la cobertura de los costos de atención ambulatoria, si los demás factores se mantienen constantes, se observa que los asegurados con alta adherencia a la red propia presentan menores costos de atención que aquéllos con baja adherencia.
Conclusión. El proceso decisorio sobre qué servicios y en qué grado debe ser aplicado a cada persona, por condiciones particulares de la oferta como el hecho de reunir recurso humano en sedes propias bajo reglas formales, presenta un impacto en los costos de atención en salud. Condiciones particulares de la oferta producen variaciones en la forma como son empleados los recursos.
Palabras clave: costos de la atención en salud; servicios ambulatorios de salud; seguro de salud; instituciones de atención ambulatoria; análisis de regresión; Colombia.
Abstract
Objective. Econometric analysis that seeks to measure the cost impact of a private insurer's own network upon outpatient care for its policyholders, own network refers to vertical integrated providers. The purpose is to assess whether greater use of its own network reduces the costs that the insurer incurred, according to what specialized literature suggests.
Materials and methods. Study based on a multiple linear regression on data from a private insurer. The dependent variable is per capita cost of outpatient services. The explanatory variables are adherence to the own network and a number of variables to specify better the model.
Results. With all other factors constant, in relation to covering the costs of outpatient care, it is noted that policyholders with high adhesion to their own network are less expensive than whose with low adhesion.
Conclusions. The decision-making process about what services and what grade should be applied to each person by special conditions of the offer as the aggregation of human resources in own offices under formal rules has an impact on health care costs. Particular supply conditions cause variations in how resources are used.
Key words: health care cost; ambulatory health service; health insurance; ambulatory care facilities; regression analysis; Colombia.
La gestión de los aseguradores privados de salud busca controlar los costos de atención, que finalmente se reflejan en el precio del seguro, para que éste no se convierta en una barrera de acceso.1 Esta situación se enmarca en el estudio de la eficiencia de los sistemas de salud, que ha incorporado la evaluación económica como una opción para explorar e intervenir los ciclos y costos de la producción.2
De acuerdo con Ellis y McGuirre, en los seguros de salud es posible identificar dos estrategias para controlar los costos: desde la demanda, que comparte el costo con los asegurados a través de copagos o deducibles, y desde la oferta, que los divide introduciendo incentivos a los proveedores de los servicios.3 Este último será el foco del presente trabajo.
Un factor importante de las estrategias de control de costos desde la oferta son los modelos de retribución a los proveedores médicos. La Organización para la Cooperación Económica y el Desarrollo (OECD) identificó cuatro formas de pago a los proveedores médicos: a) pagos no reembolsables hechos directamente por los pacientes; b) pagos reembolsables hechos directamente por los pacientes; c) pagos retrospectivos (fee-for-service), y d) pagos prospectivos (prefijados) realizados por la aseguradora.4
Los pagos prospectivos son los que más interfieren en la relación médico-paciente y, por tanto, los que permiten una mayor división del costo desde la oferta.4 Las aseguradoras con red propia de proveedores médicos representan el caso extremo de pagos prospectivos, ya que éstos están integrados verticalmente.
En resumen, se espera que los seguros de salud basados en red propia de proveedores médicos tengan más control sobre los costos de atención de los asegurados. El presente trabajo tiene por objetivo analizar justamente si un mayor uso de la red propia por los asegurados reduce los costos que implica proveer la cobertura.
Material y métodos
Datos y población de estudio
El estudio utiliza los datos de los siniestros de una compañía aseguradora colombiana privada de los años 2008 a 2012. La base de datos contiene características propias de los asegurados como perfil demográfico, sexo, edad, ubicación geográfica, características de los proveedores del servicio y costos de atención.
Los siniestros son filtrados sólo para los servicios ambulatorios: consulta externa, laboratorio, terapias, pruebas diagnósticas y algunas cirugías ambulatorias. Este filtro se realiza porque los centros propios de la aseguradora sólo prestan servicios en el nivel básico. Después de realizar los filtros, la base de datos contiene, en promedio, información de 115000 individuos para los cinco años: desde 88442 asegurados en 2008 hasta 139623 en 2012. En el cuadro I se presenta el perfil demográfico de la población analizada: porcentaje de población femenina, región donde reside, porcentaje de personas que asisten a los centros de salud propios de la aseguradora por lo menos a un servicio en el año, y edad.
Modelo estadístico
Se basa en el desarrollo de un modelo de evaluación económica a través de herramientas econométricas. En éste, las variables utilizadas corresponden a las que tradicionalmente son usadas en los modelos de ajuste de riesgo en salud como morbilidad (diagnósticos), edad y sexo, entre otras.
El instrumento empleado es la regresión lineal múltiple, que incluye variables asociadas con las características propias de los individuos y utiliza modelos de agrupaciones de diagnósticos, y que introduce la carga por morbilidad de cada usuario. El modelo econométrico implementado fue:
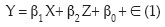
Éste se estimó para cada año. No se usaron datos de panel porque no existía garantía de que los mismos médicos y asegurados fueran seguidos durante los años.
Las variables empleadas para el modelo se clasifican en demográficas, de diagnóstico, de adherencia y de costos. En la ecuación 1, Y es el costo medio per cápita de los asegurados en los servicios ambulatorios. La variable explicativa X introduce la adherencia de los asegurados a la red propia de la compañía, el foco de interés de este trabajo. El vector Z contempla las variables de control (sexo, edad, región, diagnostico). Finalmente, el modelo presenta una constante β0 que corresponde al promedio de costo del individuo base, y ∈, el término de error.
La variable de adherencia (X) establece el grado de participación que tiene el uso de la red propia en la prestación de los servicios de cada individuo. Esta variable está basada en la ecuación 2. La ecuación mide la proporción de consultas que el asegurado realizó en la red propia de la compañía. Si una persona durante un año realizó todas las consultas en el centro de salud de la aseguradora, entonces este indicador será de 100%.
Se seleccionan las consultas para la construcción del indicador de adherencia porque éste es el servicio de entrada a los demás. En este sentido, cuando una consulta se realiza en la institución propia, otros servicios que se derivan de ésta como análisis en laboratorios, exámenes diagnósticos o cirugías ambulatorias de menor complejidad, son realizados en el mismo centro.

La variable adherencia se introduce al modelo con el fin de caracterizar el grado de utilización que el asegurado tiene de la red propia y cómo este hecho impacta los costos de atención. De aquí se desprende que, en el modelo de regresión, se introduzca el costo per cápita por año para los servicios ambulatorios como la variable dependiente.
Incorporar la adherencia cobra sentido para esta propuesta porque los asegurados escogen libremente a cuál proveedor, médico o institución asistir. Más que determinar qué motiva la selección que el asegurado hace del proveedor –que puede estar impactada por variables socioeconómicas, razones emocionales, etc.– establece el efecto que ésta tiene en los costos.
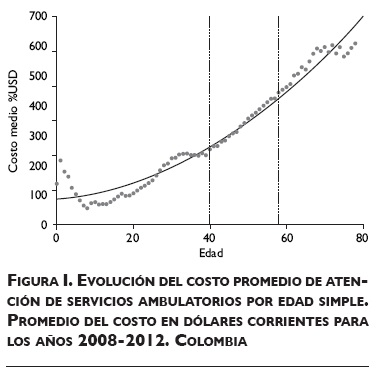
El vector Z, que corresponde a las variables de control del modelo de regresión presentado en la ecuación 1, contempla variables demográficas que caracterizan la población a partir del sexo (mujer=1, hombre=0), región (1, 2 o 3, de acuerdo con la clasificación comercial que la aseguradora tiene del país), y la edad, donde los asegurados se clasificaron en tres rangos: 0-40,41-59 y 60 o más, con base en la tendencia del costo promedio ambulatorio por edad. En la figura 1 se evidencia la tendencia creciente del costo promedio frente a la edad; de forma gráfica se observa cómo las edades 40 y 60 son puntos de transición.
También las variables de diagnóstico forman parte de las variables de control, que clasifican más de 15000 códigos diagnósticos en 25 variables categóricas. En la bibliografía, estos procesos de clasificación son comúnmente empleados. Por ejemplo, Huntley y colaboradores5 encontraron 17 clasificaciones de multimorbilidad a través de simples conteos del número de diagnóstico, similares a los esquemas de grupos de ajustes clínicos de la escuela de salud pública Johns Hopkins6 y los clasificadores jerárquicos propuestos por Pope y colaboradores.7
En este trabajo, se utilizó el modelo DCG/HCC (Diagnostic Cost Group/ Hierarchical Condition Category) para representar las categorías de enfermedades, desarrollado en el marco de los programas Medicare y Medicaid de los Estados Unidos.8 DCG/HCC clasifica los diagnósticos CIE-9 (código de clasificación internacional de enfermedades, que es la clasificación empleada por la base de datos), en 189 grupos; éstos a su vez son agrupados en 25 categorías. Los principales criterios de agrupación de las enfermedades son la coherencia clínica y una adecuada representación de grupo. El modelo excluye las enfermedades transitorias y todas aquéllas marcadas como no específicas en la base de datos. Si una persona tiene uno o más diagnósticos, el seleccionado corresponde al asociado con los mayores costos actuales y potenciales, es decir, jerarquizados.8
Todas las variables del modelo, con excepción de la adherencia y el costo, son de tipo categórico, con "m" categorías; para cada variable son introducidos (m-1) factores para evitar situaciones de multicolinealidad.9 Las estimaciones se realizaron a nivel poblacional.
Resultados
El coeficiente de determinación R2 alcanzado por el modelo es de 17.8%, valor comparable con otros encontrados en estudios previos como los de ajuste de riesgo, proyección de costos de atención esperados, del programa Medicare, seguro de Estados Unidos con más de un millón de asegurados.*
El cuadro II presenta la valoración de los parámetros (β-Coef), el grado de significancia individual (p) y los intervalos de confianza para cada uno de los parámetros. Los valores están expresados en dólares. Éste permite observar las diferencias del costo percibido por la aseguradora para cubrir los costos de atención médica ambulatoria de sus asegurados. Por ejemplo, una persona del sexo femenino es, en promedio, 75 dólares-año más costosa en 2008 y 106 dólares más costosa en 2012 que una persona del sexo masculino. En el caso de la edad, la variable RE1 representa el rango de edad 41-59 y RE2 representa el rango 60+; se corrobora cómo las personas con edad entre 41-59 años demandan servicios de tipo ambulatorio por un valor, en promedio, 186 dólares superior al rango etario 0-40 y de 378 dólares más en el caso del rango 60+ para el año 2012. Este resultado corrobora lo esperado en costos de atención médica: mayores costos en edades más altas y poblaciones femeninas con mayores demandas de servicio. Las diferencias en el costo promedio por región son más variables; por ejemplo, mientras en el año 2008 la región 1 presentó un costo promedio superior de 49 dólares, en el año 2012 la diferencia del costo fue de 18 dólares.
La variable de interés en el modelo es la adherencia. De acuerdo con el cuadro II, la variable adherencia es estadísticamente significativa en 5% para todos los años y está negativamente correlacionada con la variable dependiente conforme a lo esperado. Al asumir que todas las demás variables permanecen constantes, una mayor adherencia reduce el costo medio per cápita de la atención ambulatoria en 8 dólares en 2008 y en 46 en 2012. Esta reducción del costo a medida que crece el grado de adherencia puede representar tanto el efecto de una frecuencia menor de utilización de la atención médica ambulatoria como menores costos unitarios para proveer la atención médica.
El resultado obtenido frente a la variable adherencia es consistente con las conclusiones alcanzadas por estudios previos10-12 donde se argumenta que la demanda de servicios de salud está sujeta a una fuerte influencia de los proveedores y cómo tales proveedores son remunerados.
En relación con la atención ambulatoria, se concluye que una mayor adherencia de los asegurados a la red propia tiene un impacto en la reducción de los costos en que la aseguradora incurre para cubrir los gastos médicos. A partir de esta conclusión, una pregunta interesante es qué tipo de consumidor se adhiere más a la red propia. Para responder esta pregunta, también se realizó una regresión lineal de la variable adherencia; ahora con ésta como variable dependiente, contra las variables explicativas y las variables categóricas C. medio y C. alto, que representan respectivamente la cobertura media o alta de los asegurados de acuerdo con los valores asegurados de sus planes (esta clasificación está en concordancia con los planes comerciales publicados anualmente por la aseguradora).
Las variables C. medio y C. alto funcionan como alternativa a la falta de información sobre la renta y el grado de aversión al riesgo de los asegurados. Es importante resaltar que la cobertura de los diferentes planes de salud es semejante para los diferentes individuos en el caso de los servicios ambulatorios dentro del país; la cobertura sólo difiere en relación con los servicios asistenciales fuera del país. Esto explica el hecho de no incluir la cobertura general para explicar el costo medio per cápita para la atención médica ambulatoria, pero sí la inclusión de la cobertura para explicar la adherencia de los asegurados a la red propia. El cuadro III presenta los resultados.
Con excepción de 2008, se verifica una relación negativa entre una mayor cobertura general y la adherencia a la red propia de la aseguradora. Esto indica que, con todo lo demás constante, los asegurados con menor cobertura general (posiblemente asegurados con menor renta o menor aversión al riesgo) tienden a presentar una mayor adherencia a la red propia.
Discusión
Una vez que el paciente ha entrado en el sistema de suministro, la asignación de recursos se determina en gran medida por las acciones de los proveedores médicos.13 En este contexto, un grupo de investigadores ha buscado la conexión entre los modelos de decisión médica y las disparidades en la atención en salud.14 La bibliografía sobre la división del costo desde la oferta reconoce una gran influencia de los proveedores sobre la demanda por servicios de salud y busca analizar cómo los costos de atención médica pueden ser controlados por la alteración de los incentivos que afectan la decisión médica.
Con base en esta bibliografía como referencia teórica, el objetivo del presente trabajo fue analizar empíricamente el impacto que la red propia de una aseguradora privada tiene sobre el costo para cubrir la atención médica ambulatoria de los asegurados, bajo la premisa de que la red propia y su estructura particular de incentivo deben afectar la decisión médica. En otras palabras, se buscó medir el efecto de la integración de proveedores a la aseguradora y el uso efectivo de esos proveedores por los asegurados. Se entiende por integración el pago prospectivo de los proveedores integrados a través de salarios fijos o valores previamente presupuestados, concepto contrario al de pago retrospectivo por evento (fee for service).
Los resultados alcanzados muestran que la adherencia de los asegurados a la red propia de la aseguradora (i.e. la proporción de consultas que cada asegurado realizó en la red propia de la aseguradora) es estadísticamente significativa y está negativamente correlacionada con el costo medio per cápita de la aseguradora para cubrir los costos de atención de servicios ambulatorios.
Una vez determinado que existen diferencias en los costos de atención ambulatoria para personas que asisten o no con cierta regularidad a los centros de atención propios de la compañía, se debe verificar si esta reducción adicional es causada por precios unitarios menores por servicio o si también es producto de menores frecuencias de utilización.15
En el cuadro IV se presenta la diferencia en las frecuencias de uso de 2012 para los cuatro bloques de servicio que componen la asistencia ambulatoria: consulta, laboratorio, exámenes de diagnóstico y terapias. Los valores presentados consisten en las diferencias de la frecuencia de uso de tres poblaciones: personas que asistieron a menos de 33% de sus consultas en las sedes propias de la compañía, personas que asistieron a este servicio entre 33 y 66% del total de sus consultas y, finalmente, personas con más de 66% de la atención de este tipo de servicios concentrada en estas sedes. Todas las frecuencias son comparadas con el comportamiento de las personas que nunca asistieron a las sedes propias.
El cuadro IV permite concluir que sólo se presenta una reducción de las frecuencias de utilización de los servicios analizados cuando las personas tienen un grado de adherencia (asistencia) superior a 66%, es decir, para impactar las frecuencias de utilización se requiere que las personas concentren la demanda de sus servicios en un punto de atención. Por el contrario, cuando el nivel de adherencia a la red es débil se produce un aumento de las frecuencias. Estas estadísticas conducen a inferir que la relación negativa entre la variable adherencia y los costos de servicios ambulatorios está fundamentada en un menor costo unitario de los servicios y no de manera generalizada en una reducción de las frecuencias, por el hecho de que la proporción de la población vinculada exclusivamente con los centros de salud propios es baja.
Los resultados sugieren que concentrar las poblaciones bajo la gestión de pocos profesionales de la salud, como es el caso de las agrupadas en torno a las sedes propias de la compañía aseguradora, permite la implementación de protocolos que estandaricen el actuar médico. Esta homogenización indiscutiblemente impacta la variable de los costos per cápita por lo menos en las fases preliminares de diagnóstico y prevención de la enfermedad, de manera adicional a obtener una escala que posibilite impactar los costos unitarios de atención de cada servicio.
Este modelo de agregación es normal en los seguros públicos y universales de salud.4 En el caso privado se impone un reto adicional: el diseño del producto debe establecer los mecanismos necesarios que permitan atraer a los usuarios a la utilización de ciertas redes y, al mismo tiempo, mantener la libre elección como uno de los mayores atractivos que ofrece el aseguramiento privado.
A pesar de las mejoras que se pueden tener en los costos de atención cuando los servicios de atención médica se proveen a través de estructuras propias, es importante resaltar que este modelo también implica una mayor interferencia en la relación médico-paciente. Esta mayor interferencia puede ser criticada por los pacientes o los proveedores médicos en caso de que también venga acompañada de una menor libertad de elección o de un menor estímulo a la productividad del profesional médico.
Agradecimiento
A la universidad de Sao Paulo por disponer todos los recursos físicos y financieros para el desarrollo de este trabajo y a la Organización de los Estados Americanos (OEA) que financió el desarrollo del mismo a través de su programa de becas.
Referencias
1. Nuñez J, Zapata JG. La sostenibilidad financiera del sistema de salud colombiano. Dinámica del gasto y principales retos de cara al futuro. Bogotá: Fedesarrollo, 2012:218. [ Links ]
2. Arredondo A, Nájera P, Leyva R. Atención médica ambulatoria en México: el costo para los usuarios. Salud Publica Mex 1999;41:18-26. [ Links ]
3. Ellis RP, Randall P, McGuire TG, Thomas G. Supply-side and demand-side cost sharing in health care. J Econ Perspect 1993;7(4):35-151. [ Links ]
4. OECD. The Reform of Health Care: A comparative analysis of seven OECD countries. Health Policy Studies OECD 1992;2:19-30. [ Links ]
5. Huntley A, Johnson R, Purdy S, Valderas J, Salisbury C. Measures of multimorbidity and morbidity burden for use in primary care settings: asystematic review and guide. Ann Fam Med 2012;10(2):134-141 [consultado el …….]. Disponible en: http://dx.doi.org/10.1370/afm.1363. [ Links ]
6. Johns Hopkins Bloomberg School of Public Health. The Johns Hopkins ACG system. Baltimore: The Johns Hopkins University Bloomberg School of Public Health, 2008. [ Links ]
7. Pope G, Kautter J, Ellis R, Ash A, Ayanian J, Iezzoni L, et al. Risk adjustment for medicare capitation payments using the CMS-HCC model 2004. Health Care Financing Review, 2004;25(4):119-141. [ Links ]
8. Pope GC, Ellis RP, Ash AS, Liu CF, Ayanian JZ, Bates DW, et al. Principal inpatient diagnostic cost group model for medicare risk adjustment. Health Care Financing Review 2000;21:93-118. [ Links ]
9. Guajarati D. Econometria. 4ta. ed. Sao Paulo: Editorial Salvat, 2007. [ Links ]
10. Henning-Schmid H, Selten R, Wiesen D. How payment systems affect physicians' provision behaviour—An experimental Investigation. J Health Econ 2011;30:637-646. [ Links ]
11. Melichar L. The effect of reimbursement on medical decision making: Do physicians altern treatment in response to a managed care incentive? J Health Econ 2009;28:902-907. [ Links ]
12. Schmitz H. Practice budgets and the patient mix of physicians – The effect of a remuneration system reform on health care utilisation. J Health Econ 2013;32:1240-1249. [ Links ]
13. Wennberg JE. Time to tackle unwarranted variations in practice. BMJ 2011;342, d1513. [ Links ]
14. Lutfey K, Eva K, Gertsenberge E, Link C, McKinlay J. Physician cognitive processing as a source of diagnostic and treatment disparities in coronary heart disease: results of a factorial priming experiment. J Health Soc Behav 2010;51(1):16-29. [ Links ]
15. Schleiniger R. Health care cost in Switzerland: Quantity- or price-driven? Health Policy 2014;83-89. [ Links ]
Fecha de recibido: 12 de enero de 2015
Fecha de aceptado: 22 de julio de 2015
 Autor de correspondencia:
Autor de correspondencia:
Mtra. Mónica Márcela Zuluaga Ramírez.
Escola de Artes, Ciências e Humanidades, Universidade de São Paulo.
Calle 19 No 70-45. 05001000 Medellín – Antioquia, Colombia.
Correo electrónico: mmzuluagr@yahoo.com
Declaración de conflicto de intereses. Los autores declararon no tener conflicto de intereses.
* Pope GC, Evans MA, Kautter JK, Ingber MJ, Freeman S, Sekar R, et al. Evaluation of the CMS-HCC Risk Adjustment Model. Centers for Medicare & Medicaid Services. RTI Project Number 0209853.006 2011. Trabajo sin publicar.













