Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.54 no.5 Cuernavaca sep./oct. 2012
ARTÍCULO ORIGINAL
Aceptabilidad y conocimientos sobre la vacunación contra el virus del papiloma humano (VPH) en médicos ginecólogos de la Argentina
Alejandro Mazzadi, PhDI; Melisa Paolino, L en SocII; Silvina Arrossi, PhD.II
IEscuela de Ciencia y Tecnología, Centro de Estudios en Salud y Medio Ambiente, Universidad Nacional de General San Martín. San Martín, Buenos Aires, Argentina
IIConsejo Nacional de Investigaciones Científicas y Técnicas, Centro de Estudios de Estado y Sociedad. Buenos Aires, Argentina
RESUMEN
OBJETIVO: Evaluar entre los ginecólogos argentinos la aceptabilidad y prescripción de la vacuna contra el virus del papiloma humano (VPH), los conocimientos sobre sus características y uso, y las nociones médico-biológicas sobre infección por VPH y cáncer cervicouterino.
MATERIAL Y MÉTODOS: Entre noviembre de 2009 y marzo de 2010 se encuestaron a 686 ginecólogos vía internet.
RESULTADOS: Más de 80% de los encuestados prescribe la vacuna, conoce sus características y administración, y considera la necesidad de continuar con el tamizaje cervical en mujeres vacunadas. El 37% posee un conocimiento global de la relación entre vacuna y detección/tratamiento de la patología cervical. De los encuestados, 25% subestima la magnitud de la infección, ≈30% no reconoce el rol etiológico del VPH en la enfermedad, y ≈40% posee un conocimiento global del manejo de la infección.
CONCLUSIONES: La aceptabilidad de la vacuna contra el VPH es alta. Debe reforzarse la capacitación de los profesionales sobre vacunación y patología cervical, así como las nociones médico-biológicas sobre infección por VPH y cáncer cervicouterino.
Palabras clave: vacunas contra Papillomavirus; aceptabilidad; conocimiento; médicos
ABSTRACT
OBJECTIVE: To evaluate HPV vaccine acceptability and prescription; knowledge about HPV vaccine; and knowledge about HPV infection and cervical cancer among Argentinean gynecologists.
MATERIALS AND METHODS: Between November 2009 and March 2010 we carried out an internet survey of 686 gynecologists.
RESULTS: More than 80% of gynecologists prescribed HPV vaccine, knew characteristics of HPV vaccines, and knew that women will still need regular cervical cancer screening after HPV vaccination; 37% had global knowledge about relationship between vaccine, detection and treatment of cervical cancer; 25% underestimated the epidemiological extent of HPV infections, ≈30% was not aware of the causative relationship between HPV infection and cervical cancer and ≈40% had global knowledge about management of HPV infection.
CONCLUSIONS: HPV vaccine acceptability is high. Physicians need to be fully informed on HPV vaccination and cervical cancer as well as HPV infection management.
Key words: Papillomavirus vaccines; acceptability; knowledge; physicians
El descubrimiento del rol causal del virus del papiloma humano (VPH) en el cáncer cervicouterino introdujo un cambio radical en la prevención de la enfermedad al permitir el desarrollo de vacunas contra el VPH de más de 90% de eficacia contra los genotipos 16 y 18,1,2 causantes de ≈70% de los casos en el mundo.3
En Argentina, la vacunación contra el VPH, sumada al tamizaje cervical en el marco de un programa organizado de prevención, puede reducir significativamente las 2 000 muertes/año atribuidas a la enfermedad.4 Recientemente, el Ministerio de Salud Nacional ha incluido la vacunación contra el VPH en el Calendario Nacional de Vacunación (CNV),5 como parte de una estrategia integral de prevención de cáncer cervicouterino. Sin embargo, el éxito de la vacunación dependerá de una alta cobertura, fuertemente dependiente de la aceptabilidad tanto de los usuarios como de los profesionales de la salud. Diversos estudios informan sobre la influencia de la recomendación médica sobre la aceptabilidad de la vacuna en la población.6-8 En un país de medianos ingresos como Argentina, sin embargo, no existen datos sobre cómo la recomendación de los profesionales está condicionada por sus percepciones, aceptabilidad y conocimientos sobre la vacunación.
En el año 2008, en el marco de la introducción de las vacunas contra el VPH en el mercado argentino, una campaña mediática para promover la vacunación, impulsada por una organización no gubernamental históricamente ligada a la prevención del cáncer, fue retirada de circulación poco tiempo después de su lanzamiento.9 La publicidad omitía información sobre los lineamientos generales de la vacunación y, principalmente, su no-gratuidad al no estar incluida en ese momento en el CNV. El debate surgido en ese momento reveló la heterogeneidad de consensos, percepciones y nociones médico-biológicas sobre la vacunación, incluso entre los profesionales de la salud.
En ese contexto, nuestro equipo investigó la aceptabilidad y prescripción de la vacuna, los conocimientos sobre sus características y uso, y las nociones médico-biológicas sobre infección por VPH y cáncer cervicouterino entre los médicos ginecólogos, uno de los principales efectores de salud en la prevención y control de la enfermedad. Dado el rol clave de los profesionales de la salud en el logro de una alta cobertura de vacunación, los presentes resultados pueden aportar al diseño de estrategias de capacitación y difusión que garanticen la adecuada prescripción de la vacuna y el tamizaje.
Material y métodos
Diseño del estudio
Entre noviembre de 2009 y marzo de 2010 se realizó una encuesta transversal de conveniencia a médicos ginecólogos, en colaboración con la Sociedad de Ginecología y Obstetricia de Buenos Aires (SOGIBA). El estudio fue financiado por PATH, una organización internacional no gubernamental para la salud pública, y fue aprobado por su comité de ética y también por un comité local (Centro de Educación Médica e Investigaciones Clínicas, CEMIC). Los participantes del XXXVII Congreso Internacional de Obstetricia y Ginecología organizado en 2009 por SOGIBA en la Ciudad de Buenos Aires recibieron por correo electrónico una invitación a responder, sin consultar fuentes adicionales, un cuestionario vía internet. El correo incluía un vínculo con el sitio web donde se encontraba el cuestionario. La invitación se realizó con consentimiento informado y en ella se explicaron las características de la encuesta, su carácter anónimo y voluntario, y se informó sobre la posibilidad de contactar al investigador principal o al comité de ética local. Se alentó la participación mediante el sorteo de un premio. Se enviaron 6 000 correos electrónicos y ≈1500 no llegaron a destino por errores en la dirección.
La recolección y procesamiento de datos se realizó mediante un software especializado para encuestas on-line (SIPEweb). Los datos ingresados por los participantes se recibían automáticamente en un servidor, descargados luego en un sistema de procesamiento de encuestas (SIPEwin), y posteriormente exportados a una base de datos en formato del sistema estadístico SPSS. Esta base se transformó posteriormente mediante el programa Stat/Tranfer para su análisis.
El cuestionario
El cuestionario consta de tres series de preguntas (series A, B y C). La serie A recabó información sobre las características de los ginecólogos y de sus prácticas médicas (cuadro I), y abordó los datos sobre la prescripción de la vacuna: características de las pacientes a las que se prescribió (figure 1); barreras principales para la vacunación (costo de la vacuna, falta de reembolso, dudas de los padres acerca de la vacuna, dudas de los ginecólogos acerca de la seguridad de la vacuna, y otras); opinión de los profesionales sobre aceptabilidad de la vacuna entre las adolescentes (13-18 años) y mujeres jóvenes, y sobre la posible inclusión de la vacuna contra el VPH en el CNV (respuestas opcionales: muy de acuerdo, algo de acuerdo, algo en desacuerdo, muy en desacuerdo y no sabe/no está seguro).
La aceptabilidad se evaluó por la proporción de ginecólogos que prescribe la vacuna (extraída de la pregunta QA2, opción i; figure 1), independientemente de la magnitud de la prescripción. La adhesión entusiasta a la vacunación se midió por el número de médicos que están muy o algo de acuerdo con la inclusión de la vacuna en el CNV.
La serie B indagó el conocimiento de los ginecólogos sobre las vacunas disponibles en el mercado argentino, su dosificación, y la relación entre vacunación y detección/tratamiento de la patología cervical.
La serie C indagó el conocimiento de los ginecólogos acerca de la carga epidemiológica del VPH, su papel causal en el cáncer cervicouterino y el manejo clínico de la infección.
Las preguntas de las series B y C pueden verse en los cuadros II y III. Para cada pregunta se propusieron tres posibilidades de respuesta: verdadero, falso y no sé/no estoy seguro. Las respuestas correctas de ambas series se indican entre paréntesis junto a cada pregunta (cuadro II y III).
Se construyeron indicadores globales para medir los conocimientos sobre: a) vacunación y patología cervical (respuestas correctas a QB5-7 de la Serie B, cuadro II); b) carga epidemiológica del VPH (respuestas correctas a QC1-3 de la Serie C, cuadro III); c) el rol causal del VPH (4 o 5 respuestas correctas a QC4-8 de la Serie C, cuadro III) y d) el manejo clínico del VPH (respuestas correctas a QC9-10 de la Serie C, cuadro III).
Análisis de los datos
El análisis estadístico se realizó con el programa STATA 10.1. Se hicieron estadísticas descriptivas para cada variable. El efecto de las características de los médicos (género, año de graduación y ámbito de la práctica profesional) sobre la aceptabilidad, la adhesión entusiasta a la vacunación y los indicadores globales de conocimientos fue evaluado mediante el test χ2 para tablas de contingencia. En caso de que el test χ2 fuese significativo (p<0,05) se realizó un análisis de residuos estandarizados para identificar en qué categorías de las variables se hallaba la asociación.
Los porcentajes de las distintas respuestas se calcularon con base en el número de respuestas obtenidas.
Resultados
Llegaron a destino 4 500 correos electrónicos y 686 se respondieron (tasa de respuesta=0.152).
Características de los encuestados
De los 686 ginecólogos que respondieron la encuesta, 67% son mujeres y 72% se graduó entre 1970 y 2000. El 80% tiene entre 30 y 59 años (cuadro I).
La mayoría reside en el Área Metropolitana de Buenos Aires (AMBA) y en su mayoría son ginecólogos generales (85%). El 67% atiende pacientes en el ámbito público y 78% en la práctica privada.
En su práctica privada, la mayor parte de los profesionales atiende pacientes con seguros de salud: 31% atiende a >50% de pacientes con seguro privado y 45% a >50% con seguro social. Sólo 11% de los médicos atiende >25% de pacientes sin seguro de salud. Pocos (5%) tienen una mayoría de pacientes adolescentes.
Características de la prescripción de la vacuna contra VPH
Del total de los ginecólogos, 74% prescribe la vacuna a <10% de sus pacientes (cuadro I). Al momento de prescribir, casi la mitad de los ginecólogos tiene en cuenta la condición económica del paciente (figure 1).
La vacuna la prescriben 529 de 643 ginecólogos (figure 1), lo que indica una aceptabilidad de 82%. La aceptabilidad no está asociada con el género o año de graduación, pero la práctica profesional influye en la prescripción (χ2=19.58; P<0.001), siendo mayor entre los que trabajan exclusivamente de forma privada (89 vs. 70% en ámbito público exclusivamente) . La adhesión entusiasta a la vacunación es alta: 75% está muy/algo de acuerdo con su inclusión en el CNV (independientemente del género, año de graduación o ámbito profesional). Ocho de cada diez encuestados están muy/algo de acuerdo con la afirmación de que "las adolescentes y mujeres jóvenes aceptan la vacuna contra el VPH".
El costo de la vacuna es considerado la barrera principal para la vacunación por 68% de los ginecólogos, mientras que 5% opta por la falta de reembolso, y se indica que para 73% de los médicos el factor económico es el principal limitante. El 22% (n=144) considera que la barrera principal son sus propias dudas sobre la vacuna, pero sólo 80 de ellos no la prescriben. Finalmente, muy pocos (2%) creen que la barrera principal sean las dudas de los padres acerca de la vacuna.
Nociones sobre vacunación contra el VPH
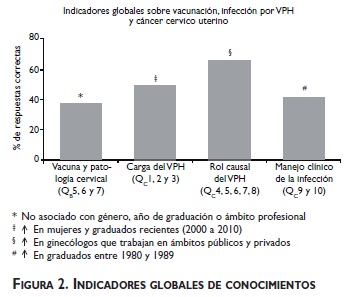
La mayoría de los encuestados está informada sobre las vacunas disponibles (84%) y su dosificación (94% sabe que se aplican en tres dosis). También es bien conocida la necesidad de continuar el Papanicolaou (PAP) luego de la vacunación (98% de aciertos). Sin embargo, el valor del indicador global de conocimiento sobre vacunación y patología cervical es bajo, con 37%, independiente de las características de los médicos (figure 2). Esto se debe a que 42% considera incorrectamente que un test de detección de VPH es necesario antes de la aplicación de la vacuna y a que, también incorrectamente, 27% piensa que las mujeres infectadas deberían tratarse antes de la vacunación (cuadro II).
Nociones médico-biológicas sobre infección por VPH y cáncer cervicouterino
Ciento sesenta y nueve ginecólogos contestaron incorrectamente las dos preguntas referidas a la magnitud epidemiológica de la infección (QC1-2, cuadro III), lo que indica que 25% de los encuestados subestima la magnitud de la infección (cuadro III).
De los encuestados, 49% (n=337) posee un conocimiento global sobre la carga epidemiológica del VPH (figure 2). Este conocimiento está asociado con el género (χ2=6.01; p=0.014) y con el año de graduación (χ2= 12.65; p=0.013). Es mayor en mujeres (53 vs. 43% en hombres) y en graduados entre 2000 y 2010 (58 vs. <50% en el resto).
De 678 ginecólogos, 65% (n=441 posee un conocimiento global sobre el rol causal de la infección (figure 2). Un conocimiento ligeramente mayor se observa en aquellos que trabajan tanto en ámbitos privados como públicos: 71 vs. 58% en público (χ2=8.46; p=0.015). Del total de los ginecólogos, 28% desconoce la relación causal entre infección por VPH y cáncer cervicouterino (QC4, cuadro III).
El indicador global sobre manejo clínico del VPH indica que ≈40% de los ginecólogos posee nociones sobre el manejo de la infección (figure 2). Este conocimiento se asocia con el año de graduación (χ2=18.18; p=0.001), siendo mayor en los graduados entre 1980 y 1989 (49 vs. 29% en los graduados entre 1970 y 1979).
Discusión
Este estudio involucra principalmente a ginecólogos generales del AMBA y provincia de Buenos Aires, donde vive más de un tercio de la población argentina. Todos se inscribieron al Congreso de SOGIBA 2009 y acceden a internet. La mayor parte son mujeres, graduadas entre 1970-2000, y atienden mayoritariamente a pacientes con seguro de salud y a pocas adolescentes.
La aceptabilidad de la vacuna contra el VPH es alta (82%), ligeramente superior entre aquéllos de actividad profesional exclusivamente privada, y cercana al número de ginecólogos que evalúan positivamente su incorporación al CNV. Más aún, 80% considera que la vacunación también es aceptada por sus pacientes adolescentes y mujeres jóvenes. Estos resultados coinciden con los de investigaciones en otros países que muestran un alto nivel de aceptabilidad de los profesionales de la salud, tanto antes10 como después11-13 de la introducción de la vacuna. El presente estudio indica que es el factor económico, y no la aceptabilidad de la vacuna, lo que esencialmente ha condicionado su prescripción (antes de su inclusión en el CNV). La escasa prescripción ha estado básicamente dirigida a quienes pueden costearla. Al igual que en otros estudios,14,15 los aquí encuestados consideran que la principal barrera para su aplicación es su costo (450-900 dólares al momento de la encuesta). Esta barrera también es evocada por las potenciales usuarias de la vacuna, según una encuesta poblacional realizada por el equipo del presente estudio en el AMBA: una de las principales razones reportadas por las madres de preadolescentes para no vacunar a sus hijas es el costo de la vacuna.16 La incorporación al CNV y la caída del precio de las vacunas atenuarán el impacto del costo como barrera de la prescripción.
Otro factor señalado como barrera principal son las propias dudas acerca de la vacuna. Sin embargo, esta barrera no alcanza a inhibir completamente la prescripción, puesto que casi la mitad de los profesionales que manifestaron sus dudas la prescriben. Nuestros resultados no explican este comportamiento diferencial, pero las dudas sobre la vacuna no parecen condecirse con el alto nivel de seguridad biológica reportado.17,18 La mayoría de los ginecólogos tiene en cuenta la edad de la paciente al prescribir la vacuna y, en menor medida, su actividad sexual. Dado que en Argentina la vacuna es gratuita para las niñas de 11 años (a partir de su inclusión en el CNV), deberá informarse a los profesionales sobre la razón de esta focalización y sobre las posibilidades de prevención en las mujeres adultas. La necesidad de continuar con PAP periódicos luego de la vacunación, en cambio, es un dato importante muy presente en las respuestas de los ginecólogos (98% de conocimiento). Es posible que la controversia pública por la omisión de esta información en la antes referida campaña publicitaria, sumada a la información provista por sociedades científicas y autoridades sanitarias, hayan incidido en el alto conocimiento de esta recomendación preventiva.
Aunque su nivel de prescripción ha sido muy bajo, la información sobre las vacunas existentes contra el VPH está muy enraizada entre los ginecólogos. Más de 80% conoce los virus "blancos" de las vacunas disponibles y más de 90% conoce su dosificación. En cuanto a los conocimientos relativos a vacunación y patología cervical, y aunque es bien conocida la necesidad de continuar el PAP luego de la misma, existe una considerable desinformación sobre la baja efectividad de realizar, en mujeres sexualmente activas, un test de detección y un tratamiento de la infección (si existiera) antes de vacunarlas. La mayoría reconoce que la infección por VPH es frecuente, pero la magnitud de la infección es subestimada por ≈25% de los encuestados. Previsiblemente, dicha subestimación es menor que la reportada en médicos no ginecólogos, tanto de Argentina (37% en pediatras) como de otros países,19,20 pero, sumada al modesto conocimiento de la prevalencia específica de la infección por edad, lleva a un moderado conocimiento global de la carga epidemiológica del VPH. Adicionalmente, casi un tercio de los ginecólogos no reconoce la relación etiológica entre VPH y cáncer. Similares o más altos niveles de desconocimiento fueron previamente informados en otros países, tanto en ginecólogos como en otros profesionales de la salud.21,22
Finalmente, el conocimiento del manejo clínico de la infección por VPH también es moderado. De los encuestados, 44% considera que la infección debería tratarse aun en ausencia de lesión precancerosa. Esta idea coincide con que casi 30% considera que "las mujeres infectadas deberían tratarse la infección antes de vacunarse". Estos resultados se explican por el no reconocimiento de que no existe, a la fecha, un tratamiento efectivo para la infección por VPH.23,24 Además, uno de cada tres ginecólogos considera, contrariamente a lo que indica la evidencia científica,25-27 que las mujeres sexualmente activas y menores de 30 años deben hacerse un test de VPH. El uso del test se recomienda a partir de los 30 años, cuando aumenta la especificidad para la detección de lesión precancerosa. Su aplicación en mujeres jóvenes puede resultar en una sobrecarga de los servicios de salud (dado que las infecciones transitorias son muy comunes), en un sobretratamiento de lesiones que usualmente retrogradan espontáneamente28 y en daño potencial, dado que ciertos tratamientos de lesiones intraepiteliales aumentan el riesgo de complicaciones durante el embarazo y parto.29
Los profesionales encuestados atienden a una baja proporción de adolescentes, principales destinatarias de la vacuna. Sería necesario llevar a cabo estudios similares a éste, focalizados en otras especialidades médicas implicadas más directamente en la indicación de la vacuna a esa población. Un estudio antes referido, en un grupo reducido de pediatras, indica que éstos poseen un perfil de conocimientos (sobre la vacuna y la enfermedad) similar, aunque ligeramente menor al de los ginecólogos.
Nuestros resultados no pueden extrapolarse a la totalidad de los ginecólogos de la Argentina dado que refieren a los inscritos al Congreso SOGIBA 2009 que aceptaron la invitación, y sus respuestas podrían diferenciarse de las de aquéllos no inscritos, o de los inscritos que no respondieron o no recibieron la encuesta. Es posible también que los participantes de la encuesta sean los más favorables para llevar a cabo aplicación de la vacuna contra el VPH, lo que podría implicar una sobreestimación de la aceptabilidad en nuestro estudio. También es posible que la motivación para participar en la encuesta haya estado ligada a un mayor conocimiento del tema, lo que podría resultar en una sobreestimación del nivel de conocimiento. Adicionalmente, la muestra está compuesta principalmente de profesionales del AMBA y la Provincia de Buenos Aires, por lo que no es representativa de los profesionales del resto del país.
En resumen, en el actual contexto de incorporación de la vacuna contra el VPH al CNV, la visión de los profesionales es fundamental en el diseño de estrategias de salud pública. Los presentes resultados indican que la aceptabilidad de la vacuna es alta, lo que facilitaría el logro de una alta cobertura. La correcta ponderación científica sobre la vacunación contra el VPH debe basarse en los conocimientos médico-biológicos sobre la infección y el cáncer cervicouterino. Nuestro estudio mostró que, en general, los conocimientos sobre el tema son menores entre ginecólogos hombres, entre aquéllos que trabajan exclusivamente en el ámbito privado, y entre los que tienen mayor tiempo de graduados. En el marco de la introducción de nuevas tecnologías (vacuna, test de ADN-VPH para tamizaje primario), es imprescindible la capacitación específica sobre el tema tanto en los niveles de grado como de posgrado. Es necesario asegurar la actualización de profesionales formados con una currícula anterior al reconocimiento del vínculo causal VPH-cáncer cervicouterino y a los avances actuales en epidemiología y manejo de la infección.
Agradecimientos
Los autores agradecen a SOGIBA por su participación en la implementación del estudio, y especialmente al Dr. Jorge Vinacur por su apoyo e interés.
Declaración de conflicto de intereses. Los autores declararon no tener conflicto de intereses.
Referencias
1. Harper DM. Prevention of Human Papillomavirus Infections and Associated Diseases by Vaccination: A New Hope for Global Public Health. Public Health Genomics 2009;12:319-330. [ Links ]
2. Villa LL, Perez G, Kjaer SK, Paavonen J, Lehtinen M, Munoz N, et al. Quadrivalent vaccine against human papillomavirus to prevent high-grade cervical lesions. N Engl J Med 2007;356:1915-1927. [ Links ]
3. Bosch FX, de Sanjosé S. The epidemiology of human papillomavirus infection and cervical cancer. Dis Markers 2007;23:213-227. [ Links ]
4. Ministerio de Salud. Programa Nacional de Prevención de Cáncer Cérvico-uterino. Argentina. [Consultado agosto 2011] Disponible en: http://www.msal.gov.ar/cancer-cervico-uterino/ [ Links ]
5. Argentina. Presidencia de la Nación, Boletín Oficial de la República Argentina. Resolución 563/2011. Año CXIX, Nº 32149, 13 de mayo de 2011. [Consultado agosto 2011]. Disponible en: http://www.boletinoficial.gov.ar/DisplayPdf.aspx?s=BPBCF&f=20110513. [ Links ]
6. Dempsey AF, Zimet GD, Davis RL, Koutsky L. Factors that are associated with parental acceptance of human papillomavirus vaccines: A randomized intervention study of written information about HPV. Pediatrics 2006;117:1486-1493. [ Links ]
7.Reiter PL, Brewer NT, Gottlieb SL, Mcree AL, Smith JS. Parents' health beliefs and HPV vaccination of their adolescent daughters. Soc Sci Med 2009;69:475-480. [ Links ]
8. Rosenthal SL, Weiss TW, Zimet GD, Ma L, Good MB, Vichnin MD. Predictors of HPV vaccine uptake among women aged 19-26: Importance of a physician's recommendation. Vaccine 2011;29:890-895. [ Links ]
9. Lipcovich P. Vacuna, campaña, polémica. Página 12 2008 octubre 25; sección Sociedad. [Consultado septiembre 2011]. Disponible en: http://www.pagina12.com.ar/diario/sociedad/3-113945-2008-10-25.html. [ Links ]
10.Raley JC, Followwill KA, Zimet GD, Ault KA. Gynecologists' attitudes regarding human papilloma virus vaccination: a survey of Fellows of the American College of Obstetricians and Gynecologists. Infect Dis Obstet Gynecol 2004;12:127-133. [ Links ]
11.Leddy MA, Anderson BL, Gall S, Schulkin J. Obstetrician-gynecologists and the HPV vaccine: practice patterns, beliefs, and knowledge. J Pediatr Adolesc Gynecol 2009;22:239-246. [ Links ]
12.Krupp K, Marlow LA, Kielmann K, Doddaiah N, Mysore S, Reingold AL, et al. Factors associated with intention-to-recommend human papillo-mavirus vaccination among physicians in Mysore, India. J Adolesc Health 2010;46:379-384. [ Links ]
13.Askelson NM, Campo S, Lowe JB, Dennis LK, Smith S, Andsager J. Factors related to physicians' willingness to vaccinate girls against HPV: the importance of subjective norms and perceived behavioral control. Women Health 2010;50:144-158. [ Links ]
14. Ko EM, Missmer S, Johnson NR. Physician attitudes and practice toward human papillomavirus vaccination. J Low Genit Tract Dis 2010;14:339-345. [ Links ]
15. Daley MF, Crane LA, Markowitz LE, Black SR, Beaty BL, Barrow J, et al. Human papillomavirus vaccination practices: a survey of US physicians 18 months after licensure. Pediatrics 2010;126:425-433. [ Links ]
16. Arrossi S, Maceira V, Paolino M, Sankaranarayanan R. Acceptability and uptake of HPV vaccine in Argentina before its inclusion in the immunization program: A population-based survey. Vaccine 2012; 30:2467-2474. [ Links ]
17. De Carvalho N, Teixeira J, Roteli-Martins CM, Naud P, De Borba P, Zahaf T, et al. Sustained efficacy and immunogenicity of the HPV-16/18 AS04-adjuvanted vaccine up to 7.3 years in young adult women. Vaccine 2010;28:6247-6255. [ Links ]
18. Paavonen J, Naud P, Salmerón J, Wheeler CM, Chow SN, Apter D, et al. Efficacy of human papillomavirus (HPV)-16/18 AS04-adjuvanted vaccine against cervical infection and precancer caused by oncogenic HPV types (PATRICIA): final analysis of a double-blind, randomised study in young women. Lancet 2009;374:301-314. [ Links ]
19. Ali SF, Ayub S, Manzoor NF, Azim S, Afif M, Akhtar N, et al. Knowledge and awareness about cervical cancer and its prevention amongst interns and nursing staff in Tertiary Care Hospitals in Karachi, Pakistan. PLoS One 2010; 5:e11059. [ Links ]
20. Arillo-Santillán E, Lazcano-Ponce E, Peris M, Salazar-Martínez E, Salmerón-Castro J, Alonso-De Ruiz P. El conocimiento de profesionales de la salud sobre la prevención del cáncer cervical. Alternativas de educación médica. Salud Publica Mex 2000; 42:34-42. [ Links ]
21. Aldrich T, Becker D, García SG. Mexican physicians' knowledge and attitudes about the human papillomavirus and cervical cancer: a national survey. Sex Transm Infect 2005;81:135-141. [ Links ]
22. Nganwai P, Truadpon P, Inpa C, Sangpetngam B, Mekjarasnapa M, Apirakarn M, et al. Knowledge, attitudes and practices visa-vis cervical cancer among registered nurses at the Faculty of medicine, Khon Kaen University, Thailand. Asian Pac J Cancer Prev 2008;9:15-18. [ Links ]
23. Herrero R, Ferreccio C, Salmerón J, Almonte M, Sánchez GI, Lazcano-Ponce E, et al. New approaches to cervical cancer screening in Latin America and the Caribbean. Vaccine 2008;26S:L49-L58. [ Links ]
24. Rodríguez AC, Schiffman M, Herrero R, Wacholder S, Hildesheim A, Castle PE, et al. Rapid clearance of human papillomavirus and implications for clinical focus on persistent infections. J Natl Cancer Inst 2008;100:513-517. [ Links ]
25. Cuzick J, Harbin M, Sankaranarayanan R, Tsu V, Ronco G, Mayrand ME, et al. Overview of Human Papillomavirus-Based and Other Novel Options for Cervival Cancer Screening in Developed and Developing Countries. Vaccine 2008;K29-K41. [ Links ]
26. Sankaranarayanan R, Nene BM, Shastri SS, Jayant K, Muwonge R, Budukh AM, et al. HPV Screening for cervical cancer in Rural India. N Engl J Med 2009;360:1385-1394. [ Links ]
27. Solomon D, Papillo J, Davis-Davey D. Cytopathology Education and Technology Consortium Statement on HPV DNA test utilization. J Low Genit Tract Dis 2009;13:135-136. [ Links ]
28. Moscicki AB, Shiboski S, Hills NK, Powell KJ, Jay N, Hanson EN, et al. Regression of low-grade squamous intra-epithelial lesions in young women. Lancet 2004;364:1678-1683. [ Links ]
29. Arbyn M, Kyrgiou M, Raifu AO, Koliopoulos G, Martin-Hirch P, Pren-diville W, et al. Perinatal mortality and other severe adverse pregnancy outcomes associated with treatment of cervical intraepithelial neoplasia: meta-analysis. BMJ. 2008;337: a1284. [ Links ]
 Autor de correspondencia:
Autor de correspondencia:
Dra. Silvina Arrossi. Centro de Estudios de Estado y Sociedad.
Sánchez de Bustamante 27 (1193). Buenos Aires, Argentina.
Correo electrónico: silviarrossi2020@gmail.com
Fecha de recibido: 13 de septiembre de 2011
Fecha de aceptado: 16 de abril de 2012