Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.53 supl.2 Cuernavaca ene. 2011
ARTÍCULO DE REVISIÓN
The health system of Colombia
Ramiro Guerrero, M en CI; Ana Isabel Gallego, BSII; Victor Becerril-Montekio, Lic en Ec, M en SocIII; Johanna Vásquez, M Sc.IV
ICentro de Estudios en Protección Social y Economía de la Salud, Colombia
IICentro de Investigación en Economía y Finanzas, Universidad Icesi, Colombia
IIICentro de Investigación en Sistemas de Salud, Instituto Nacional de Salud Pública, México
IVCentro de Investigaciones Económicas, Universidad de Antioquia, Colombia
RESUMEN
En este trabajo se presenta una breve descripción de las condiciones de salud de Colombia y una descripción detallada del sistema colombiano de salud. Esta última incluye una descripción de su estructura y cobertura, sus fuentes de financiamiento, el gasto en salud, los recursos con los que cuenta, quién vigila y evalúa al sector salud y qué herramientas de participación tienen los usuarios. Dentro de las innovaciones más recientes del sistema se incluyen las modificaciones al Plan Obligatorio de Salud y a los montos de la unidad de pago por capitación, la integración vertical entre empresas promotoras de salud y las instituciones prestadoras de servicios, así como el establecimiento de nuevas fuentes de recursos para lograr la universalidad e igualar los planes de beneficios entre los distintos regímenes.
Palabras clave: sistema de salud; seguridad social; Colombia
ABSTRACT
This document briefly describes the health conditions of the Colombian population and, in more detail, the characteristics of the Colombian health system. The description of the system includes its structure and coverage; financing sources; expenditure in health; physical material and human resources available; monitoring and evaluation procedures; and mechanisms through which the population participates in the evaluation of the system. Salient among the most recent innovations implemented in the Colombian health system are the modification of the Compulsory Health Plan and the capitation payment unit, the vertical integration of the health promotion enterprises and the institutions in charge of the provision of services and the mobilization of additional resources to meet the objectives of universal coverage and the homologation of health benefits among health regimes.
Keywords: health system; social security; Colombia
Contexto
Demografía
En 2010 la población de Colombia se estima en 45.5 millones de habitantes, 50.6% mujeres y 49.4% hombres.1 Alrededor de siete millones de personas (16.2% del total) viven en la ciudad de Bogotá y cerca de tres cuartas partes de la población en zonas urbanas.2 Poco más de 10% de la población colombiana se reconoce a sí misma como perteneciente a alguna minoría étnica (raizal, palenquero, negro, mulato, afro-colombiano o afro-descendiente, mestizo, gitano) y 3.4% como indígenas.3
Según la CEPAL, la tasa anual media de crecimiento poblacional en el quinquenio 2000-2005 fue de 1.59%.4 Las proyecciones nacionales de población del Departamento Administrativo Nacional de Estadística (DANE) indican que la tasa media anual de crecimiento en el quinquenio 2005-2010 fue de 1.19 y será de 1.15 en el quinquenio 2010-2015.1 En 1995 la relación de dependencia demográfica en Colombia era de 63.7%; bajó a 59.9% en 2005 y descendió todavía más, a 54.6%, en 2010, cuando los menores de 15 años concentraron a 28.5% de la población y los mayores de 65 años a 6.7%.5
Como en el resto de los países de la región, la tasa global de fecundidad se ha ido reduciendo desde la segunda mitad del siglo pasado, cuando el número promedio de hijos por mujer oscilaba entre seis y siete. Los datos de la Encuesta Nacional de Demografía y Salud para el periodo 2000-2005 arrojan una tasa de fecundidad de 2.4 hijos por mujer.6
Condiciones de salud
El DANE reporta una esperanza de vida al nacer para el quinquenio 2005-2010 de 74 años.1 Por su parte, la tasa de mortalidad infantil bajó de 30.8 por 1 000 nacidos vivos en 1990 a 20.6 en 2008.7 Sin embargo, persisten importantes diferencias entre los departamentos, pues mientras algunos han logrado abatir la mortalidad infantil hasta alcanzar 14.5 por 1 000 nacidos vivos en 2008 (Caldas), hay otros en donde la tasa sigue siendo de hasta 68.1 por 1 000 nacidos vivos (Chocó).8
La meta del milenio para mortalidad materna en Colombia es disminuirla a 45 por 100 000 nacidos vivos en 2015.7 En 2008 la razón de mortalidad materna por 100 000 nacidos vivos reportada por el DANE fue de 62.75, con importantes diferencias entre regiones. La gran mayoría de las muertes maternas son atribuibles a causas evitables tales como hipertensión y hemorragia postparto.
En 2008 las principales causas de muerte en la población adulta fueron la enfermedad isquémica del corazón, las agresiones y sus secuelas, las enfermedades cerebrovasculares y las enfermedades crónicas de las vías respiratorias inferiores.9
La primera causa de mortalidad entre las mujeres de todas las edades son las enfermedades isquémicas del corazón (15.2% de los decesos) seguidas por las enfermedades cerebrovasculares (9.4%) (cuadro II).
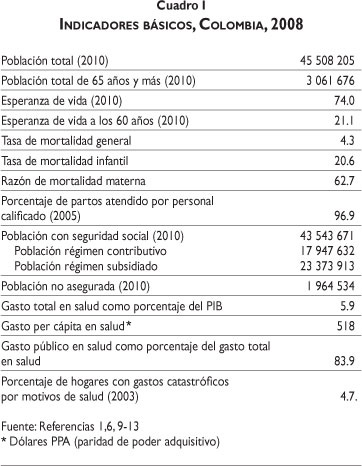

En primer lugar como causa de muerte entre los hombres se encuentran las enfermedades isquémicas del corazón (72.6 por 100 000 habitantes), seguidas por los homicidios (70.8 por 100 000 habitantes).
La principal causa de muerte en los hombres y mujeres de entre 15 y 44 años de edad en 2008 eran las agresiones y homicidios. Sin embargo, la mortalidad por esta causa es 13 veces mayor en los hombres que en las mujeres (121.4 por 100 000 hombres de entre 15 y 44 años versus 9.6 por 100 000 mujeres de entre 15 y 44 años). Si bien la violencia armada ha cedido en los años más recientes, de acuerdo con datos del DANE, en 2008 la violencia ocupó el segundo lugar como causa de mortalidad en la población general (38.1 decesos por esta causa por 100 000 habitantes).
Por lo que se refiere a la carga de la enfermedad, alrededor del 26% de los años de vida saludable (AVISAS) perdidos en Colombia en el año 2005 se debieron a mortalidad prematura y 74% a discapacidad;9 66.5% de los AVISAS perdidos por enfermedades infecciosas y perinatales de deben a discapacidad.9 En el grupo de enfermedades crónico degenerativas, este porcentaje se eleva a 84.2%, mientras que en el grupo de lesiones 99% de los AVISAS se pierden por mortalidad prematura. Las lesiones son responsables de 8% de los AVISAS totales perdidos. De éstos, 72% corresponde a agresiones (que son la quinta causa de pérdida de AVISAS) y el restante 28% a accidentes de tránsito y otras lesiones no intencionales.
Estructura y cobertura
El sistema de salud colombiano está compuesto por un amplio sector de seguridad social financiado con recursos públicos y un decreciente sector privado. Su eje central es el Sistema General de Seguridad Social en Salud (SGSSS). La afiliación al sistema es obligatoria y se hace a través de las entidades promotoras de salud (EPS), públicas o privadas, que reciben las cotizaciones y, a través de las instituciones prestadoras de servicios (IPS), ofrecen el Plan Obligatorio de Salud (POS) o el POS-S para los afiliados al régimen subsidiado (RS). El sector exclusivamente privado es utilizado por la clase alta y un sector de la población de ingresos medios que, por carecer de cobertura o en busca de mejores condiciones de acceso que ofrece el SGSSS, acude a la consulta privada.
¿Quiénes son los beneficiarios?
La Constitución Política de 1991 estableció el derecho de todos los colombianos a la atención a la salud como un servicio público cuya prestación se realiza bajo la dirección, coordinación y control del Estado con la participación de agentes públicos y privados. La Ley 60 de 1993 dio impulso al mandato constitucional mediante normas que dieron origen a la descentralización del sistema. La Ley 100 del mismo año creó el actual SGSSS.
Hay dos regímenes de aseguramiento que pretenden dar cobertura a toda la población: el régimen contributivo (RC) y el régimen subsidiado (RS), vinculados entre sí a través de un fondo de recursos llamado Fondo de Solidaridad y Garantía (FOSYGA). Todos los asalariados o pensionados, al igual que todos los trabajadores independientes con ingresos iguales o superiores a un salario mínimo, tienen la obligación de afiliarse al RC. Para hacerlo, pueden elegir libremente una EPS pública o privada. La contribución obligatoria equivale a 12.5% de los ingresos laborales, pero en el caso de los trabajadores asalariados o pensionados, estos sólo pagan el equivalente a 4% de su salario, mientras que el empleador (o pagador de pensión) se encarga de pagar el restante 8.5%. Los trabajadores independientes deben pagar la totalidad de la contribución. Las EPS se encargan de afiliar y registrar a los usuarios, recaudar las cotizaciones, y organizar y garantizar la prestación del POS. En 2010 la cobertura del RC fue de 39.4% de la población.
El RS, por su parte, se encarga del aseguramiento de todas las personas sin capacidad de pago y no cubiertas por el RC. La identificación de dicha población es competencia municipal y se lleva a cabo mediante la aplicación de la encuesta del Sistema de Identificación y Clasificación de Potenciales Beneficiarios para los Programas Sociales (SISBEN). Los recursos para el financiamiento del RS son reunidos a través del FOSYGA y equivalen a uno y medio puntos porcentuales provenientes de 12.5% de la cotización del régimen contributivo que se suman a fondos provenientes de otras fuentes fiscales y parafiscales. Los beneficiarios del RS acuden a las EPS de dicho régimen. La cobertura del RS en 2010 alcanzó a 51.4% de la población.10
Además de los beneficiarios del SGSSS, existen varios grupos que gozan de otros esquemas de seguridad social (4.9% de la población del país) y que pertenecen a los regímenes especiales. Tal es el caso del Magisterio, las Fuerzas Militares, la Policía Nacional, y quienes laboran en las universidades públicas y en la Empresa Colombiana de Petróleos (ECOPETROL).
Adicionalmente se consideró la participación en el SGSSS de personas que lo harán en forma transitoria mientras se logra la universalidad en la afiliación. Son aquellos que por incapacidad de pago y mientras logran ser beneficiarios del régimen subsidiado tendrán derecho a los servicios de atención de salud que prestan las instituciones públicas y aquellas privadas que tengan contrato con el Estado.
De acuerdo con los registros del sistema, en 2010 el total de beneficiarios de algún tipo de aseguramiento en salud representaba 95.7% de la población.10
El SGSSS, a través del RS, ha logrado afiliar y dar cobertura a los sectores empobrecidos. No obstante, aún existe una porción de la población de ingresos medios que carece de cobertura, ya sea porque se encuentra transitoriamente desempleada o porque, tratándose de trabajadores independientes, no alcanzan la estabilidad laboral necesaria para pagar regularmente 12.5% de sus ingresos como cotización al SGSSS. En todo caso, esta población todavía se ve obligada a acudir a la consulta privada haciendo pagos de bolsillo.

¿En qué consisten los beneficios?
El aseguramiento corre a cargo de las EPS y el objetivo del SGSSS es que los beneficios de los regímenes subsidiado y contributivo lleguen a ser los mismos. Cada EPS conforma y ofrece a sus afiliados una red de IPS públicas y/o privadas: consultorios, laboratorios, hospitales y todos los profesionales que individualmente o agrupados ofrecen sus servicios de atención a la salud. Los hospitales públicos, por su parte, se han ido transformando en organizaciones autónomas, denominadas Empresas Sociales de Estado, que venden sus servicios a las EPS.
Como mínimo, la red de IPS públicas y/o privadas conformada por cada EPS debe cubrir el llamado POS, que cubre tanto al afiliado cotizante como a su grupo familiar en lo que se refiere a todas las actividades de promoción y fomento de la salud y prevención de la enfermedad que se prestan en el primer nivel de atención. Los beneficios incluyen también la atención inicial de urgencias, atención al recién nacido, y consulta médica general y odontológica. Previa referencia por parte del médico general, también se incluyen la consulta médica especializada, exámenes de laboratorio, medicamentos, hospitalización, intervenciones quirúrgicas de baja complejidad, tratamientos de rehabilitación física, y diversas terapias, prótesis y órtesis. El POS cubre la atención de algunas enfermedades de alto costo, dentro de las que se incluyen el sida, la enfermedad renal crónica y el cáncer. Además, quienes cotizan en el régimen contributivo tienen derecho a prestaciones económicas suplementarias en casos de licencia por maternidad y de incapacidad por enfermedad.
En Colombia, el POS-C ha sido más amplio que el POS-S desde su definición en el año 1994. Sin embargo sucesivos mandatos legales y jurisprudenciales han ordenado la unificación de ambos planes. En 2010 el POS-C cubrió más de 660 medicamentos y 5 832 actividades, procedimientos e intervenciones en salud y servicios hospitalarios.11
Existen tanto cuotas moderadoras como copagos que los afiliados tienen que realizar de acuerdo con tabuladores y tarifas ajustados por servicios y por grupos de ingresos. Las cuotas moderadoras tienen por objeto regular la utilización de los servicios y estimular su uso racional al tiempo que se promueve la inscripción de los afiliados en los programas de atención integral desarrollados por las EPS. Estos copagos tienen como finalidad ayudar a financiar el sistema. Algunos servicios están exentos de cobro, particularmente los de promoción de la salud y prevención de la enfermedad, así como los de prescripción regular, como el tratamiento de la epilepsia, la hipertensión, el asma y la diabetes. En el caso del régimen contributivo, el afiliado cotizante no está obligado a hacer copagos por atención hospitalaria, pero sí los miembros de su núcleo familiar.
Por lo que respecta a la participación de los usuarios en las cotizaciones, de acuerdo con la clasificación por niveles del SISBEN, los niveles 1 y 2, que corresponden a la población más pobre, gozan de subsidio total. El nivel 3 obtiene, en principio, subsidios parciales, si bien en la práctica hay subsidio total. De igual manera, quienes han sido identificados dentro del nivel 1 del SISBEN están exentos del pago de copagos y cuotas moderadoras.
Las personas con capacidad de pago pueden adquirir voluntariamente seguros de salud privados y complementarios, siempre y cuando cumplan primero su obligación de cotizar al SGSSS. Los accidentes de trabajo y las enfermedades de origen profesional se cubren mediante un seguro aparte del POS que los empleadores están obligados por ley a contratar.
Financiamiento
¿Quién paga?
Los servicios de salud se financian con contribuciones de los trabajadores asalariados e independientes afiliados a las EPS, con contribuciones del gobierno y con contribuciones de los empleadores. Todas estas contribuciones se reúnen en el FOSYGA, el cual las redistribuye a las EPS según la cantidad de afiliados que tienen en cada uno de los dos regímenes, contributivo o subsidiado. En el caso del subsidiado, los recursos del FOSYGA se suman a las trasferencias fiscales de la nación a los municipios para completar la financiación de los servicios.
Las EPS a su vez pagan los servicios a las IPS bajo diferentes modalidades: retrospectivo por evento, prospectivo por grupo diagnóstico y, en ocasiones, por capitación a los prestadores de ciertos servicios.
¿A cuánto asciende el gasto en salud?
El gasto total en salud en Colombia está compuesto por el gasto público directo, el gasto en seguridad social en salud y el gasto privado en salud.
El gasto público directo es el que realizan el Ministerio de la Protección Social (MPS) y sus entidades adscritas, las entidades territoriales de salud (direcciones seccionales y locales de salud y hospitales públicos) en relación con: la atención de personas aún no afiliadas al sistema mediante gastos de administración e inversión que funcionan como subsidio a la oferta, el saneamiento ambiental y los servicios de salud pública dirigidos a la comunidad, los gastos de dependencias y programas oficiales y el FOSYGA. También incluye el gasto en seguridad social correspondiente al régimen subsidiado, el cual funciona como subsidio a la demanda.
El gasto en seguridad social en salud corresponde al régimen contributivo y está basado en cotizaciones. Éste se realiza a través de las EPS (públicas y privadas) y los regímenes especiales.
El gasto privado total comprende el gasto imputado en atención de salud por los seguros privados voluntarios (pólizas de salud y de accidentes personales), los planes de medicina prepagada y el gasto directo de las familias o gasto de bolsillo.
Según información del MPS, el gasto total en salud como porcentaje del PIB entre 1993 y 2003 en promedio fue de 8.5%.12 Sin embargo, se notan dos periodos con marcadas diferencias. Entre 1993 y 1997 se registró un crecimiento del gasto que se fue reduciendo hasta que, a partir de 1998 y hasta 2003, se registra un decrecimiento. Un comportamiento similar tuvo el gasto público directo, el gasto privado y el gasto per cápita en dólares constantes del año 2000. Este último alcanzó un valor máximo de US$ 317 en 1997, reduciéndose a US$ 111 en 2003, lo cual en parte refleja una marcada devaluación de la moneda a partir de 1998.
El gasto público en seguridad social en salud ha mantenido una tasa de crecimiento positiva entre 1993 y 2003, excepto en 2000, como reflejo de la crisis económica de 1999, y en 2002. Como consecuencia, aumentó la participación del gasto público en seguridad social en salud al tiempo que disminuyeron el gasto privado y el gasto de bolsillo, lo cual podría deberse a los incrementos en la cobertura del sistema.
El 39.6% del gasto total en salud correspondió al gasto público y 44.5% al gasto en seguridad social en salud del régimen contributivo. El 15.9% restante corresponde al gasto privado que incluye el gasto de bolsillo (7.5% del gasto total en salud), los seguros privados y la medicina prepagada.
Por otro lado, es importante resaltar que en el periodo 1996-2003 el porcentaje del gasto total en salud dedicado a atención en salud fue de 66.2%, mientras que 17.0% correspondió a gastos administrativos, 8.0% a inversión y 8.8% fue dedicado a otros usos. De acuerdo con datos de la Organización Mundial de la Salud, en 2008 el gasto total en salud en Colombia representó 5.9% del PIB.13
¿Cómo se distribuyen estos recursos?
El funcionamiento del régimen contributivo del SGSSS establece que los recursos deben entregarse a la EPS que los trabajadores elijan libremente. Las EPS se encargan de afiliar y registrar a los usuarios, así como de organizar y garantizar la prestación del POS. Las EPS también remiten las cotizaciones de los trabajadores al FOSYGA, el cual les devuelve una unidad de pago por capitación (UPC) por cada persona de la familia afiliada. La UPC debe ser equivalente al valor actuarial, por grupo de edad y sexo, de los servicios del POS.
Las Direcciones de Salud de los municipios contratan a las EPS que trabajan para el RS y les pagan mediante la UPC del RS la UPC-S. Estas EPS pueden ser de tres tipos, EPS del RC funcionando para el RS, Cajas de Compensación Familiar o Empresas Solidarias de Salud, que son organizaciones comunitarias.
Todas las EPS contratan los servicios de atención a la salud con las IPS en el sector privado y los hospitales públicos de acuerdo con el tipo de planes de salud que hayan ofrecido a sus afiliados. La Ley 1122 de 2007 obliga a que, en el RS, al menos 60% del valor de los servicios se contrate con hospitales públicos siempre y cuando se cumplan ciertas condiciones de calidad. Algunas EPS incluyen dentro de su propia estructura a las IPS que atienden a sus afiliados, aunque la Ley 1122 limitó el grado en que las IPS pueden pertenecer o estar verticalmente integradas a las EPS. Por último, en el caso de los regímenes especiales, estos han conservado sus propios mecanismos de financiamiento, administración y, en algunos casos, también de prestación de servicios.
En 2009 había 35 EPS del régimen subsidiado y 37 del régimen contributivo.15
Recursos
¿Con qué infraestructura y equipo se prestan los servicios de salud?
Los prestadores se constituyen legalmente en IPS públicas o privadas. Pueden ser desde médicos individuales hasta grandes hospitales o clínicas. Para efectos del registro especial de prestadores de servicios de salud (REPSS) establecido en el Decreto 1011 de abril 3 de 2006, las IPS son los grupos de práctica profesional que cuentan con infraestructura física para prestar servicios de salud. Una IPS puede tener más de una sede. El profesional independiente es toda persona natural egresada de un programa de educación en salud y con facultades para actuar de manera autónoma en la prestación del servicio de salud.
En 2010 había un total de 46 358 prestadores de servicios de salud según el REPSS.16 De éstos, 10 390 eran IPS (9 277 privadas y 1113 públicas), 34 933 eran profesionales independientes, 341 eran de transporte especial (ambulancias) y 694 tenían un objeto social diferente.
De acuerdo con la clasificación de los niveles de atención (I, II y III) del Manual de Actividades, Intervenciones y Procedimientos del POS (Resolución 5261 de 1994), en 2010 el sistema de salud colombiano estaba compuesto por alrededor de 56 597 sedes de prestación de servicios. De éstas, 4 162 eran públicas; 3 362 son nivel I, 490 del nivel II y 45 del nivel III. Hay 265 sedes sin clasificar
En 2010 el sistema de salud colombiano tenía registrados 1 219 prestadores de servicios con naturaleza jurídica pública. Entre ellos había 964 empresas sociales del Estado con 3 584 sedes, 27 140 camas, 1 743 salas y 1 504 ambulancias. Del total de sedes, 79.4% eran de nivel I, 10.9% de nivel II y sólo 2.5% del nivel III (además de 7.2% que no están definidas). De acuerdo con el REPSS, la cantidad de camas disponibles en 2010 era de alrededor de 68 000, lo cual arroja una razón de 1.5 camas por 1 000 habitantes.
Hay un subconjunto de prestadores que cumple los estándares más altos del sistema de garantía de la calidad y se denominan IPS acreditadas.17 En julio de 2010 se contaba con 19 de estos prestadores.
¿Con qué recursos humanos se prestan los servicios?
De acuerdo con proyecciones del CENDEX, en 2010 había en Colombia alrededor de 226 600 profesionales del sector salud.18 De este total, 77 000 son médicos, lo que arroja una razón de 1.7 médicos por 1 000 habitantes. Le siguen en importancia numérica las enfermeras (42 000), los terapistas (40 000) y los odontólogos (40 000).
El Ministerio de Educación Nacional se encarga de definir y mantener actualizados los criterios de calidad para el registro calificado y la acreditación de los programas de formación en el campo de la salud teniendo en cuenta las recomendaciones del Consejo Nacional del Talento Humano en Salud. Hasta septiembre de 2010 este ministerio tenía registrados 1 513 programas de salud, 58 técnicas profesionales, 78 tecnológicas, 349 universitarias de pregrado, 937 especializaciones, 76 maestrías y 15 doctorados.19
Las llamadas medicinas alternativas y complementarias pueden ser practicadas por los profesionales autorizados para ejercer en el área de la salud siempre y cuando acrediten la certificación académica de su competencia por una institución de educación superior legalmente reconocida por el Estado.
¿Cuánto se gasta en medicamentos y cuál es el nivel de acceso a ellos?
Dadas las particularidades del sistema de salud colombiano, en el mercado de medicamentos coexisten dos submercados: el institucional, para los afiliados al sistema de seguridad social, y el privado.
En el mercado institucional los medicamentos son entregados por las IPS (normalmente los hospitalarios) o por farmacias adscritas a la EPS del afiliado (normalmente los ambulatorios), y no existe ninguna posibilidad de sustitución entre medicamentos, ya que dentro del SGSSS la prescripción de medicamentos se hace bajo su nombre genérico y con base en el listado establecido por ley. Esta medida busca promover la competencia entre productores de moléculas iguales y hacer que los médicos orienten al paciente con base en criterios no ligados a marcas comerciales.
En el mercado privado, el médico prescribe el medicamento bajo su nombre genérico o marca y el consumidor toma la decisión de comprar uno u otro motivado por precio, fidelidad, etc. Ambos mercados son regulados por el Estado y existen normas generales y particulares para el mercado institucional. La figura 1 muestra la organización del mercado de medicamentos en Colombia.
¿Quién genera la información y quién produce la investigación?
Hay diversas fuentes de información en salud. La más importante es el MPS, a través de diferentes sitios virtuales vinculados a su página electrónica, como el Observatorio de Recursos Humanos, el Programa de Apoyo a la Reforma de Salud, el Registro de los Afiliados al Sistema Integral de Seguridad Social, el Sistema Obligatorio de Garantía de Calidad (información sobre habilitación, auditoría, acreditación y calidad de prestadores), el Sistema de Información de Precios de Medicamentos y el Registro Especial de Prestadores de Servicios de Salud de la Dirección General de Calidad de Servicios, con información reportada por las Entidades Territoriales de Salud sobre prestadores públicos y privados por nivel de complejidad y capacidad. El Departamento Nacional de Planeación y el Sistema de Vigilancia en Salud Pública también producen estadísticas del sector salud.
La investigación, por su parte, es coordinada por el Departamento Administrativo de Ciencia, Tecnología e Innovación (Colciencias). Sin embargo, el MPS y el Instituto Nacional de Salud (INS) también cumplen funciones de investigación.
Rectoría
¿Quién pone orden en el sector salud y cómo se regula la atención?
El MPS determina la política del Sistema de Protección Social en general y del sector salud en particular. El MPS se creó a partir de la fusión de los ministerios de Salud y Trabajo. En 2010 el gobierno nacional solicitó facultades legales al Congreso para separar los ministerios y crear nuevamente el de salud.
A partir de 2009, el Consejo Nacional de Seguridad Social en Salud (CNSSS) ha sido reemplazado en su papel como regulador general del sistema de salud a nivel nacional por la Comisión de Regulación en Salud (CRES), quedando sólo como un órgano asesor y consultor. La nueva Comisión de Regulación en Salud, conformada por cinco expertos de tiempo completo elegidos para un período de tres años, además de dos ministros o viceministros, cumple las funciones de regulación anteriormente atribuidas al CNSSS. Algunas de las funciones de la CRES son la definición del valor de la UPC y del contenido del POS incluyendo el establecimiento de un listado de medicamentos esenciales y genéricos, y la regulación de los copagos y las cuotas moderadoras.
La Superintendencia Nacional de Salud (SNS) está legalmente facultada para realizar actividades de inspección, vigilancia y control en prácticamente todos los niveles del funcionamiento de los diversos actores que participan en el sector salud a fin de garantizar la operatividad del SGSSS.
Por su parte, los distritos y municipios cuentan con sus propias direcciones locales de salud, son responsables de hacer el diagnóstico de la situación de salud de la población y se encargan de la vigilancia del sistema de salud pública en sus respectivas jurisdicciones.
¿Quién vigila las actividades que impactan la salud?
Además de las funciones de la SNS descritas arriba, el INS y el Instituto Nacional de Vigilancia de Medicamentos y Alimentos (INVIMA) tienen a su cargo la vigilancia, regulación, inspección y el control de alimentos, medicamentos e insumos para la salud, dispositivos médicos, bancos de sangre, tejidos y órganos. Desde 2004, el INVIMA cuenta también con un comité evaluador de pruebas diagnósticas. De cualquier manera, el MPS es quien dicta las políticas al respecto y establece las normas al ejercer la dirección general del sistema.
El Instituto Colombiano de Bienestar Familiar también participa en actividades relacionadas con la seguridad alimentaria en torno a la protección al consumidor mediante el control de calidad y la inocuidad de alimentos, la prevención y tratamiento de enfermedades infecciosas, la investigación y evaluación en aspectos nutricionales. La Red Nacional de Laboratorios de Salud Pública se encarga de diagnosticar y detectar los factores de riesgo y desde 2006 tiene la responsabilidad de la vigilancia en salud pública. Por su parte el INS, además de cumplir con funciones como coordinador de investigación científica, laboratorio de referencia nacional y coordinador de la red nacional de laboratorios de salud pública, es el encargado del desarrollo, producción y distribución de productos biológicos, químicos, biotecnológicos y reactivos para el diagnóstico biomédico.
¿Quién evalúa?
Según la ley, corresponde al MPS formular y aplicar los criterios de evaluación de la eficiencia en la gestión de las EPS, las IPS del SGSSS y de las direcciones seccionales, distritales y locales de salud.
En el marco de la iniciativa "La salud pública en las Américas" impulsada por la Organización Panamericana de la Salud, en Colombia se han llevado a cabo varias evaluaciones del desempeño de las llamadas "funciones esenciales de salud pública" tanto a nivel nacional como de algunos departamentos y de la capital.
Desde enero de 2007 el MPS tiene la facultad de establecer los mecanismos necesarios para realizar evaluaciones a fin de determinar el nivel de desempeño alcanzado en aspectos relacionados tanto con la gestión del sistema de salud como de los resultados que en términos de bienestar de la población arrojan las actividades de los diferentes actores que intervienen en el mismo. Sin embargo, estos mecanismos aún no establecen una evaluación permanente del sistema en términos de indicadores finales de impacto en la salud de la población, sino más bien del cumplimiento de metas intermedias.
Voz de los usuarios
¿Cómo participan los ciudadanos en la gestión y evaluación del sistema?
La Ley 100 de 1993 establece que el SGSSS debe estimular la participación de los usuarios en la organización y el control de las instituciones que lo constituyen. Los afiliados al SGSSS tienen el derecho de formar asociaciones de usuarios que los representen ante las EPS y las IPS. El gobierno, por su parte, reconoce su obligación de fortalecer la capacidad negociadora, la protección de los derechos y la participación comunitaria de los afiliados al SGSSS. Asimismo, los afiliados tienen derecho a ejercer vigilancia y control sobre la calidad y la eficiencia de los servicios de salud mediante veedurías comunitarias elegidas popularmente.
La SNS tiene entre sus funciones promover la participación ciudadana a través de diversos mecanismos. La designación del Defensor del Usuario en Salud (DUS) también es responsabilidad de la SNS. El DUS funge como vocero de los afiliados ante las EPS en los departamentos por lo que se refiere a quejas sobre la prestación de los servicios y es financiado con contribuciones aportadas por las mismas EPS.
Los ciudadanos acuden masivamente a la tutela, una acción judicial sumaria cuyo propósito es proteger los derechos fundamentales, para solicitar servicios de salud. Los jueces suelen fallar a favor del usuario y ordenar la prestación de servicios, con cargo a los recursos del sistema.
¿Cómo perciben los usuarios la calidad de la atención a la salud?
De acuerdo con la Encuesta Nacional de Calidad de Vida realizada en 2008, 14.5% de los encuestados reportaron haber estado enfermos en algún momento durante los últimos 30 días previos a la encuesta.21 De ellos, 77.9% acudieron a un médico general, especialista, odontólogo, terapeuta o institución de salud. Entre estos, 18.7% debieron costear la enfermedad con recursos propios y/o familiares, 58% la entidad de seguridad social a la que está afiliado les cubrió los costos de atención y tan solo un 0.9% hizo uso de medicina prepagada.
Entre quienes no solicitaron atención médica, las razones para no hacerlo fueron, en primer lugar (47.0%) que el caso era leve y, en segundo lugar (24%) la falta de dinero. El Primer Informe Nacional de Calidad de la Atención en Salud INCAS Colombia 2009, presenta indicadores de calidad para el primer semestre de 2009 relacionados con accesibilidad, calidad técnica, gerencia del riesgo y satisfacción tanto para aseguradoras como prestadores.22 En cuanto a la oportunidad para la asignación de citas de consulta médica general, el menor tiempo de espera promedio lo tuvieron las EPS del régimen subsidiado con 2.6 días y las peor libradas fueron la medicina prepagada con 3.0 días y el régimen contributivo con 3.2 días. El número promedio de días de espera para la asignación de cita de consulta médica especializada fue de 4.9 días en el régimen subsidiado, 9.8 en el régimen contributivo y 3.1 en la medicina prepagada.
Las EPS del régimen contributivo tuvieron la más alta calificación en la entrega oportuna de medicamentos con una calificación de 93.3% versus 88.4% del régimen subsidiado.
Respecto a la tasa de satisfacción global medida como el número de afiliados satisfechos sobre el total de afiliados encuestados, la medicina prepagada obtuvo una tasa de 94.5%, seguida por las EPS del régimen contributivo, con 93.6% y el régimen subsidiado con 82%.
Innovaciones
¿Qué innovaciones recientes se han implantado?
Pionera en América Latina, la reforma colombiana iniciada en 1993 se ha ido transformando de manera paulatina aún cuando su esquema fundamental se ha preservado durante los últimos 17 años. Puede decirse que las modificaciones introducidas desde entonces han tenido como objetivo fortalecer el proceso de implantación del nuevo sistema de seguridad social y tratar de resolver algunos de sus problemas más apremiantes.
El planteamiento esencial de la reforma, construida sobre un esquema de participación público-privada en el que la obligatoriedad de la afiliación al SGSSS se suma a los principios de solidaridad de los mecanismos de cotización, financiamiento y prestación (existencia de los dos regímenes de afiliación, definición de la unidad de pago por capitación y del paquete obligatorio de servicios), parecería sentar las bases para alcanzar la universalización de la seguridad social. La existencia de un plan de beneficios explícito como el POS, que materializa el derecho a la salud en una oferta de servicios concreta y exigible, se considera una innovación en el contexto regional. La rectoría del Estado a través del ministerio del ramo y organismos como el CNSSS y ahora la CRES, junto con la creciente participación del sector privado dentro de un mercado cada vez más competitivo tanto del aseguramiento como de la prestación de los servicios, se plantearon como cimientos de la eficiencia y la calidad en el sistema de salud.
El proceso de reforma representa una profunda transformación institucional que rompió con el modelo tradicional que segmentaba las poblaciones según su estatus laboral o su empleador. En ese esquema, cada grupo de la población era atendido por una institución diferente que integraba verticalmente las funciones de un sistema de salud (financiamiento, aseguramiento, provisión). La nueva estructura adoptada en Colombia cubre a toda la población en un mismo esquema sin discriminación por estatus laboral, introduce mecanismos de solidaridad en el financiamiento y habilita la competencia al darle al ciudadano la libertad de elegir su EPS.
Este cambio trajo grandes retos institucionales dentro de los que destacan el cambio organizacional de los hospitales y aseguradores públicos para operar en un entorno de competencia, y la necesidad desarrollar una mayor capacidad regulatoria y de supervisión por parte del Estado.
A partir de 2007 el SGSSS nuevamente es objeto de modificaciones legales tanto en la estructura institucional como en definiciones de aspectos tan concretos como el contenido del POS, los montos de la UPC, la comisión de regulación y la integración vertical ente EPS e IPS, así como en establecimiento de nuevas fuentes de recursos para lograr la universalidad e igualar los planes de beneficios entre regímenes.
¿Qué impacto han tenido las innovaciones más recientes?
Aunque aún es pronto para evaluar el efecto de las innovaciones introducidas a partir de 2007, en términos de cobertura se puede adelantar que las metas planteadas parecen adaptarse mejor a las posibilidades reales de afiliación universal.
La menor dependencia del gasto privado (y del gasto de bolsillo), en comparación con el periodo previo a la reforma, es un indicio de que el sistema provee una mayor protección frente al riesgo financiero asociado a la enfermedad. La existencia de un plan explícito de servicios y la asignación de presupuestos con base en la capitación han reducido las inequidades en el financiamiento entre regiones y grupos de la población. Las brechas en el acceso a los servicios entre los grupos más pudientes y más pobres de la población se han reducido consistentemente en las dos últimas décadas, periodo en el cual se ha incrementado la cobertura del seguro. Finalmente, la afiliación a la seguridad se asocia con mejoras en el acceso a los servicios.23,24
¿Cuáles son los retos y perspectivas del sistema de salud?
Son múltiples los retos que todavía enfrenta el sistema de salud colombiano. En primer lugar se plantean las dificultades vinculadas con la consecución de la universalidad y la eficiencia en un contexto de solidaridad.
La universalidad en la afiliación debió haberse logrado en 2001 y tardó casi una década más, por restricciones fiscales.25 La igualación de los planes aún no se ha logrado por las mismas razones. Buena parte de este atraso está asociado a la informalidad en el mercado laboral. Hay un segmento considerable de la población que, dada su situación económica, tendría que estar afiliada al régimen contributivo y aún no lo hace.
En el corto y mediano plazo la sostenibilidad financiera está en entredicho por la falta de control de los gastos. Los jueces han ordenado masivamente la prestación de servicios de salud no incluidos en el POS. El grado en que ello ha ocurrido ha comprometido la sostenibilidad financiera del sistema. Un reto primordial para el sistema colombiano es fijar límites a la cobertura de los servicios de una manera que sea respetada y acatada tanto por la comunidad médica y científica como por el sector judicial.
Una observación recurrente es que el sistema ha puesto mucho énfasis en instrumentos de financiamiento al punto de que, a pesar del avance en la cobertura de afiliación al SGSSS, incluso se ha detectado estancamiento en ciertos indicadores de salud, en particular en los relacionados con la prevención. El fortalecimiento de la práctica de la salud pública, la información completa y oportuna, así como la evaluación de sus procesos y resultados, aparece como un reto mayor sin el cual será difícil orientar el sistema con criterios de promoción y prevención. Debe prestarse especial atención a la mortalidad materno infantil, a la población desplazada y al embarazo en los adolescentes.
Subsisten asimismo fallas y quejas en la prestación de los servicios. Hay una tensión permanente entre pagadores y prestadores. Una mejor regulación y una supervisión más efectiva de los actores públicos y privados que participan en el sistema continúan siendo retos fundamentales.
Agradecimientos
Quisiéramos agradecer el apoyo que las siguientes personas nos brindaron para la elaboración de este mapa: Carmen Amaya, Alexander Corcho, María Beatriz Duarte Gómez y María Cecilia González Robledo.
Declaración de conflicto de intereses: Los autores declararon no tener conflicto de intereses.
Referencias
1. DANE. Proyecciones nacionales y departamentales de población 2005-2020. Estudios post-censales No. 7. [Consultado el 3 de septiembre de 2010]. Disponible en: http://www.dane.gov.co/files/investigaciones/poblacion/proyepobla06_20/7Proyecciones_poblacion.pdf. [ Links ]
2. DANE. Proyecciones de población municipales. [Consultado el 3 de septiembre de 2010]. Disponible en: http://www.dane.gov.co/daneweb_V09/index.php?option=com_content&view=article&id=75&Itemid=72. [ Links ]
3. DANE. Censo General 2005. [Consultado el 2 de septiembre de 2010]. Disponible en: http://www.dane.gov.co/daneweb_V09/index.php?option=com_content&view=article&id=307&Itemid=124. [ Links ]
4. CEPAL. Estadísticas de América Latina y el Caribe. [Consultado el 3 de septiembre de 2010]. Disponible en: http://websie.eclac.cl/sisgen/ConsultaIntegrada.asp?idAplicacion=1&idTema=1&idioma. [ Links ]
5. DANE. Proyecciones municipales de población 1985-2020 sexo y grupo de edad. [Consultado el 3 de septiembre de 2010]. Disponible en: http://www.dane.gov.co/daneweb_V09/index.php?option=com_content&view=article&id=75&Itemid=72. [ Links ]
6. ICBF. Encuesta Nacional de Demografía y Salud 2005. [Consultado el 2 de septiembre de 2010]. Disponible en: http://www.profamilia.org.co/encuestas/01encuestas/2005resultados_generales.htm. [ Links ]
7. CONPES-DNP. Metas y estrategias de Colombia para el logro de los Objetivos de Desarrollo del Milenio-2015. CONPES Social No. 91. [Consultado el 9 de agosto de 2010]. Disponible en: www.dnp.gov.co/PortalWeb/Portals/0/.../Conpes%20Sociales/091.pdf. [ Links ]
8. DANE. Estadísticas vitales. Nacidos vivos. [Consultado el 2 de septiembre de 2010]. Disponible en: http://www.dane.gov.co/daneweb_V09/index.php?option=com_content&view=article&id=786&Itemid=119. [ Links ]
9. Acosta N, Peñaloza RE, Rodríguez J. Carga de enfermedad Colombia 2005. Resultados alcanzados. Bogotá: Pontificia Universidad Javeriana, CENDEX, 2008. [ Links ]
10. Giedion U, Panopoulou G, Gomez-Fraga S. Diseño y ajuste de los planes explícitos de beneficios: el caso de Colombia y México. Serie Financiamiento del Desarrollo. Santiago de Chile: CEPAL, Asdi, 2009:219. [ Links ]
11. Ministerio de la Protección Social. ¿Cómo es el POS vigente en Colombia? [Consultado el 3 de septiembre de 2010]. Disponible en: http://www.pos.gov.co/Paginas/default.aspx. [ Links ]
12. Barón-Leguizamón G. Gasto nacional en salud en Colombia 19932003: composición y tendencias. Rev Salud Pública 2007;9(2): 167-179. [Consultado el 3 de septiembre de 2010]. Disponible en: http://www.scielosp.org/pdf/rsap/v9n2/v9n2a02.pdf. [ Links ]
13. World Health Organization. National health accounts. [Consultado el 8 de febrero de 2011]. Disponible en: http://www.who.int/nha/country/col/en. [ Links ]
14. DANE. [Consultado el 2 de septiembre de 2010]. Disponible en: http://www.dane.gov.co/daneweb_V09/index.php?option=com_content&view=article&id=786&Itemid=119. [ Links ]
15. Superintendencia de Salud. Reporte de estados de resultados de las EPS. [Consultado el 30 de agosto de 2010]. Disponible en: http://www.supersalud.gov.co. [ Links ]
16. Ministerio de Protección Social. Registro Especial de Prestadores de Servicios de Salud. Fecha de corte septiembre 1° de 2010. [Consultado el 3 de enero de 2011]. Disponible en: http://www.minproteccionsocial.gov.co/consultaInformación/default.aspx. [ Links ]
17. Acreditación en Salud. Instituciones prestadoras de servicios de salud acreditadas. [consultado 2011 enero 10] Disponible en: http://www.acreditacionensalud.org.co/catalogo/docs/IPSacreditadas.pdf [ Links ]
18. Ruiz F, Matallana M,Amaya JL,Vásquez ME, Parada LA y Piña MR. Recursos humanos de la salud en Colombia. Balance, competencias y prospectiva. Bogotá: Pontificia Universidad Javeriana, CENDEX, Ministerio de la Protección Social, 2008. [ Links ]
19. Ministerio de Educación. SNIES. [consultado 2010 septiembre 3] Disponible en: http://www.mineducacion.gov.co/1621/article-156293.html. [ Links ]
20. Vásquez J, Gómez K, Rodríguez S. Regulación en el mercado farmacéutico colombiano. Revista de Ciencias Sociales 2010;16(2):197-209. [Consultado el 10 de enero de 2011]. Disponible en: http://www.revistas.luz.edu.ve/index.php/rcs/article/viewFile/4886/4755. [ Links ]
21. DANE. Encuesta Nacional de Calidad de Vida 2008. [Consultado el 1° de septiembre de 2010]. Disponible en: http://www.dane.gov.co/daneweb_V09/index.php?option=com_content&view=article&id=115&Itemid=66. [ Links ]
22. Ministerio de la Protección Social. Sistema Obligatorio de Garantía de Calidad. Primer Informe Nacional de Calidad de la Atención en Salud "INCAS Colombia 2009". [Consultado el 2 de enero de 2011]. Disponible en: http://www.ocsav.info/ocs_contenidos/INCAS.pdf. [ Links ]
23. Flórez C, Soto V, Acosta O, Claudio K, Misas J, Forero N, et al. Avances y desafíos de la equidad en el sistema de salud colombiano. Bogotá: Fundación Corona, Departamento Nacional de Planeación, Universidad del Rosario, Universidad de los Andes, 2007. [ Links ]
24. Giedion U, Uribe MV. Colombia's universal health insurance system. Health Affairs 2009; 28:853-863. [ Links ]
25. Guerrero R. Financiación de la afiliación universal a la seguridad social en salud: lecciones aprendidas de Colombia. Bienestar y Política Social 2008;4(2):81-105. [ Links ]
 Solicitud de sobretiros:
Solicitud de sobretiros:
Ramiro Guerrero.
Centro de Estudios en Protección Social y Economía de la Salud.
Calle 18 No. 122-135, Universidad Icesi,
Oficina B102 Cali, Colombia.
Correo electrónico: rguerrero@proesa.org.co
Fecha de aceptado: 9 de febrero de 2011















