Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.53 supl.2 Cuernavaca ene. 2011
ARTÍCULO DE REVISIÓN
The health system of Bolivia
Carmen Ledo, PhDI; René Soria, MC, MSP, ASII
ICentro de Planificación y Gestión, Universidad Mayor de San Simón. Bolivia
IICentro de Investigación en Sistemas de Salud, Instituto Nacional de Salud Pública. México
RESUMEN
En este trabajo se describen las características generales del sistema de salud de Bolivia: su organización y cobertura; sus fuentes de financiamiento y gasto en salud; los recursos físicos, materiales y humanos de los que dispone; las actividades de rectoría que desarrolla, y el nivel que ha alcanzado la investigación en salud. También se discuten las innovaciones más recientes que se han llevado a cabo en los últimos años, incluyendo el Seguro Universal Materno Infantil, el Programa de Extensión de Cobertura a Áreas Rurales, el Modelo de Salud Familiar, Comunitaria e Intercultural y el programa de subsidios monetarios Juana Azurduy, dirigido a fortalecer la atención prenatal y del parto.
Palabras clave: sistema de salud; seguridad social; Bolivia
ABSTRACT
This paper describes the Bolivian health system, including its structure and organization, its financing sources, its health expenditure, its physical, material and humans resources, its stewardship activities and the its health research institutions. It also discusses the most recent policy innovations developed in Bolivia: the Maternal and Child Universal Insurance, the Program for the Extension of Coverage to Rural Areas, the Family, Community and Inter-Cultural Health Model and the cash-transfer program Juana Azurduy intended to strengthen maternal and child care.
Key words: health system; social security; Bolivia
Contexto
Demografía
De acuerdo con proyecciones del Instituto Nacional de Estadística (INE) basadas en el Censo de 2001, la población total de Bolivia alcanzó los 10 millones de habitantes, con proporciones casi iguales de mujeres (50.1%) y hombres (49.9%) en 2008.1 La tasa anual de crecimiento de la población entre los censos de 1992 y de 2001 fue de 2.74% y se considera que ha bajado hasta 1.8% en la actualidad. De acuerdo con la Comisión Económica para América Latina (CEPAL), la tasa global de fecundidad para el quinquenio 2000-2005 fue de cuatro hijos por mujer, y estimaciones realizadas por la Encuesta Nacional de Demografía y Salud de 2008 (ENDSA 2008) la ubican en 3.5 hijos por mujer en 2008.2,3 Alrededor de 35% de la población es menor de 5 años y sólo 4.5% es mayor de 65 años.4
Poco más de 71% de la población se concentra en tres de los nueve departamentos en los que se divide políticamente Bolivia: 27.5% en La Paz, 26.2% en Santa Cruz y 17.8% en Cochabamba. En general, la densidad poblacional es baja (7.5 habitantes por km2). Las zonas urbanas en Bolivia incrementaron su importancia demográfica en más de 23 veces en el siglo XX y hoy concentran a 67% de la población total. De acuerdo con el último censo, 62% del total de la población de 15 años o más se reconoce como miembro de alguno de los llamados pueblos originarios: 30.8% como quechua, 25.2% como aymara y 6% como guaraní, chiquitano, mojeño u otro.1
Condiciones de salud
Bolivia presenta los peores indicadores de salud en América Latina. A pesar de que su mortalidad infantil ha descendido en los últimos años -de 54 por 1000 nacidos vivos entre 1999 y 2003 disminuyó a 46 en 2008-, sigue siendo la más alta de la región y está muy por encima de la media latinoamericana que es de 22.2 por 1000 nacidos vivos.5 Lo mismo sucede con la mortalidad en menores de cinco años, que en 2008 alcanzó una cifra de 54 por 1000 nacidos vivos. Los decesos en menores de cinco años se deben en su mayoría a enfermedades prevenibles. Uno de los más serios problemas es la desnutrición crónica, que afecta a la cuarta parte de la población preescolar. La prevalencia de este problema es todavía mayor en los niños que habitan en zonas rurales (37%).6
La razón de mortalidad materna ascendió a 290 en 2005, que es, de nuevo, la tasa más alta de la región latinoamericana (cuadro I).5 Si bien el porcentaje de partos atendidos por personal sanitario se incrementó de 54% en el año 2000 a 66% en 2006, todavía persisten grandes diferencias en el acceso a este tipo de servicio entre los distintos grupos socioeconómicos y las diferentes etnias.
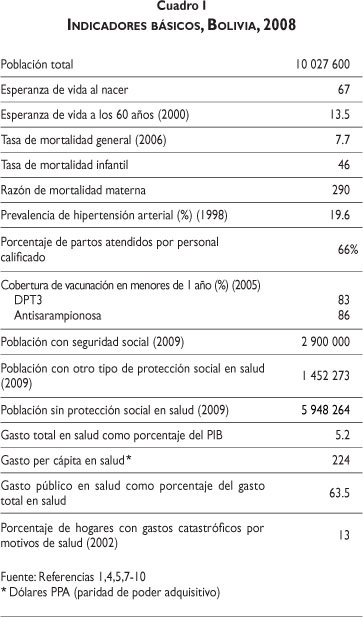
La esperanza de vida al nacer ha ido en aumento. De acuerdo con estimaciones del INE, en 2008 era de 65.7 años (65 años para hombres y 68 años para mujeres).1 Estas cifras, sin embargo, son muy inferiores a las de los otros países andinos (72.4 años en promedio) y más bajas también que el promedio latinoamericano, que es de 73.5 años.
Las principales causas de muerte en Bolivia son las enfermedades infecciosas (cuadro II). Sin embargo, las enfermedades no transmisibles concentran un porcentaje cada vez mayor de los decesos en el país. Destacan dentro de estas últimas las enfermedades isquémicas del corazón y las enfermedades cerebro-vasculares.

La mortalidad por enfermedades transmisibles sigue siendo muy alta en Bolivia. Cifras de la Organización Panamericana de la Salud (OPS) para el periodo 2000-2004 señalan una mortalidad ajustada de 182.3 por 100 000 habitantes por estas causas, lo cual contrasta con el promedio de los cinco países del área andina, que es de 89 por 100 000 habitantes.11
Debido a los problemas de oportunidad y calidad de la información sobre mortalidad que se deben al elevado número de cementerios clandestinos y a los problemas de llenado de los certificados de defunción (en la ciudad de La Paz, por ejemplo, 57% de los certificados consignan como causa de muerte el paro cardiorespiratorio), y como parte del fortalecimiento del Sistema Nacional de Información en Salud y Vigilancia Epidemiológica, en 2002 el Ministerio de Salud y Deportes (MSD) puso en marcha el subsistema de vigilancia de la mortalidad.11,12 Ese mismo año se implementó el Certificado Médico Único de Defunción con el objetivo de universalizar y estandarizar la información sobre defunciones a fin de contar con datos que hicieran posible definir con mayor precisión el perfil de la mortalidad en Bolivia.
Estructura y cobertura
El sistema de salud de Bolivia incluye un sector público y un sector privado. El sector público comprende al MSD y al subsector social.13,14
El MSD establece cuatro ámbitos de gestión: 1) nacional, correspondiente al propio MSD; 2) departamental, correspondiente al Servicio Departamental de Salud (SEDES), dependiente de la Prefectura; 3) municipal, correspondiente al Directorio Local de Salud (DILOS), y 4) local, correspondiente al establecimiento de salud en su área de influencia y brigadas móviles como nivel operativo.
El Subsector Social comprende las cajas de salud, los seguros universitarios y la Dirección General de Salud, y es fiscalizado por el Instituto Nacional de Seguros de Salud (INASES).
El sector privado está constituido por compañías de seguros y proveedores de servicios de salud privados con y sin fines de lucro. El MSD y otras instancias de gestión del sistema público tienen la responsabilidad de regular su funcionamiento y asegurar que presten servicios efectivos y seguros. La iglesia en algunas regiones es la única organización que ofrece servicios de salud.
El subsector de medicina tradicional, representado oficialmente desde el 6 de marzo de 2006 por el Vice-ministerio de Medicina Tradicional e Interculturalidad, atiende aproximadamente a 10% de la población, la mayoría rural.
¿Quiénes son los beneficiarios?
De acuerdo con la Constitución vigente en Bolivia, todas las personas tienen derecho al seguro público de salud gratuito. Sin embargo, para 2009 únicamente 28.4% de la población tenía acceso real a las prestaciones de este seguro a través del subsector social (cuadro III).
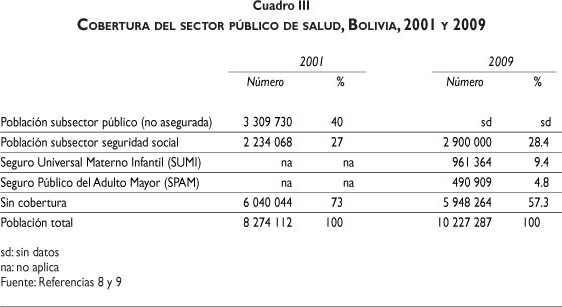
En enero de 2003 entra en vigencia el Seguro Universal Materno Infantil (SUMI), base del actual seguro público gratuito. En teoría, los beneficiarios del SUMI son todos los menores de cinco años y todas las mujeres en edad reproductiva, que en 2003 representaban alrededor de 41% de la población.
Los trabajadores del sector formal de la economía ejercen su derecho a la atención a la salud a través del subsector de seguridad social, administrado por los entes gestores de la seguridad social. Las entidades de la seguridad social están coordinadas por el INASES, integrado por ocho cajas de salud y dos seguros integrales con régimen especial. Los beneficios y la calidad de la atención varían de una a otra caja. Las cajas cubren tanto a los trabajadores formales de la economía como a sus beneficiarios directos, cónyuge e hijos, principalmente. También existe el seguro social voluntario, al cual pueden afiliarse los trabajadores independientes que lo deseen.
Alrededor de 12% de los bolivianos con capacidad de pago utilizan regularmente los servicios del sector privado.
¿En qué consisten los beneficios?
El subsector público está constituido por una red de servicios administrada local y conjuntamente por la comunidad, el gobierno departamental y el gobierno municipal. Esta red de servicios está organizada en tres niveles de atención y teóricamente la atención ambulatoria de primer nivel cuenta con prioridad dentro del sistema. Esta red ofrece servicios muy diversos.
Los afiliados al SUMI originalmente tenían garantizado un paquete de 192 servicios para mujeres embarazadas y niños menores de cinco años que se ha ido ampliando, y que actualmente consta de 547 prestaciones en cinco rubros diferentes: a) mujer embarazada; b) neonatología; c) pediatría; d) odontología y e) laboratorio, gabinete e imagenología, servicios de sangre y traumatología. A pesar de la focalización inicial hacia los menores y las madres, el SUMI también establece que los establecimientos de salud deben brindar cualquier prestación que no esté dentro de la lista de exclusiones, la cual incluye básicamente intervenciones de alto costo, cirugía estética, quimioterapia, radioterapia, cobaltoterapia, trasplantes y ortodoncia.
Hay otros programas, como el Programa de Extensión de Cobertura a Áreas Rurales (EXTENSA), que tienen como objetivo ampliar la cobertura en zonas rurales. Este programa en particular funciona con base en Brigadas Móviles de Salud (BRISAS) que trabajan de manera coordinada con los agentes comunitarios de salud. De acuerdo con el Banco Mundial (BM), este programa llegó en 2006 a alrededor de 400 000 personas, en su mayoría indígenas, en cerca de 3 000 comunidades.
El subsector de seguridad social ofrece al asegurado y a sus beneficiarios cobertura para enfermedades comunes, maternidad y riesgos profesionales. El seguro otorga el derecho a recibir medicamentos, atención médica y odontológica, y rehabilitación tanto general como especializada en consulta externa u hospitalización. También ofrece prestaciones en especie, como subsidios de incapacidad temporal y asignaciones familiares (subsidio prenatal, de natalidad, de lactancia, de cesantía), entre otras.
Financiamiento
¿Quién paga?
El sector público se financia sobre todo con recursos del gobierno nacional y con recursos externos. En 2007 poco menos de 80% del financiamiento del MSD provino de fuentes internas. Estos recursos se utilizan sobre todo para cubrir el gasto corriente. El 20.2% provino de fuente externas, y representan 56% del gasto en inversión.15
Los recursos del SUMI provienen de la Coparticipación Tributaria Municipal. Además, en caso de que estos recursos resultaran insuficientes, este seguro puede solicitar hasta 10% de los recursos del llamado del Fondo Solidario Nacional.
Las Cajas de Salud se financian con contribuciones de los empleadores, los trabajadores y el gobierno.
La atención privada se financia sobre todo con pagos de bolsillo, aunque una proporción más bien pequeña del gasto privado está representada por las primas de los seguros de salud privados. En este rubro también se contabilizan los donativos y recursos externos que financian las actividades de las organizaciones de la sociedad civil y las organizaciones religiosas que ofrecen servicios de salud.
¿A cuánto asciende el gasto en salud?
El gasto total en salud como porcentaje del PIB ha tenido un comportamiento muy errático en Bolivia. En 1995 esta cifra ascendió a 4.5% y llegó a alcanzar 6.5% en 2002, para después descender a 5.2% en 2008.7 Ese proceso de descenso del gasto en salud como porcentaje del PIB coincide con una caída drástica de los recursos externos para la salud, que habiendo llegado a representar 7.1% del gasto total en salud en Bolivia en 2001, prácticamente desaparecieron a partir de 2003, situación que prevalece a la fecha.7
El gasto per cápita en salud, por su parte, se ha incrementado en los últimos años. De 183 dólares de paridad de poder adquisitivo en 2003 pasó a 224 en 2008.7 Siguen siendo, sin embargo, recursos insuficientes para resolver las grandes necesidades de salud que presenta la población boliviana.
El gasto en salud en Bolivia está dominado por el gasto público, que concentra 63.8% del gasto total en salud. El subsector de la seguridad social concentra poco menos de 60% de los recursos públicos. Finalmente, el gasto privado es en su mayor parte gasto de bolsillo (82.8% del gasto privado total).
¿Con qué nivel de protección financiera cuentan los bolivianos?
El gasto de bolsillo concentra una proporción importante del gasto en salud en Bolivia, a pesar de la premisa de universalidad con la que opera el sistema de salud boliviano. De hecho, el SUMI sólo cubre a las mujeres en edad fértil y a los menores de 5 años, mientras que el Seguro Público del Adulto Mayor sólo cubre a los adultos mayores. Los jóvenes y la población en edad productiva que no es beneficiaria ni del esquema de aseguramiento público ni de la seguridad social tienen que recurrir a los servicios privados y pagar de su bolsillo para satisfacer sus necesidades de salud. No sorprenden por lo tanto las altas cifras de gastos catastróficos por motivos de salud en Bolivia. Un estudio realizado con datos de 2002 indica que 13% de los hogares bolivianos presentaron ese año gastos catastróficos en salud.10 Otro estudio que compara el gasto catastrófico en ocho países latinoamericanos ubica a los hogares bolivianos no asegurados como los más susceptibles de presentar gastos catastróficos por atender sus necesidades de salud.16
Recursos
¿Con qué infraestructura y equipo se prestan los servicios de salud?
Según cifras del Anuario Estadístico en Salud del Ministerio de Salud y Sistema Nacional en Salud y Vigilancia Epidemiológica, en 2008 Bolivia contaba con 3 233 establecimientos de atención a la salud, de los cuales 2 958 ofrecen atención de primer nivel (1 543 puestos de salud y 1 415 centros de salud), 214 son hospitales básicos que brindan atención de segundo nivel y 61 son hospitales generales que, junto con 24 hospitales de especialidades, ofrecen atención de tercer nivel.17 Datos de 2008 atribuyen alrededor de 81% de los establecimientos al sector público, 5.6% a la seguridad social, 9% a organizaciones de la sociedad civil y 4.7% al sector privado.
De acuerdo con el INE, la disponibilidad de camas hospitalarias registró un crecimiento paulatino de 8 566 en 2000 a 8 912 en 2004. A partir de 2005 se dio una importante aceleración que permitió llegar, en 2008, a 15 015 camas.17 De acuerdo con estas cifras, la tasa de camas disponibles por 1 000 habitantes habría pasado de alrededor de 1 a poco más de 1.5. Esta cifra, sin embargo, todavía está por debajo de las cifras de la mayor parte de los países de América Latina. Los departamentos con más de dos camas por 1 000 habitantes son capitales de departamento y centros urbanos. La región occidental del país (norte de La Paz, sur de Oruro Norte de Potosí y sur-oeste de Cochabamba), donde se concentran las poblaciones más rezagadas, cuenta con menos de una cama por 1 000 habitantes.18
Lamentablemente Bolivia no cuenta con datos confiables ni agregados sobre disponibilidad de equipo diagnóstico e infraestructura de alta especialidad.
¿Con qué recursos humanos se prestan los servicios?
De acuerdo con cifras de la OMS para el periodo 2000-2009, Bolivia cuenta con 10 329 médicos, 18 091 enfermeras y 5 997 odontólogos.5 Esto arroja razones de 1.2 médicos, 2.1 enfermeras y 0.7 odontólogos por 1000 habitantes. Se calcula que alrededor de 35% del personal de salud se concentra en el sector público, 27% en la seguridad social, y el resto en las unidades de las organizaciones de la sociedad civil. En el primer nivel predomina el personal de enfermería de nivel licenciatura, mientras que la mayor parte del personal del segundo y tercer niveles está compuesta por médicos y enfermeras especializadas. En las zonas rurales predominan los auxiliares de enfermería.
¿Cuánto se gasta en medicamentos y cuál es el nivel de acceso a ellos?
El subsector farmacéutico constituye un importante rubro en la economía del país ya que representa 1.15% del PIB y poco más de 17% del gasto total en salud.19 Se calcula que alrededor de 77% del gasto en medicamentos es gasto de bolsillo y el resto es gasto del sector público y la seguridad social.
En 2005 se tenían registrados en Bolivia 8 781 productos farmacéuticos y sólo 21% eran medicamentos genéricos.19 Alrededor de 77% del mercado farmacéutico corresponde a medicamentos importados y sólo 23% es de fabricación nacional. Se calcula que una quinta parte de los medicamentos comercializados provienen del contrabando. Los medicamentos falsificados, adulterados y de contrabando provienen principalmente de Brasil, Argentina y Chile. Se estima que este mercado superaba en 2002 los 26 000 dólares, lo que representa entre 20 y 25% del mercado total.19 La distribución y venta minorista de medicamentos en Bolivia está en manos de 4 778 farmacias, de las cuales 2 668 son públicas y 2110 son privadas.19
¿Quién genera la información y quien produce la investigación?
La generación y el análisis de la información en salud son responsabilidad del Sistema Nacional de Información en Salud (SNIS), que forma parte del MSD. El SNIS organiza el proceso de generación de información, desde la captación de los datos, su sistematización, su consolidación, su procesamiento y su análisis, hasta su difusión para ser utilizada como insumo por el resto del sistema de salud.
Si bien existen publicaciones recientes y periódicas sobre el análisis de la situación de salud a nivel departamental y municipal, el SNIS se ha centrado en el registro de la mortalidad materna y no cuenta con información confiable sobre las principales causas de mortalidad.
Otra institución importante en la generación y manejo de la información es el INE, órgano ejecutivo del Sistema Nacional de Información Estadística, cuyas funciones incluyen recopilar, clasificar, codificar, compilar y difundir, con carácter oficial, la información estadística del país.
El Estado es el principal financiador de la investigación, sin embargo, la inversión en investigación apenas consume 0.26% del PIB.
De un total de 183 centros de investigación, 60% se encuentran en las tres ciudades más pobladas de Bolivia; 141 de estos centros pertenecen al sistema de universidades públicas, 25 dependen de organizaciones gubernamentales y los 17 restantes dependen de instituciones privadas.
En el sistema de la Universidad Boliviana existen 36 institutos dedicados a la investigación en ciencias médicas. Por ejemplo, en la Universidad Mayor de San Andrés de La Paz hay 35 institutos de investigación, seis de los cuales se dedican a la investigación en salud. Sin embargo, aunque en su plantel docente se cuenta con 51 investigadores, sólo cinco tienen grado de doctor y cinco más tienen grado de maestría en ciencias.
Rectoría
¿Quién pone orden en el sector salud y cómo se regula la atención?
El sistema nacional de salud establece cuatro ámbitos de gestión: 1) nacional, correspondiente al MSD; 2) departamental, correspondiente al Servicio Departamental de Salud (SEDES), dependiente de la Prefectura; 3) municipal, correspondiente al Directorio Local de Salud (DILOS) y 4) y local, correspondiente al establecimiento de salud en su área de influencia y brigada móvil como nivel operativo.
El MSD es la institución legalmente encargada de fungir como rector del sistema de salud y, en esa medida, normar la gestión de los servicios y formular estrategias, políticas, planes y programas a nivel nacional para el sistema nacional de salud. Los SEDES se encargan prioritariamente de la articulación de las políticas nacionales y la gestión municipal en relación con la administración de la prestación de servicios de atención a la salud de la población. Si bien técnicamente los SEDES dependen del MSD, en términos administrativos se encuentran bajo la jurisdicción de las prefecturas departamentales, ya que cada prefecto nombra al director del SEDES correspondiente. A nivel municipal, la responsabilidad de la gestión en salud recae en los DILOS que, nuevamente, deben articular las políticas nacionales en el nivel local en función de las prioridades de cada municipio. Los DILOS son dirigidos por cada uno de los alcaldes, en coordinación con el director técnico del SEDES y el presidente del Comité de Vigilancia.
Por su parte, los establecimientos de salud del sistema nacional de salud se encuentran organizados en redes de salud que se clasifican en: a) Redes Municipales de Salud, cuya competencia son esencialmente los establecimientos de primer nivel, aunque también incluyen hospitales de segundo nivel, y b) Redes Departamentales de Salud, que incluyen varias redes municipales además de los establecimientos de tercer nivel, y cuya organización está a cargo del director técnico del SEDES (figura 2).
Uno de los cambios importantes recientes en el sistema de salud de Bolivia es la articulación de las redes de servicios de salud con las redes sociales. La idea de esta medida es extender la oferta de servicios, sobre todo en las áreas periurbanas y rurales bajo un enfoque de interculturalidad y género. Cada red debe tomar en cuenta los tres niveles de atención de manera tal que cada una tenga un centro de referencia en el nivel superior (figura 2).
¿Quién vigila las actividades que impactan la salud?
En 2000 se puso en marcha el Sistema Nacional de Vigilancia Epidemiológica y Análisis de Situación de Salud, el cual ha impulsado las funciones de vigilancia epidemiológica y salud pública, así como el análisis de situación de salud con enfoque de equidad y/o medición de las desigualdades en salud. Los productos de este esfuerzo se han traducido en la creación de una sala situacional nacional y de una sala situacional en cada uno de los nueve servicios departamentales de salud.
En la gestión del medicamento, la Unidad de Medicamentos y Acreditación de Laboratorios del MSD es la instancia normativa y fiscalizadora en el ámbito farmacéutico. Tiene como misión la "formulación de políticas y legislación farmacéutica nacional de manera que se garantice el acceso universal y equitativo de los medicamentos, promoviendo el uso racional y asegurando el cumplimiento de la calidad desde el momento de la producción hasta el consumo de los productos farmacéuticos reconocidos por ley de origen nacional e importados."20
¿Quién evalúa?
Como resultado de los beneficios obtenidos por Bolivia en el marco de la iniciativa de los países desarrollados que forman el llamado G8, en 1997 se empezó a hacer un trabajo destinado a fijar indicadores que permitieran vigilar el desempeño del sector salud. La iniciativa fijó metas sobre resultados en reducción de la mortalidad materno infantil y las enfermedades endémicas más importantes: chagas y malaria. A partir de 1999 también se fijaron metas anuales para ocho indicadores de desempeño relacionadas con el proyecto de reforma del sector financiado por el BM. El gobierno incluyó esas metas en la Estrategia Boliviana de Reducción de la Pobreza y en la Ley de Diálogo Nacional, ambas surgidas del Diálogo 2000 en el cual se obtuvo una amplia participación de la sociedad civil junto con el gobierno en sus niveles nacional y local.
Dentro de este mismo marco, el gobierno creó los Compromisos de Gestión para fijar las metas de los indicadores prioritarios en los departamentos en relación con la cobertura de los servicios y la descentralización. Sin embargo, no se ha hecho una evaluación regular de los compromisos de gestión debido principalmente a la falta de definición del marco institucional encargado de ella y la escasez de información confiable. Hasta 2002 cada SEDES era responsable de la vigilancia del desempeño de sus distritos.
Voz de los usuarios
¿Cómo participan los ciudadanos en la gestión y evaluación del sistema?
Una de las políticas centrales declaradas por el MSD consiste en promover la participación activa y responsable de los ciudadanos en el mejoramiento del sector salud a través del Programa Gestión Social, Movilización Social y Control Social, que tiene una clara orientación hacia la participación comunitaria. Para ello se prevé la creación de consejos de salud a nivel nacional, departamental y municipal.
Considerando la enorme importancia de la población indígena en el contexto boliviano, el gobierno ha puesto en marcha diversas iniciativas para reducir las barreras culturales de acceso a los servicios de salud y para crear espacios de participación para los indígenas. Se ha buscado fortalecer los espacios de diálogo entre el MSD y los grupos indígenas reconociendo la necesidad de la interculturalidad en la implementación del SUMI. El MSD también ha firmado acuerdos con las organizaciones indígenas más importantes para asegurar su participación en la acreditación de los médicos tradicionales y la selección de los agentes comunitarios del EXTENSA.
El Modelo de Salud Familiar Comunitaria Intercultural sobre el cual se propone fundar el sistema nacional de salud busca involucrar a la persona, a la familia y a la comunidad en la prestación de servicios de salud articulados con la medicina tradicional, tanto en los establecimientos de salud como en la propia comunidad.
¿Cómo perciben los usuarios la calidad y calidez de la atención a la salud?
El MSD trata de informar a la población acerca de sus derechos relacionados con la salud a través de los medios masivos impresos, la radio y la televisión, y ha buscado hacer explícito un plan garantizado de prestaciones, en especial por lo que toca al SUMI.
En caso de existir problemas, desde 1997, el Defensor del Pueblo se ha encargado de dar curso a las reclamaciones y quejas. También está en proceso de implementación el Programa Nacional de Control de Calidad, el cual deberá aplicar estándares de acreditación y gestión de calidad.
Dentro de las principales fallas que se han detectado en la calidad y la calidez de la atención se señala la existencia de errores de diagnóstico por la carencia de insumos o equipo adecuado, o incluso por negligencia del personal de salud. También se han identificado problemas de comunicación entre los médicos y los usuarios de servicios. En general se reconoce la necesidad de complementar la medicina científica con las prácticas culturalmente aceptadas por la población.
Innovaciones
¿Qué innovaciones recientes se han implantado?
La innovación más reciente fue sentar las bases, en 2006, del cambio de paradigma en salud de un modelo asistencial hacia un modelo basado en determinantes sociales de la salud, promoción de la salud y prevención del daño. Para ello, se puso en acción el Plan Estratégico de Salud 2006-2010, cuya visión es la siguiente:13
"En el año 2010 se finalizará la implementación de un sistema único de salud con acceso universal, respetuoso de las culturas originarias y enriquecido con la medicina tradicional; inclusivo, equitativo, solidario, de calidad y descentralizado; conducido y liderado por el Ministerio de Salud y Deportes; que actúa sobre los determinantes de salud; con participación de una población con hábitos saludables comprometida con la actividad física y deportiva, organizada y movilizada por el ejercicio pleno de su derecho a la salud, que vive bien."
El sistema basará su funcionamiento en un sistema único, el fortalecimiento de la rectoría, la movilización, la promoción de la salud y la solidaridad.
El propósito último del Sistema Único, Intercultural y Comunitario de Salud es la universalización del acceso y se implementará haciendo uso del modelo de Salud Familiar, Comunitaria e Intercultural.
La rectoría permitirá recuperar la capacidad de gestión al contar con un marco jurídico normativo, administrativo y financiero independiente de condicionamientos externos, que, a su vez, garantizará la sostenibilidad financiera del sector. Su brazo operativo es el Seguro Universal de Salud y su principal estrategia el fortalecimiento de la capacidad de gestión.
A través de la movilización social se plantea promover la ciudadanía activa, participativa y responsable, creando consejos de salud a nivel nacional, departamental y municipal.
Por medio de la promoción de la salud se busca fortalecer la participación del Estado en la creación de una cultura de salud integral y calidad de vida, promoviendo las acciones intersectoriales, incluyendo las acciones dirigidas a modificar los factores determinantes de la exclusión social en salud. En esta materia se contemplan proyectos de promoción de la salud, promoción del deporte y creación de municipios saludables.
Finalmente, a través de la solidaridad se busca crear una alianza nacional para la erradicación de la desnutrición y la violencia, y la paulatina inclusión social de grupos más desprotegidos.
Otra innovación reciente es el llamado bono Juana Azurduy, un programa de subsidios monetarios para mujeres embarazadas que se someten a control prenatal, atienden su parto en presencia de personal calificado y llevan a su hijo a control del crecimiento y desarrollo durante dos años.21 Según cifras oficiales, 350 000 mujeres están recibiendo subsidios monetarios (hasta un total de 260 dólares) y el número de embarazadas que solicitan servicios de atención prenatal, sobre todo alrededor de La Paz, se ha más que cuadriplicado.
¿Qué impacto han tenido las innovaciones más recientes?
Son muy pocos los estudios que se han llevado a cabo para evaluar el impacto de las más recientes innovaciones introducidas en el sistema boliviano de salud. Dentro de ellos destaca un análisis elaborado por el Instituto de Métrica en Salud de la Universidad de Washington en el que se documentan los acelerados avances que ha presentado Bolivia en materia de mortalidad materna.22 Cabe destacar, sin embargo, que aunque las iniciativas que han permitido estos logros han contado con el apoyo de los más altos niveles de gobierno, recientemente se han enfrentado a enormes dificultades. Las afiliadas al programa de subsidios monetarios, por ejemplo, se quejan de los largos tiempos para recibir atención y de problemas para cobrar los apoyos. Se calcula que cerca de 60 000 mujeres inscritas en este programa no están recibiendo el apoyo monetario porque sus hijos carecen de certificado de nacimiento.23
¿Cuáles son los retos y las perspectivas del sistema de salud?
El principal reto que enfrenta el sistema de salud boliviano es disminuir la exclusión actual de la gran mayoría de la población del sistema de salud. El subsistema de seguridad social, que concentra la mayor parte de los recursos, afilia a un reducido porcentaje de la población, que es el sector español-parlante y perteneciente al quintil más alto de ingresos, mientras que el subsector público ofrece cobertura a 42% de la población, en su mayoría de los pueblos indígenas, y sólo cuenta con 21% de los recursos públicos. Esta inequidad de acceso se ve reflejada en las enormes brechas en los valores de los principales indicadores de salud.
Otro reto que enfrenta el sistema de salud boliviano es la debilidad de la rectoría del MSD, que se expresa en su incapacidad para regular aspectos sanitarios, administrativos y financieros en cada uno de los subsistemas. De aquí surgen problemas como la inadecuada asignación de los recursos y la ausencia de mecanismos eficaces de supervisión y evaluación de las acciones y programas de salud, lo que se traduce en ineficiencias en el ejercicio de los recursos destinados a la salud.
La gestión de los recursos humanos constituye otro desafío. Más de la mitad de los establecimientos de salud del área rural son responsabilidad de auxiliares de enfermería y promotores de la salud, mientras que en los establecimientos de tercer nivel, ubicados en las capitalesde departamento, el número de médicos supera por mucho las recomendaciones de la OMS respecto al número adecuado de médicos por número de habitantes.
La diversidad cultural es una de las variables que más influyen en el acceso y que debe atenderse en los programas de formación de recursos humanos y establecimientos de unidades de salud. Dado que aproximadamente 62% de la población boliviana pertenece a algún pueblo originario, existen múltiples concepciones del proceso salud-enfermedad con sus respectivos sistemas médicos que deben ser tomados seriamente en consideración a fin de construir un verdadero modelo de atención intercultural.
El fortalecimiento de los sistemas de información en salud es otro desafío. El principal actor en esta materia (SNIS) concentra su acciones en la recolección de información muy específica (mortalidad materna, mortalidad infantil) y no ha podido desarrollar capacidades para sistematizar la recolección, procesamiento y diseminación de la información que requiere un sistema de salud para su buen funcionamiento.
Finalmente, si bien Bolivia ha logrado avances significativos con la aprobación de la Ley 2209 sobre Ciencia, Tecnología e Innovación, el país no cuenta con un verdadero sistema de investigación en salud que articule al conjunto de instituciones académicas, asistenciales y sociales que generan conocimiento. Estos actores funcionan de forma fragmentada produciendo conocimientos que sirven a los intereses de financiadores externos, investigadores individuales u organizaciones no-gubernamentales, y mucho de ese conocimiento no está en relación con las necesidades más relevantes de la población boliviana.
Declaración de conflicto de intereses: Los autores declararon no tener conflicto de intereses.
Referencias
1. Instituto Nacional de Estadística. Estadísticas demográficas [consultado 2011 febrero 22]. Disponible en: http://www.ine.gob.bo/indice/indice.aspx?d1=0301&d2=6 [ Links ]
2. Comisión Económica para América Latina. Estadística de América Latina y el Caribe [consultado 2011 febrero 22]. Disponible en: http://websie.eclac.cl/sisgen/ConsultaIntegrada.asp?idAplicacion=1&idTema=1&idioma [ Links ]
3. Encuesta Nacional de Demografía y Salud 2008 [consultado 2011 febrero 22]. Disponible en: http://www.scribd.com/doc/22108642/Encuesta-Nacional-de-Demografia-y-Salud-ENDSA-2008 [ Links ]
4. CIA World Factbook. Bolivia [consultado 2011 febrero 22]. Disponible en: https://www.cia.gov/library/publications/the-world-factbook/geos/bl.html [ Links ]
5. World Health Organization. World health statistics 2010. Ginebra: World Health Organization, 2010. [ Links ]
6. Ministerio de Salud y Deportes. Encuesta Nacional de Demografía y Salud 2008. Resultados preliminares. La Paz, Bolivia: Ministerio de Salud y Deportes, 2008; p. 22. [ Links ]
7. World Health Organization. National health accounts. Bolivia [consultado 2011 febrero 22]. Disponible en: http://www.who.int/nha/country/bol.pdf [ Links ]
8. Comisión Técnica del Ministerio de Trabajo, Empleo y Previsión Social, Instituto Nacional de Seguros de Salud de Bolivia. Plan de Extensión de Cobertura del Sistema de Seguridad Social Boliviano. La Paz, Bolivia: MTEPS, INSSB, 2009. [ Links ]
9. Acción Internacional para la Salud, OPS/OMS Bolivia. Bolivia: Salud. Reformas, acuerdos comerciales y tendencias de privatización. La Paz: OPS, 2005. [ Links ]
10. UDAPE-OPS/OMS. Caracterización de la exclusión social en Bolivia. Octubre 2004 [consultado 2010 diciembre 20]. Disponible en: http://www.udape.gov.bo/exclusion/Caracterizaci%C3%B3n%20de%20la%20Exclusi%C3%B3n%20en%20Salud%20en%20Bolivia.pdf [ Links ]
11. Organización Panamericana de la Salud. Análisis coyuntural de la mortalidad en Bolivia. Boletín Epidemiológico 2002;23:1-5. [ Links ]
12. Ministerio de Salud y Previsión Social. Diagnóstico del registro y notificación de la mortalidad y morbilidad. La Paz: INIS, 2000. [ Links ]
13. Organización Panamericana de la Salud, USAID. Perfil de los sistemas de salud. Bolivia. Monitoreo y Análisis de los procesos de cambio y reforma. Washington, DC: OPS, 2007. [ Links ]
14. Organización Panamericana de la Salud. Situación de salud en Bolivia [consultado 2010 diciembre 17]. Disponible en: http://www.ops.org.bo/condsalud/situaciondesalud/respuestasistema.htm [ Links ]
15. Ministerios de Salud y Deportes. Composición, clasificación y actual estructura del presupuesto. Informe 2007. La Paz, Bolivia: MSD, 2008. [ Links ]
16. Wong R. Gasto catastrófico en salud y grupos vulnerables en América Latina: análisis comparativo entre países [consultado 2011 febrero 23]. Disponible en: http://www.insp.mx/insp/carga/archivos/congisp2009/rebeca_wong.pdf [ Links ]
17. Acción Internacional para la Salud. Estudio de precios, disponibilidad y acceso de medicamentos y componentes del precio en Bolivia. La Paz: AIS, 2009. [ Links ]
18. UDAPE, OPS/OMS. Caracterización de la exclusión social en Bolivia [consultado 2010 diciembre 20]. Disponible en: http://www.udape.gov.bo/exclusion/Caracterizaci%C3%B3n%20de%20la%20Exclusi%C3%B3n%20 en%20Salud%20en%20Bolivia.pdf [ Links ]
19. Cámara de la Industria Farmacéutica Boliviana. Perfil y mercado farmacéutico. Bolivia 2006. La Paz, Bolivia: CIFB, 2007. [ Links ]
20. Organización Panamericana de la Salud. Carta informativa políticas y medicamentos [consultado 2010 diciembre 20]. Disponible en: http://www.ops.org.bo/pubperiodicas/r0013.pdf [ Links ]
21. Bono Juana Azurduy se pone en marcha con registro de madres embarazadas y niños menores de un año [consultado 2011 febrero 23]. Disponible en: http://www.comunicabolivia.com/2009/05/bono-juana-azurduy-se-pone-en-marcha-con-registro-de-madres-embarazadas-y-ninos-menores-de-un-ano.html [ Links ]
22. Hogan MC, Foreman KJ, Naghavi M, Ahn SY,Wang M, Makela SM et al. Maternal mortality for 181 countries, 1980-2008: a systematic analysis of pregress towards Millenium Development Goal 5. Lancet 2010;375(9726):1609-1623. [ Links ]
23. Moloney A. Difficulties hit Bolivia's programme for pregnant women. Lancet 2010;375(9730):1955. [ Links ]
 Solicitud de sobretiros:
Solicitud de sobretiros:
Dra. Carmen Ledo
Centro de Planificación y Gestión Universidad Mayor de San Simón.
Pasaje Zoológico 1164 entre Av. Humbolt y Bartolomé de las Casas.
Cochabamba, Bolivia.
Correo electrónico: carmenledo@gmail.com, c.ledo@umss.edu.bo, mcledog@yahoo.es
Fecha de aceptado: 1 de marzo de 2011















