Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.49 no.2 Cuernavaca mar./abr. 2007
ARTÍCULO ORIGINAL
Las barreras de acceso a los servicios de salud en la población indígena de Rabinal en Guatemala
Barriers to accessing health care services for the indigenous population in Rabinal, Guatemala
Maeve Hautecoeur, M en Sal Com; Maria Victoria Zunzunegui, Dra en Epidemiol; Bilkis Vissandjee, Dr en Enfermería
Departamento de Medicina Social y Preventiva de la Universidad de Montreal, Canadá
RESUMEN
OBJETIVO: Identificar y documentar las barreras de acceso a los servicios de salud en la población indígena de Rabinal en Guatemala.
MATERIAL Y MÉTODOS: Se privilegió el análisis cualitativo y la recopilación de datos se realizó en Rabinal durante dos meses (Guatemala). Se realizaron quince entrevistas semi dirigidas a indígenas achís y cinco entrevistas a profesionales de la salud. Un grupo de discusión fue formado para validar la información recogida durante las entrevistas individuales; la retranscripción de éstas y la compilación de los datos permitieron hacer el análisis de contenido.
RESULTADOS: Las barreras de acceso están interrelacionadas y las barreras geográficas están relacionadas con la distancia y con la escasez de transporte; las barreras económicas son los precios de las consultas y de los medicamentos, además, entre las barreras culturales, la lengua española es un obstáculo. Los indígenas tienen otra concepción de la medicina y de los tratamientos y se quejan en ocasiones de trato abusivo por parte de los profesionales sanitarios. A su vez, los profesionales de la salud reconocen que el trauma de la guerra está presente y critican las malas condiciones de vida y la falta de recursos.
CONCLUSIONES: Los servicios de salud no son adecuados ni suficientes para responder a las necesidades de la población local.
Palabras clave: servicios de salud; accesibilidad a los servicios de salud; pobreza; población indígena; Guatemala
ABSTRACT
OBJECTIVE: To identify and document access barriers to health care services for the indigenous population in Rabinal, Guatemala.
MATERIAL AND METHODS: A qualitative analysis was used. Over a period of two months, 20 semi-directional interviews were conducted in Rabinal, Guatemala: 15 with Achis indigenous people and five with health professionals. A focus group was done to verify the information collected during the individual interviews. The qualitative analysis was based on the transcription of interviews and the compilation of the data.
RESULTS: Barriers to access are inter-relational. Geographic barriers include distance and a significant lack of means of transportation. Economic barriers are the cost of office visits and medicine. Among the cultural barriers, the Spanish language is an obstacle. Indigenous people have other concepts of medicine and treatments and they complain on occasion of abuse by health professionals. At the same time, health professionals recognize that the trauma of the civil war is still present and criticize the poor living conditions and the lack of resources.
CONCLUSIONS: Health care services in Rabinal are inadequate and insufficient for responding to the needs of the local population.
Keywords: health services; accessibility; poverty; indigenous; Guatemala
En Guatemala, según la Organización Mundial de la Salud,1 91% de los indígenas viven en condiciones de extrema pobreza, cuando 45% de los ladinos (mestizos) viven en condiciones similares. Guatemala puede estar representada por dos mundos distintos: el mundo urbano relacionado a la centralización de los servicios y al poder de los ladinos; y el mundo rural, poblado por indígenas con gran escasez de recursos. El índice de desarrollo humano (IDH) elaborado por las Naciones Unidas y el cual es una combinación de la esperanza de vida, el nivel de escolaridad y el nivel de vida de una población, está estimado en 0.63 en Guatemala,2 con 0.54 para la población indígena y con 0.68 para los ladinos. El IDH del departamento de Baja Verapaz es de 0.5, comparado con 0.7 en la región metropolitana. En 2000, el PIB per cápita en Guatemala era de 2.2 dólares para los indígenas y de 5.4 para los ladinos.3
Los mayas viven en condiciones de exclusión y discriminación, como tantos otros pueblos indígenas. A pesar de ser un grupo que representa 40% de la población guatemalteca,3 los indígenas están, sin embargo, subrepresentados y sus derechos no son respetados ni reconocidos a pesar de los acuerdos de paz firmados en 1996, en donde se establecieron una serie de compromisos sobre identidad y derechos de los pueblos indígenas.4 Como consecuencia de la pobreza y de la discriminación, hay una diferencia importante entre el estado de salud de los indígenas y el de los ladinos. La esperanza de vida de los indígenas es diecisiete años menor que la de los ladinos. En el país, la tasa de mortalidad infantil es 55/1000 para los varones y 45/1000 para las mujeres5. En todos los departamentos del país, la población indígena tiene el nivel más alto de mortalidad materna.6,7 En el departamento de Baja Verapaz, la tasa de mortalidad es de 5.23/1000 y la tasa infantil de 25.3/1000.8
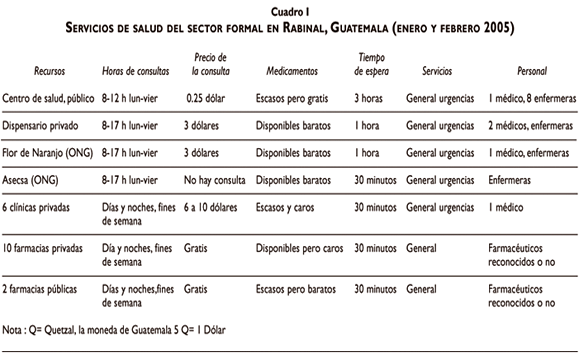
¿Cuáles son los obstáculos para el acceso a los servicios de salud para los indígenas en Rabinal? (cuadro I). El objetivo de este estudio es explorar las barreras de acceso a los servicios de salud según los indígenas y los profesionales de la salud en Rabinal, departamento de Baja Verapaz, Guatemala, a principios del año 2005.
Contexto en Rabinal
Hoy, las consecuencias de treinta y seis años de guerra civil, especialmente en los años ochenta, se notan todavía. Cinco mil indígenas murieron en Rabinal, debido al conflicto armado.9 Las condiciones de vida de las familias y las comunidades son muy precarias y los servicios públicos son deficientes.
Rabinal cuenta con 38 850 habitantes repartidos entre el pueblo y 27 comunidades indígenas. Los mayas achís representan 81% de la población local. Solamente 20% de ellos vive en el pueblo.4 La mayoría de los indígenas son analfabetos y algunos no hablan español: 80% de la población habla achí. En esta región se realiza la explotación agrícola y forestal, base de la economía local. Las enfermedades infecciosas se mantienen y las enfermedades crónicas aumentan.8 La tasa de mortalidad materna (213.3/100 000) en Baja Verapaz está entre las más altas en contraposición a la región metropolitana (84.9/100 000) que ostenta la más baja.7
En Rabinal, hay un médico por 10 000 habitantes.8 Sólo atiende un médico en el centro de salud y las consultas son por la mañana durante la semana y hay que pagar por ellas; además, la falta de medicamentos es casi constante en estos centros. Las clínicas privadas ofrecen buenos servicios pero son más caras y los servicios de salud no tienen los recursos necesarios para tratar casos graves o urgencias.4
El Ministerio de Salud Pública y Asistencia Social implementó en 1996 el Sistema Integral de Atención en Salud (SIAS), como parte de la reforma de la atención primaria en el territorio guatemalteco.8 El sistema funciona mediante la figura del guardián de salud que tiene a su cargo 20 viviendas. El facilitador interviene entre los 20 guardianes a su cargo y las autoridades del sistema de salud. Aunque casi todas las comunidades tienen un puesto de salud, no suelen estar equipados y no cuentan con medicamentos ni con personal para ofrecer servicios a la comunidad. Un médico pasa consulta una vez al mes.
Material y métodos
En un contexto de postguerra la gente en Guatemala siente desconfianza y miedo de participar en investigaciones. La mayoría de los indígenas que no saben ni leer ni escribir no están acostumbrados a contestar cuestionarios. Dejar hablar a la gente es la mejor técnica para entender su realidad, su concepción de los servicios de salud y de las barreras de acceso que pueden derivarse. En estas condiciones, los métodos cualitativos son los más adecuados para favorecer la comunicación y el establecimiento de relaciones de confianza.
La recolección de datos se realizó en Rabinal durante dos meses y las entrevistas fueron hechas a indígenas achís y a profesionales de la salud (médicos, enfermeras y farmacéuticos). Los resultados del estudio cualitativo se presentan verbalmente con el texto integral de las entrevistas.10 Las entrevistas semi dirigidas fueron hechas a partir de una guía de entrevista, técnica común para los estudios cualitativos, que además de abordar los temas seleccionados, permiten mostrar el punto de vista del participante.11
Se efectuaron quince entrevistas cualitativas semi dirigidas a mujeres y hombres achís que han utilizado los servicios de salud durante el último año. La guía de entrevista considera el acceso a los servicios de salud, el precio de las consultas y de los medicamentos, el tiempo de espera y los tratamientos recibidos. Su duración fue de menos de una hora en el domicilio de los participantes. Cinco entrevistas semi dirigidas a profesionales de la salud de clínicas privadas y públicas (cuadro II) se realizaron en el lugar de trabajo.

Por último, se integró un grupo de discusión para validar la información recogida durante las entrevistas individuales. Esta técnica con preguntas abiertas facilita la comprensión común de las preguntas planteadas, permite profundizar sobre las respuestas y suscita la interacción entre los participantes.12 El grupo de discusión, como lo menciona Vissandjee,13 depende de la dinámica del grupo para alimentar la reflexión y permite al investigador aumentar su perspectiva. El grupo de discusión trabajó en la oficina de ECAP (Equipo de Estudios Comunitarios y Acción Psicosocial). Hubo tres animadores, de los cuales dos son investigadores y uno es profesional de la salud. La discusión tardó aproximadamente una hora y media.
Las entrevistas se hicieron en español, con la ayuda de un traductor cuando era necesario. Las entrevistas y la discusión en grupo fueron grabadas en un audio casette. Se leyó el formulario de consentimiento y cada participante lo firmó (con una X para los que no sabían escribir). La discusión fue grabada también en un casette de audio. La confidencialidad de la información fue asegurada con el uso de nombres ficticios. Solamente los investigadores han tenido acceso a la información y las grabaciones fueron guardadas bajo llave y destruidas seis meses después. Los resultados se presentaron a los participantes para asegurar la validez interna y para verificar que no hubiera errores de interpretación.
El análisis de los datos empezó en Rabinal con la retranscripción de las entrevistas y el cualitativo se basó en la pregunta inicial de investigación. Se aplicaron las cuatro etapas sugeridas por Contandriopoulos:10 la preparación y la descripción del material, la reducción de los datos, la selección y aplicación del modo de análisis y, al final, el análisis transversal de los casos estudiados. Los temas principales relacionados con el acceso de los servicios de salud fueron codificados14 (las barreras geográficas, económicas y culturales, la guerra y los tratamientos de salud).
Como en cualquier estudio, es importante asegurar la fiabilidad y la validez, específicamente la credibilidad en la transferencia de los resultados. La fiabilidad fue asegurada con la transcripción integral de las entrevistas. La verificación de los resultados por los participantes permitió evaluar la credibilidad de los datos, o sea, asegurar la validez interna. La comparación de los resultados con otros estudios permitió verificar la validez externa.15
Resultados
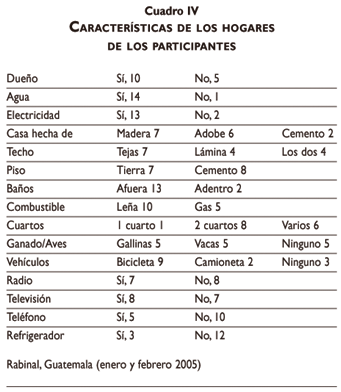
El perfil socioeconómico y demográfico de los quince participantes indígenas fue definido por medio de un cuestionario. Los cuadros III y IV presentan los resultados.

Comunidades en el medio rural
Las entrevistas permiten conocer las condiciones de vida en las comunidades. Todos los indígenas y los profesionales de la salud interrogados mencionaron que para llegar a la consulta en el centro de salud, la gente debe madrugar mucho. Los pacientes deben llegar antes de la hora en la que se abre el centro, obtener un número y formarse.
Porque si ya llega tarde, pues tarde va a pasar también. Entonces, las cosas se complican mucho porque las personas que vienen de las comunidades tienen que regresar y eso cuesta mucho. Entonces hay muchas dificultades porque así como le digo, que tenemos que madrugarnos o si no venirnos a quedar aquí a dormir de una vez para sacar números (Isabel).
Los transportes son escasos y no hay acceso a las carreteras. Pocos achís que viven en las comunidades tienen automóviles. Existe transporte colectivo, pero no es suficiente y por la noche no hay servicio. Cuando la gente no tiene dinero, tiene que caminar al pueblo. En caso de urgencia, tienen que llegar al hospital del municipio de Salamá por sus propios medios, pues la ambulancia no llega a las comunidades.
No la mandaron, no me dieron ambulancia, pero nada. Por eso nosotros aquí, somos mayas, nos morimos porque la gente no lucha con nosotros (Rosario).
Por ejemplo, son cinco horas lo que la gente camina. Y todavía tenemos casos de mujeres embarazadas con sus dolores de parto, las traen caminando. No hay una carretera buena donde ya puede subir un carro...Hemos tenido casos que han tenido los niños en el camino. Entonces el mayor problema es el dinero (profesional de la salud).
El precio de los servicios de salud
Para los indígenas que viven en comunidades por debajo del índice de pobreza, las tarifas de los servicios de salud son una gran carga para la economía familiar. Además de las consultas están los gastos de medicamentos y transporte que hay que pagar en efectivo. Sin ingreso, las familias deben pedir prestado o vender sus bienes y en casos graves, los gastos en salud pueden ser superiores al ingreso anual. El precio de la consulta puede variar de 1 quetzal (Q), en el centro de salud, a 2 000 Q con los curanderos o con médicos privados. La consulta en una clínica privada cuesta entre 30 y 100 Q.
Como 3 000 Q o 4 000 Q gasté sólo de medicamentos. No es en un año, es en seis meses (Víctor).
Los obstáculos que tiene la gente de la comunidad es la escasez de recursos. Porque a veces no tienen ni un solo centavo para venir aquí al centro de salud (María).
Muchas de las personas interrogadas mencionaron la pobreza como obstáculo para recibir atención. Los indígenas no tienen otra alternativa que ir al centro de salud. Los profesionales de la salud también denunciaron la situación crítica en las comunidades.
Si un indígena tiene mucho dinero no va al centro de salud. Va a un médico privado y lo paga bien... La discriminación no es por ser indígena, no. Es por ser pobre (Héctor).
Es problema porque la mayoría de las comunidades son muy pobres y la mayoría de la gente vive de la agricultura. Entonces, no tiene mucho ingreso familiar (profesional de la salud).
El acceso a los servicios depende de la situación económica. El área urbana tiene más accesibilidad al centro de salud, al dispensario y a los médicos particulares (profesional de la salud).
Especificidad de la cultura achí
En la cultura achí la división de las tareas entre los sexos está presente. Si la mujer se enferma, ella primero consulta a su esposo. Los achís que no hablan español no reciben los mismos tratamientos, además de que pueden tener otra concepción de éstos y de la salud.
Las mujeres se molestaron mucho porque la doctora empezó a exigir la anticoncepción. Tuvimos que hablar con ella que no era posible porque nadie tiene derecho de eliminar. Cada quien tiene que ver, planificar naturalmente. Cada quien tiene que decir cuántos hijos puede tener según su capacidad. Es nuestra propia decisión y también está bajo nuestra propia cultura (Pablo).
La salud de los niños es prioritaria. El acuerdo del esposo es importante para los achís: una mujer no va a consulta si su esposo está ausente. Por razones de costumbre, las mujeres van a consulta más que los hombres.
Si el esposo no está, entonces se atrasa mucho la atención y por eso a veces se mueren la mujer y el niño, entonces son problemas. Otra situación es que en el área rural, la mayoría de las mujeres están acostumbradas a tener su parto en casas (profesional de la salud).
Pero no quieren ser examinadas por un doctor masculino. Algunos achís dicen que están en las manos de Dios y no van a consultar un servicio de salud.
La gente no está acostumbrada a que un doctor le examine. Si miran que es doctor, no van a pasar, mejor se van a retirar, van a ir a sus casas... El hombre sí, tiene que afrontar las enfermedades porque casi no pasa a la consulta. Porque no quiere, por ser hombre (Isabel).
El idioma es uno de los obstáculos mencionados por los indígenas. Las mujeres no siempre están cómodas al hablar en español y no entienden las explicaciones del médico.
Hay personas que no entienden y no pueden contestar. El doctor habla con ella, pero ella no entiende. Por eso, la gente casi no visita el centro de salud porque eso es un gran obstáculo y las personas que no pueden hablar, les da vergüenza también (Isabel).
La guerra y su estrago
Mencionando su estado de salud, los indígenas siempre hablan de la guerra. No se puede trabajar sobre las barreras de acceso a los servicios de salud sin tocar el conflicto armado que es parte de los daños de la sociedad guatemalteca y que causa un dolor colectivo.
El conflicto armado afectó mucho porque la gente tiene temor de organizarse...Si uno les da una charla, un consejo, ellos piensan que uno les va a hacer daño (profesional de la salud).
Eso definitivamente tiene su raíz en la violencia y, desafortunadamente, la gente no ha podido darle su espacio y dejar eso un poco atrás (profesional de la salud).
Esa enfermedad que nos dejó la guerra, nos quedamos con miedo, nos quedamos con muchos golpes pues, que nos hicieron la gente en el 82...Y el doctor no nos cura (Ramón).
Percepción de malos tratos
Interrogando a los indígenas sobre los servicios recibidos y sobre la actitud del personal, muchos denunciaron desigualdades en el trato recibido y que éste es más favorable para los ladinos. Rabinal tiene pocos recursos en el área de la salud. Los profesionales de la salud se dicen rebasados de trabajo y con imposibilidad para prestar servicios de calidad. La cantidad de enfermos a curar influye en la calidad de los servicios. En particular, las mujeres indígenas están de acuerdo al decir que durante los partos son maltratadas.
Las enfermeras auxiliares tienen la obligación de atender, de lavar, de pasar la comida. Pero no cumplen. Tratan mal al bebé..." Que camine para que haga ejercicio sino le va a costar". Falleció la mujer. Pero el problema empezó desde aquí, porque no atienden rápido (Pedro).
A veces en el centro de salud, cuando hay un parto de una persona indígena, regañan. No la tratan igual como una ladina, sino que hay discriminación por ser indígena (Isabel).
Cuando hay emergencias, el problema es que en el centro de salud, no atienden. Si llega a emergencia, no le hacen caso...Y sabemos que no sólo el ladino tiene derecho, pero nosotros también como indígenas. Además, por ser indígenas, nos dicen indios (Mario).
Por ser indígena, peor los ancianos, no les atienden bien. La discriminación siempre existe. Eso nunca... hasta algún día llegaría por ejemplo un doctor que sea preparado para defender a su mismo pueblo. Un médico que sea achí (Víctor).
Escasez de los servicios de salud
Los profesionales de la salud criticaron las condiciones de trabajo. Faltan recursos, infraestructuras y medicamentos. Un centro de salud con sólo un médico no puede atender las necesidades de cada paciente, cuando hay 50 más que están esperando su turno. Únicamente se acepta una consulta diaria por familia y sólo se pasa consulta cuatro horas al día. En estas condiciones es difícil o casi imposible curar a la gente.
Yo pienso que el Ministerio de Salud debe tener más dinero. En Rabinal, en el centro de salud, se necesitan más recursos humanos: médicos, también medicamentos (profesional de la salud).
Nosotros pedimos el fortalecimiento de cuatro, cinco médicos para hacer todo. Los dos se fueron, ahora estoy solo. Les digo a ellos, en cuatro horas, nosotros no podemos ver a 50 pacientes, es imposible. A 25, 30, sí (profesional de la salud).
Según los participantes, la falta de servicios y de recursos en materia de salud en Rabinal y en todo el país serían consecuencia de una mala administración de parte del gobierno actual y del actual presidente. La corrupción está denunciada y la población recibe pocos servicios esenciales.
Se da más en fondos, en recursos, al ejército que al servicio básico (profesional de la salud).
Con Portillo, se quedó el puesto de salud sin medicamentos...Entonces, qué hizo el gobierno, dio el dinero a los ex patrulleros. No es justo, lo que hizo el gobierno. Hay niños que están desnutridos. No tienen medicamentos, ni en los hospitales ni en el centro de salud (Mario).
Discusión
Esta investigación, dirigida a los usuarios y a los profesionales de la salud, permitió entender que las barreras de acceso a los servicios de salud son múltiples y están interrelacionadas en un trasfondo de discriminación. Conociendo la situación sanitaria en Rabinal –los servicios, el contexto geográfico, económico y cultural– es posible identificar los obstáculos para el acceso a los servicios de salud y buscar procedimientos de intervención y de investigación.
Antes de discutir los resultados, hay que precisar que existen pocos estudios sobre las barreras de acceso a los servicios de salud para los mayas. Pero las investigaciones realizadas en otros países, en condiciones similares, pueden servir de referencia para esta discusión.
Los resultados de este estudio concuerdan con los de los autores que trabajaron sobre el acceso de los servicios de salud en los países en vías de desarrollo. El lugar de residencia puede ser una barrera geográfica, como lo sugieren Kroeger,16 Kloos,17 Fournier y Haddad.18 El estudio en Rabinal demuestra que la fijación de una tarifa para los servicios de salud es una barrera de acceso. Como dice Goldman,19 es verdad que los indígenas tienen que hacer sacrificios para pagar los costos médicos.
Por razones geográficas, económicas y culturales, las mujeres achís en Rabinal prefieren dar a luz con la ayuda de comadronas. Los resultados de este estudio son similares a los de otros estudios que fueron realizados en otras zonas rurales de Guatemala.20,5,21 La elaboración de medicamentos naturales podría ser otra alternativa para resolver el problema de la escasez y el alto costo de los productos farmacéuticos. La producción de estos remedios naturales ha ido en aumento.22
Bolivia, un país muy pobre de América Latina, con una población mayoritariamente indígena, presenta algunas similitudes con Guatemala en lo referente al estado de salud de los indígenas, los servicios de salud y el uso de la medicina tradicional. En Bolivia, sólo un tercio de la población recibe los servicios de salud moderna. Según Vandebroek,23 la importancia cultural de la medicina tradicional y el aislamiento de las comunidades en los Andes y en la Amazonia son los factores que más influyen en el uso de los servicios de salud. Aunque existe un centro de salud cerca, los indígenas utilizan tanto las plantas medicinales como la consulta del médico. Para las comunidades aisladas, en Bolivia como en Guatemala, las plantas medicinales son muy utilizadas en los primeros cuidados y constituyen una alternativa al uso de la medicina moderna.
La reminiscencia de la guerra es un obstáculo para el acceso a los servicios de salud. Las víctimas todavía tienen miedo, no tienen confianza en las autoridades y prefieren no ir al centro de salud. Una investigación, profundizando en esta problemática, podría ser útil para los profesionales de la salud. Conociendo más el estado de salud y en especial el estado mental de la población, podrían ofrecerse servicios más adecuados.
Este estudio puede estar afectado por algunas limitaciones. El nivel de comprensión no es el mismo para todos los participantes y el idioma puede ser un obstáculo. Los achís tienen su propia manera de expresarse respecto a su universo. Algunos de estos sesgos de información pudieron haberse acuciado ya que la investigadora es extranjera: los indígenas podrían haber modificado sus respuestas al estar en su presencia. Se intentó prevenir eso con la presencia de un traductor. Además, este estudio se habría enriquecido con la inclusión de un curandero para completar el retrato de los profesionales de la salud en Rabinal.
El estudio ha permitido identificar las principales barreras de acceso a los servicios de salud. Hemos constatado que las barreras están interrelacionadas. La pobreza es la principal fuente de los problemas; de ella derivan las barreras económicas, geográficas y culturales, siguiendo las conclusiones de Farmer,24 quien trabajó mucho en Perú y Haití.
Los servicios de salud en el pueblo no son adecuados ni suficientes para responder a las necesidades de la población local. Esta conclusión nos hace reflexionar sobre la mínima utilidad de los puestos de salud que están vacíos en las comunidades: cerrados mucho tiempo y cuando abren no tienen medicamentos. Estos puestos podrían ser mejor utilizados por las comunidades y por promotores de salud. La visita del médico ambulatorio una vez al mes es muy popular. Desafortunadamente, muchos enfermos esperan hasta el siguiente mes para consultar de nuevo. A propósito de los puestos de salud, recomendamos equiparlos, ya que su funcionamiento resolvería parcialmente el problema de transporte y permitiría ofrecer servicios de salud a las comunidades. Para ello, habría que aumentar la frecuencia de la visita del médico y capacitar más a los promotores de salud.
Hemos constatado la escasez de recursos humanos y materiales en el centro de salud o en los puestos de salud. Los profesionales de la salud se sienten impotentes ante esta situación. Hacen sus tareas sin criticar mucho las malas condiciones de trabajo. Para una oferta de servicios de calidad es necesaria una mejora de las condiciones de trabajo. ¿Qué hacer para cambiar esto? Sin inversión en salud y educación la calidad de vida de los indígenas corre el riesgo de empeorar.
En conclusión, respecto a la discriminación percibida, omnipresente en los servicios de salud pública, es necesario denunciarla y buscar procedimientos de intervención. Debería existir una investigación sobre el trato que el personal sanitario presta a los indígenas, una divulgación de los resultados en los medios de prensa de la salud y de asuntos públicos. Acompañando esta denuncia, debería existir un programa de sensibilización cultural para los trabajadores sanitarios, orientado a eliminar o reducir esta barrera y lograr tratamientos adecuados para los indígenas. Por último, si estos procedimientos se llevaran a cabo, Rabinal podría convertirse en un ejemplo de gestión y calidad de los servicios sanitarios para otras regiones en Guatemala.
Agradecimientos
Al Equipo de Estudios Comunitarios y Acción Psicosocial y también a todos los participantes de este estudio, los usuarios de los servicios y los profesionales de la salud en Rabinal, así como al Departamento de Medicina Social y Preventiva de la Universidad de Montreal por haber aceptado este proyecto.
Referencias
1. Organisation Mondiale de la Santé. Décennie internationale des populations autochtones. Rapport du secrétariat. Ginebra: OMS, 2001. [ Links ]
2. UNICEF. Guatemala: Realidad socioeconómica. Estudios sociales, 5. Bachillerato. Guatemala: Piedra Santa, 2002. [ Links ]
3. Programa de las Naciones Unidas para el Desarrollo. Guatemala: Desarrollo humano, mujeres y salud. Naciones Unidas en Guatemala. Guatemala: PNUD, 2002. [ Links ]
4. Lucas DJ. Consecuencias del conflicto armado en la salud mental de los achís de Rabinal, Baja Verapaz, 1980-2000, Area de antropología, Escuela de Historia. Guatemala:Universidad San Carlos, 2003. [ Links ]
5. Organisation Mondiale de la Santé. Indicateurs sélectionnés pour un pays. Ginebra: OMS, 2001. [ Links ]
6. Glei DA, Goldman N, Rodriguez G. Utilization of care during pregnancy in rural Guatemala: does obstetrical need matter? Soc Sci Med 2003;57:2447-2463. [ Links ]
7. Kestler E. Maternal mortality in Guatemala: assessing the gap, beginning to bridge it. World Heal Stat Quart 1995;48(1):28-33. [ Links ]
8. Saravia M, Salvador M, Mejia I. Conociendo la Sabiduria Achí: Salud y enfermedad en Rabinal. Guatemala: Instituto de Estudios Interéctinos de Universidad San Carlos, 2001. [ Links ]
9. Equipo de Antropología Forense de Guatemala (EAFG). Las masacres en Rabinal. Guatemala: EAFG, 1997. [ Links ]
10. Contandriopulos AP, Champagne F, Potvin L, Denis JL, Boyle P. Savoir préparer une recherche: la définir, la structurer, la financer. Montréal: Presses de l'Université de Montréal, 1990. [ Links ]
11. Savoie-Zajc L. L'entrevue semi-dirigée in Gauthier B. Recherche-sociale: de la problématique à la collecte des données. 3e édition. Sainte-Foy: Presses de l'université du Québec, 1997. [ Links ]
12. Gauthier B. Recherche sociale: de la problématique à la collecte des données. Montréal: Presses de l'Université du Québec, 1993. [ Links ]
13. Vissandjee B, Abdool SN, Duperé S. Focus Group in Rural Guarajat, India: A Modified Approach. Qual Health Res 2002;12(6):826-843. [ Links ]
14. Strauss A, Corbin J. Basics of qualitative research. Newbury Park CA: Sage, 1990. [ Links ]
15. Rowam M, Huston P. Articles en recherche qualitative: information aux auteurs et aux pair-examinateurs. Toronto: Association médicale canadienne, 1997. [ Links ]
16. Kroeger A. Anthropological and socio-medical health care research in developping countries. Soc Sci Med 1983;17(3) :147-161. [ Links ]
17. Kloos H. Utilization of selected hospitals, health centers and health stations in central, southern and western Ethiopia. Soc Sci Med 1990;31(2):101-114. [ Links ]
18. Haddad S, Fournier P. Quality, cost and utilization of health services in developping countries. A longitudinal study in Zaire. Soc Sci Med 1995;40(6):743-753. [ Links ]
19. Goldman N. Choices about treatment for ARI and diarrhea in rural Guatemala. Soc Sci Med 2002;55:1693-1712. [ Links ]
20. Glei DA, Goldman N. Understanding ethnic variation in pregnancy-related care in rural Guatemala. Ethn and Health 2000;5(1): 5-22. [ Links ]
21. Hinojosa SZ. Authorizing tradition: vectors of contention in Highland Maya midwifery. Soc Sci Med 2004;59:637-651. [ Links ]
22. Gaspar SMA. Prácticas y tratamientos olvidados de los Achis, Rabinal, Baja Verapaz, durante el periodo 1940-1999. Área de antropología, Escuela de Historía. Guatemala: Universidad San Carlos, 2000. [ Links ]
23. Vandebroek I, Calewert JB, De Vonckheere Stijn, Sanca S, Semo L, Van Damme P, et al. Use of medical plants and pharmaceuticals by indigenous communities in the Bolivian andes and Amazon. Bull World Health Organ 2004;82(4):243-250. [ Links ]
24. Farmer P. Sida en Haïti: la victime accusée. Paris: Khartala, 1996. [ Links ]
Fecha de recibido: 23 de enero de 2006
Fecha de aprobado: 29 de noviembre de 2006
Solicitud de sobretiros: Maeve Hautecoeur. 7921 de l' Epée, Montreal Québec, H3N2E8 Canadá. Correo electrónico: maevita@yahoo.com














