Serviços Personalizados
Journal
Artigo
Indicadores
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Salud Pública de México
versão impressa ISSN 0036-3634
Salud pública Méx vol.46 no.4 Cuernavaca Jul./Ago. 2004
ARTÍCULO ORIGINAL
Evaluación de la nitazoxanida en dosis única y por tres días en parasitosis intestinal
Nitazoxanide vs albendazole against intestinal parasites in a single dose and for three days
Uri Belkind-Valdovinos, MC,I-II; Jaime Belkind-Gerson, MC,III; Domingo Sánchez-Francia, QFB,IV; Mónica Marcela Espinoza-Ruiz, QFB,IV; Eduardo Lazcano-Ponce, Dr en CII
IFacultad de Medicina, Universidad Nacional Autónoma de México. México, DF, México
IICentro de Investigación en Salud Poblacional, Instituto Nacional de Salud Pública. Cuernavaca, Morelos, México
IIICentro de Investigación en Enfermedades Infecciosas, Instituto Nacional de Salud Pública. Cuernavaca, Morelos, México
IVLaboratorio Clínico, Hospital del Niño Morelense, Secretaría de Salud. Cuernavaca, Morelos, México
RESUMEN
OBJETIVO: Evaluar la utilidad de nitazoxanida en dosis habitual con esquema de tres días y en dosis única, para la erradicación masiva de parásitos intestinales en la población pediátrica, comparando su efecto con el del albendazol en dosis única.
MATERIAL Y MÉTODOS: Se realizó un ensayo clínico aleatorizado, en tres comunidades rurales de la región central de México, durante el periodo 2001-2003, para incluir tres posibles alternativas de tratamiento en 786 sujetos de entre 5 y 11 años de edad, de los cuales 92 tuvieron un examen parasitológico positivo (15.1%). El grupo 1 incluyó 27 pacientes que recibieron 400 mg de albendazol en dosis única; el grupo 2 incluyó 34 pacientes a quienes se administró nitazoxanida en dosis de 15 mg/kg/día durante tres días consecutivos; y el grupo 3 incluyó 31 pacientes que recibieron 1.2 g de nitazoxanida en dosis única. Se evaluó diferencia de proporciones mediante prueba exacta de Fisher.
RESULTADOS: No existieron diferencias estadísticamente significativas en la efectividad de los tres esquemas de tratamiento: (80.5%) con albendazol, comparado con las dos alternativas adicionales de nitazoxanida (67.6% y 71%, respectivamente). Se observó una mayor prevalencia de efectos secundarios con nitazoxanida por kg /día (26.5%) y en dosis única (32.2%), en comparación con la dosis única de albendazol (7.4%).
CONCLUSIONES: Las evidencias en cuanto a la efectividad y elevada prevalencia de efectos secundarios de la nitazoxanida no justifican aún su utilización como quimiopreventivo masivo para el control de parasitosis intestinal en áreas endémicas. En países con elevada prevalencia de parasitosis intestinal las medidas de prevención primaria que continúan vigentes, y que deben priorizarse, están relacionadas con sanidad pública, introducción de agua potable y drenaje, cloración de agua y manejo adecuado de excretas de animales domésticos, así como educación para la salud. El texto completo en inglés de este artículo está disponible en: http://www.insp.mx/salud/index.html
Palabras clave: parasitosis intestinal; nitazoxanida; albendazol; ensayo clínico; México
ABSTRACT
OBJETIVE: To assess the efectiveness of the usual dose of nitazoxanide administered for three days and as a single dose for massive eradication of intestinal parasites in the pediatric population, compared with single-dose albendazole.
MATERIAL AND METHODS: A randomized clinical trial was conducted in three rural communities in central Mexico City between 2001 and 2003 to assess three possible therapy regimes in a study population of 786 children 5 to 11 years of age, 92 of whom had a positive parasitology test result (15.1%). Group 1 included 27 patients treated with 400 mg given as a single dose of albendazole; group 2 included 34 patients whose therapy consisted of a 15 mg/kg/day dose for three consecutive days; patients in group 3 (n=31) were administered a single 1.2 g dose of nitazoxanide. Differences in proportions were assessed using Fisher's exact test.
RESULTS: No statistically significant differences were found in the effectiveness of the three treatment regimes: 80.5% with albendazole, compared with the two nitazoxanide alternatives (67.6% and 71%, respectively. A higher prevalence of side effects was observed with nitazoxanide in the three-day regimen (26.5%) and as a single dose (32.2%), compared with a single dose of albendazole (7.4%).
CONCLUSIONS: According to the evidence on effectiveness and side effects, the use of nitazoxanide is not justified as a massive prophylactic medication for intestinal parasitosis control alternative in endemic areas. In countries with a high prevalence of intestinal parasitosis primary prevention measures should be the most important strategy, together with public sanitation, drinking water and sewage system availability, water chlorination, and appropriate animal fecal waste disposal, as well as health education.
Key words: intestinal parasitosis; nitazoxanide, albendazole, clinical trial, Mexico
Diversas intervenciones poblacionales de quimio prevención masiva con antiparasitarios en áreas endémicas de parasitosis intestinal, particularmente en menores de 15 años de edad, se han llevado a cabo durante la última década en países en desarrollo.1 A este respecto, la Organización Mundial de la Salud ha establecido como meta lograr que la quimioprevención con fármacos antiparasitarios logre una cobertura superior a 75% en niños con edad escolar en riesgo de sufrir parasitosis intestinal.2 Para que un agente antiparasitario, que previamente haya demostrado efectividad terapéutica, se considere un candidato para ser utilizado en forma periódica en intervenciones poblacionales, necesita demostrar ser efectivo en la erradicación de los parásitos más frecuentes (amplio espectro),3 tener un amplio margen de seguridad, contar con esquemas de fácil administración (que utilicen dosis única) y tener un adecuado costo-beneficio. Diversos agentes terapéuticos han sido empleados de acuerdo con los patrones de morbilidad de parasitosis intestinal en diversas áreas geográficas.4 Para tratamientos masivos contra nemátodos intestinales se han empleado, solos o combinados, el albendazol,5 levamisol,6 mebendazol7 y pamoato de pirantel.8 El albendazol ha sido efectivo contra ascariasis, enterobiasis e infecciones por céstodos,9,10 es bien tolerado y fácil de administrar, y se ha usado en campañas masivas en dosis únicas de 400 mg.11 Sin embargo, se ha observado que el albendazol es menos efectivo en la erradicación de protozoarios, y se teme que en el mundo esté aumentando la resistencia de parásitos a los agentes comúnmente utilizados para quimioprevención masiva.12 Por esta razón, es importante emprender una búsqueda de nuevas alternativas de quimioprevención poblacional usando agentes que demuestren tener un espectro amplio, fácil esquema de administración, buen perfil de bioseguridad y que, además, el análisis costo-beneficio justifique su uso en el ámbito poblacional.13 Una alternativa terapéutica es la nitazoxanida, sintetizada por primera vez en 1974 por Rosignol-Cavier, derivada del 5-nitrotiazol.14 In vitro, la nitazoxanida demostró efectividad en el tratamiento de un amplio espectro de parásitos intestinales que incluyó nemátodos, céstodos y helmintos, y diversos protozoarios como Criptosporidium parvum, Trichomonas vaginalis, Giardia lamblia y Entamoeba histolytica.15,16 Recientemente, la nitazoxamida tuvo éxito en el tratamiento de diarrea crónica causada por Cryptosporidium parvum y Giardia lamblia en niños de entre 1 a 11 años de edad.17,18
La dosis habitual de tratamiento de la nitazoxanida es de 200-400 mg/día divididos en dos tomas por tres días consecutivos. Sin embargo, existe evidencia de que en dosis única la nitazoxanida puede ser eficaz como tratamiento de erradicación de ciertos parásitos, por ejemplo la Taenia saginata y la Himenolepis nana (50 mg/kg).19 No obstante, se carece de reportes poblacionales de quimioprevención en masa cuyo estudio sea la efectividad de la nitazoxanida administrada en dosis única.
Por esta razón, evaluar la utilidad de nitazoxanida como posible alternativa de intervención poblacional para la erradicación masiva de parásitos intestinales en la población pediátrica conduce a estudiar su posible utilización en su dosis habitual con esquema de tres días, así como su uso en dosis única por kilogramo de peso.
Material y métodos
Población de estudio
Se realizó un estudio en tres grupos poblacionales de sujetos de entre 5 y 11 años de edad en una región del centro y sur de México, durante el periodo comprendido entre febrero y noviembre de 2002: a) el primer grupo correspondió a 513 niños de familias que viven en área urbana y acudieron a la consulta externa del Hospital del Niño Morelense de Cuernavaca, Morelos; b) el segundo fue constituido por 116 niños que habitan en área rural en la jurisdicción sanitaria de Valle de Bravo, del Estado de México, y c) el tercer grupo fue obtenido de una muestra de 157 niños de Tlamacazapa, Guerrero, un área geográfica con elevada marginación. La muestra fue conformada por 786 sujetos de los que se obtuvieron tres muestras fecales para estudio coproparasitoscópico.
Selección de los pacientes
Los casos prevalentes de parasitosis intestinal (15.1%) fueron invitados a adherirse al estudio. Participaron 92 pacientes que tuvieron un examen parasitológico positivo para por lo menos un protozoario intestinal o un nemátodo o céstodo, tal como se estableció en el protocolo de estudio. La diarrea no fue un criterio de inclusión; por lo tanto, su evolución sólo fue cuantificada en las hojas de reporte de caso durante el tratamiento. Tres muestras de materia fecal fresca se obtuvieron antes y después del tratamiento de cada paciente, y fueron preservadas inmediatamente en una solución de formalina a 10%.
Pruebas de laboratorio clínico
Se hicieron pruebas de parasitoscopía mediante la técnica de concentración por flotación y se empleó sulfato de zinc o de Faust. Esta técnica permite identificar quistes de protozoarios y geohelmintos y, al ser de concentración, aumenta la sensibilidad en los casos de una infestación de bajo número de parásitos.
Para cada prueba se utilizó una suspensión con 1 a 2 gramos de materia fecal y 10 ml de agua, que se pasaron a través de una gasa y luego fueron centrifugados a 2 000 rpm, durante un minuto. El sobrenadante se decantó y se resuspendió el sedimento con agua. Nuevamente se procedió a centrifugar, se decantó y se agregaron 3 ml de solución de sulfato de zinc. Finalmente, se centrifugó la suspensión por tercera vez. Se recogió la muestra flotante con un asa para luego colocarla en un portaobjetos con lugol y observarla en el microscopio. Todas las muestras fueron procesadas en el laboratorio del Hospital del Niño Morelense por el mismo operador (técnico), quien desconocía el diagnóstico y grupo de tratamiento asignado.
Diseño del estudio
Se realizó un ensayo clínico aleatorizado para comparar la eficacia de tres tratamientos antiparasitarios. El protocolo de estudio fue diseñado con el fin de incluir tres posibles alternativas y evaluar la tolerabilidad y eficacia de una dosis única de nitazoxanida, prescripción de nitazoxanida por kg de peso durante tres días, y dosis única de albendazol. Como se muestra en la figura 1 la tasa de respuesta para los sujetos con coproparasitoscópico positivo fue de 85.7%, y el seguimiento postratamiento fue muy elevado (en promedio, mayor de 90%).
Criterios de inclusión
Pacientes con examen coproparasitoscópico seriado (tres muestras) en el que se hubiere demostrado, al menos en una de las muestras, la presencia de quistes, trofozoítos, ovoquistes, huevos o larvas de parásitos intestinales.20
Criterios de exclusión
- No haber completado los estudios clínicos y de laboratorio.
- No haber completado el tratamiento especificado.
- Presentar efectos adversos serios.
- Porque el paciente decidió voluntariamente retirarse.
Consentimiento informado
En este estudio sólo se incluyó a pacientes positivos al estudio coproparasitoscópico, que aceptaron participar y para los cuales al menos uno de sus padres firmara el consentimiento informado.
Aleatorización
Para maximizar la validez interna de este estudio hubo dos procedimientos: aleatorización y enmascaramiento. La aleatorización determina o mide el resultado esperado con el esquema de tratamiento habitual y, por diferencia, permite estimar la efectividad de los esquemas de tratamiento en evaluación; asegura, además, que los grupos de comparación son semejantes (equivalentes o intercambiables) en todas las características medibles y no medibles. Este procedimiento se efectuó conformando un programa de números aleatorios en bloques de 25 individuos, y asignando tres posibles esquemas de tratamiento. Cada uno de los bloques fue mutuamente excluyente.
El enmascaramiento fue simple ciego y útil para minimizar los sesgos de información. Incluso, cuando un miembro del grupo de investigación conoció el tratamiento prescrito, el laboratorio clínico no tuvo conocimiento del esquema de tratamiento asignado, y la familia de los sujetos de estudio no tuvo posibilidad de seleccionar el esquema terapéutico.
Grupos de tratamiento
Grupo 1. Incluyó 27 pacientes que recibieron 400 mg de albendazol en dosis única.
Grupo 2. Incluyó 34 pacientes a los que se les administró nitazoxanida en dosis de 15 mg/kg/día durante tres días consecutivos.
Grupo 3. Incluyó 31 pacientes que recibieron 1.2 gr de nitazoxanida en dosis única.
Seguimiento de los pacientes
Entre 7 y 10 días después de terminado el tratamiento, contados a partir del primer día cuando se administró la droga en estudio, los pacientes fueron sometidos a un examen clínico completo donde fue repetido el examen coproparasitoscópico seriado.
Hoja de reporte de eventos adversos
Los efectos clínicos colaterales fueron registrados por los pacientes y padres de los sujetos de estudio en la hoja de reporte de eventos adversos y referidos, independientemente del esquema de tratamiento asignado.
Análisis estadístico
Los resultados fueron analizados por medio de una prueba exacta de Fisher para evaluar diferencia en proporciones en los tres grupos asignados al estudio.
Aspectos éticos
Este estudio clínico fue desarrollado conforme a los lineamientos establecidos por las buenas prácticas clínicas. Previo a su inicio se obtuvo la aprobación del Comité de Etica y de Investigación del Hospital del Niño Morelense. Antes de iniciar el estudio, al menos uno de los padres y dos testigos firmaron, por duplicado, la carta de consentimiento informado posterior al consentimiento de los niños, después de haber sido informados por el investigador, acerca de la naturaleza, objetivos y métodos del estudio. Una copia fue recogida por el padre o tutor porque contenía, para resolver cualquier posible duda, el teléfono del presidente del Comité de Etica y de Investigación del hospital referido, así como del investigador clínico responsable.
Presencia de efectos adversos
Se cuantificaron las reacciones secundarias atribuidas por los pacientes a cada uno de los esquemas asignados. Los pacientes y padres de familia refirieron espontáneamente la presencia de náuseas, vómito, dolor de cabeza, dolor abdominal, mal sabor de boca, irritación gástrica, diarrea y otros síntomas, posterior a la ingesta del tratamiento.
Resultados
Características de la población de estudio
Participaron 786 sujetos con una media de edad de 7.9 años. No existieron diferencias significativas en la edad en las tres áreas geográficas de estudio. La prevalencia de coproparasitoscópico positivo, incluyendo parásitos y comensales, fue de 22.8%. Considerando sólo algún tipo de parásito, la prevalencia fue de 15.1%. La mayor prevalencia observada de parasitosis fue en Tlamacazapa, Guerrero, con 33.1% de la población estudiada, tal como puede observarse en el cuadro I.
Prevalencia de parásitos
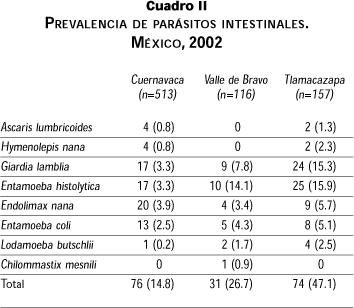
En el cuadro II podemos observar que el parásito intestinal más frecuentemente identificado fue Entamoeba histolytica con 6.6% en la población de referencia, y le sigue, en orden de frecuencia, Giardia lamblia, con 6.4%.
Comparación de grupos de tratamiento
La media de edad en los tres grupos de tratamiento fue muy homogénea y no existieron diferencias estadísticas. La prevalencia observada de parasitosis fue similar en cuanto a Ascaris lumbricoides, Giardia lamblia y Entamoeba histolytica. Hymenolepis nana no fue observada en el esquema de tratamiento con albendazol, y cuatro casos fueron asignados al azar al grupo de nitazoxanida de 15 mg/kg/día (cuadro III).
Eficacia comparativa de los tres esquemas de tratamiento
En el cuadro IV se puede establecer que no existieron diferencias significativas cuando se compararon conjuntamente los tres esquemas de tratamiento. Sin embargo, se observó una mayor eficacia (81.5%) con albendazol, en comparación con las dos alternativas adicionales de nitazoxanida (67.6% y 71%, respectivamente).
Efectos secundarios
Se observó una mayor prevalencia de efectos secundarios para nitazoxanida por kg/día (26.5%) y en dosis única (32.2%) en comparación con la dosis única de albendazol (7.4%). El dolor abdominal fue el efecto secundario con mayor prevalencia, particularmente observado para nitazoxanida por kg/día/tres días, con 14.7% de los casos, y nitazoxanida en dosis única, con 12.9%, tal como se observa en el cuadro V.
Discusión
En una población de niños mexicanos de entre 5 y 11 años de edad con parasitosis intestinal no se observaron diferencias estadísticamente significativas en la eficacia de albendazol y nitazoxanida en dos opciones terapéuticas (dosis única y por kilogramo de peso). Sin embargo, la prevalencia de reacciones secundarias fue mayor en las dos opciones alternativas de nitazoxanida.
Se pueden ofrecer diversas explicaciones al respecto. Una de ellas es la enorme evidencia acumulada de estudios clínicos in vitro sobre la mayor eficiencia de nitazoxanida, incluso contra parásitos resistentes al metronidazol.21,22 En contraposición, la eficacia observada en nitazoxanida en niños y adultos con parasitosis intestinal en estudios epidemiológicos, incluyendo población mexicana, ha sido mayor de 70%.23,24 Sobre el particular, en algunos estudios clínicos que han utilizado nitazoxanida en población mexicana no se han reportado diferencias significativas en la eficacia terapéutica en niños con parasitosis intestinal del estado de Colima, donde fueron comparados tres esquemas terapéuticos: nitazoxanida (200 mg por tres días), quinfamida (100 mg por un día), mebendazol (200 mg por 3 días) o ambos.25 De igual manera, en niños del estado de Veracruz,26 no se reportó una diferencia significativa de erradicación de parásitos entre nitazoxanida (200 mg/día por tres días) y mebendazol (200 mg/día por tres días).
En cuanto a esquemas de dosis única utilizados en quimioprevención masiva para el control de parasitosis humana, el albendazol ha sido la opción terapéutica por su eficacia ampliamente descrita contra las helmintiasis. Existen evidencias clínicas que han demostrado que el albendazol es menos efectivo contra protozoarios27 (aproximadamente 50% de efectividad en casos de Giardia). En este estudio, sin embargo, al comparar la eficacia de albendazol en relación con nitaxozanida, no se observaron diferencias estadísticamente significativas. Este hecho puede deberse a diversos factores, entre los cuales se pueden referir:
- Existen protozoarios sensibles y otros resistentes al albendazol. Asimismo, evidencias de que en poblaciones con elevada prevalencia de geohelmintiasis el albendazol tiene un amplio margen de eficiencia en parasitosis intestinal. Un ejemplo fue referido en Malasia, donde lograron erradicar Trichuris trichiuria y Giardia intestinalis en 91.5% y 96.6%, respectivamente, con un tratamiento de 400 mg de albendazol /día, por tres días consecutivos.28
- Existen poblaciones endémicas de parasitosis intestinal y éstas tienen una elevada probabilidad de reinfección de parásitos, aun poco después del periodo de tratamiento, particularmente para Giardia. Esto se ejemplifica en un estudio realizado en una población de aborígenes en Australia que reporta una prevalencia a Giardia de 36.6%. Esta prevalencia baja a 12%, 6 a 9 días después de tratamiento con albendazol. Sin embargo, se había incrementado a 28% en el tiempo transcurrido entre 18 a 30 días después del tratamiento.29
- Otra posible explicación de la misma eficacia de los esquemas terapéuticos evaluados es la probabilidad de erradicación espontánea de parásitos en la población estudiada. En diversas poblaciones se ha reportado una elevada remisión espontánea de Giardia, de Entamoeba hystolitica y otros parásitos intestinales.30
Respecto a efectos colaterales, destacó que acerca de los grupos que recibieron nitazoxanida en el estudio en población mexicana, se documentaron significativamente más efectos secundarios. En particular, se debió a la presencia de dolor abdominal. Esto también ha sido reportado por otros grupos que estudiaron niños mexicanos.26 Esta observación puede limitar grandemente la utilización de nitazoxanida como esquema de tratamiento en quimioprevención masiva.
Las limitaciones de este estudio incluyen una muestra poblacional reducida. Es importante, en estudios subsecuentes, aumentar el tamaño de muestra para mejorar la precisión estadística. No obstante, la tendencia observada de los resultados es presentar mayor efectividad contra parasitosis intestinal y menores efectos secundarios, con la administración de albendazol. Por otro lado, solamente se utilizó una técnica cualitativa de diagnóstico de parasitosis intestinal. En estudios subsecuentes, además de ésta se deben agregar técnicas semicuantitativas como la de Kato-Katz y, de ser posible, técnicas de detección de antígenos en heces que aumenten la sensibilidad diagnóstica. A este respecto, aun cuando pudiera presentarse error diagnóstico en la población de referencia, este hecho se presentó aleatoriamente en los tres grupos de comparación estudiados, por lo que es poco factible la modificación de resultados.
Finalmente, podemos concluir que las evidencias mostradas en cuanto a la efectividad y elevada prevalencia de efectos secundarios de la nitazoxanida, no justifican su actual empleo como una medida de quimioprevención masiva para el control de parasitosis intestinal en áreas endémicas. En países con elevada prevalencia de parasitosis intestinal las medidas de prevención primaria que continúan vigentes, y a las cuales se debe dar prioridad, están relacionadas con sanidad pública, introducción de agua potable y drenaje, cloración de agua y manejo adecuado de excretas de animales domésticos, así como educación para la salud.
Referencias
1. Nahmias J, Greenberg Z, Djerrasi L, Giladi L. Mass treatment of intestinal parasites among Ethiopian immigrants. Isr J Med Sci 1991;27(5):278-283. [ Links ]
2. World Health Organization. Prevention and control of intestinal parasitic infections. Report of a WHO Expert Committee. Ginebra: WHO; 1987 (WHO Technical Report Series No. 749. 6). [ Links ]
3. Morales-Espinoza EM, Sánchez-Pérez HJ, García-Gil M del M, Vargas-Morales G, Méndez-Sánchez JD, Pérez-Ramírez M. Intestinal parasites in children, in highly deprived areas in the border region of Chiapas, Mexico. Salud Publica Mex 2003;45(5):379-388. [ Links ]
4. Geltman P, Meyers A. Treatment of intestinal parasites in immigrants. N Engl J Med 1999 29;341(5):377-378. [ Links ]
5. Legesse M, Erko B, Medhin G. Efficacy of alebendazole and mebendazole in the treatment of Ascaris and Trichuris infections. Ethiop Med J 2002;40(4):335-343. [ Links ]
6. Albonico M, Bickle Q, Ramsan M, Montresor A, Savioli L, Taylor M. Efficacy of mebendazole and levamisole alone or in combination against intestinal nematode infections after repeated targeted mebendazole treatment in Zanzibar. Bull World Health Organ 2003;81(5):343-352. [ Links ]
7. Navarrete-Vázquez G, Yépez L, Hernández-Campos A, Tapia A, Hernández-Luis F, Cedillo R et al. Synthesis and antiparasitic activity of albendazole and mebendazole analogues. Bioorg Med Chem 2003 15;11(21):4615-4622. [ Links ]
8. Dotsenko VA, Ordyntseva AP, Makarova TA, Shirinian AA, Lysakova LA. Experience with the use of nemocide (pyrantel pamoate) in nematodiases. Med Parazitol. 1989;27(5):36-39. [ Links ]
9. Albonico M, Smith PG, Hall A, Chwaya HM, Alawi KS, Savioli L. A randomized controlled trial comparing mebendazole and albendazole against Ascaris, Trichuris and hookworm infections. Trans R Soc Trop Med Hyg 1994;88(5):585-589. [ Links ]
10. Horton J. Albendazole: A review of anthelmintic efficacy and safety in humans. Parasitology 2000; 121 Suppl:S113-S1132. [ Links ]
11. Mascie-Taylor CG, Alam M, Montanari RM, Karim R, Ahmed T, Karim E et al. A study of the cost effectiveness of selective health interventions for the control of intestinal parasites in rural Bangladesh. J Parasitol 1999; 85(1):6-11. [ Links ]
12. Wright JM, Dunn LA, Upcroft P, Upcroft JA. Efficacy of antigiardial drugs. Expert Opin Drug Saf 2003 Nov;2(6):529-541. [ Links ]
13. Petri WA. Therapy of intestinal protozoa. Trends Parasitol 2003;19(11):523-526. [ Links ]
14. White AC Jr. Nitazoxanide: An important advance in anti-parasitic therapy. Am J Trop Med Hyg 2003 Apr;68(4):382-383. [ Links ]
15. Fonseca-Salamanca F, Martínez-Grueiro MM, Martínez-Fernández AR. Nematocidal activity of nitazoxanide in laboratory models. Parasitol Res 2003;91(4):321-324. [ Links ]
16. Cedillo-Rivera R, Chávez B, González-Robles A, Tapia A, Yépez-Mulia L. In vitro effect of nitazoxanide against Entamoeba histolytica, Giardia intestinalis and Trichomonas vaginalis trophozoites. J Eukaryot Microbiol 2002;49(3):201-208. [ Links ]
17. Amadi B, Mwiya M, Musuku J, Watuka A, Sianongo S, Ayoub A et al. Effect of nitazoxanide on morbidity and mortality in Zambian children with cryptosporidiosis: A randomised controlled trial. Lancet 2002;360(9343):1375-1380. [ Links ]
18. Adagu IS, Nolder D, Warhurst DC, Rossignol JF. In vitro activity of nitazoxanide and related compounds against isolates of Giardia intestinalis, Entamoeba histolytica and Trichomonas vaginalis. J Antimicrob Chemother 2002;49(1):103-111. [ Links ]
19. Rossignol JF, Maisonneuve H. Nitazoxanide in the treatment of Taenia saginata and Hymenolepis nana infections. Am J Trop Med Hyg 1984; 33(3):511-512. [ Links ]
20. Larrosa-Haro A, Ruiz-Pérez M, Aguilar-Benavides S. Utility of studying feces for the diagnosis and management of infants and preschool children with acute diarrhea. Salud Publica Mex 2002;44(4):328-334. [ Links ]
21. Gilles HM, Hoffman PS. Treatment of intestinal parasitic infections: A review of nitazoxanide. Trends Parasitol 2002;18(3):95-97. [ Links ]
22. Dunne RL, Dunn LA, Upcroft P, O'Donoghue PJ, Upcroft JA. Drug resistance in the sexually transmitted protozoan Trichomonas vaginalis. Cell Res 2003;13(4):239-249. [ Links ]
23. Romero-Cabello R, Guerrero LR, Muñoz-García MR, Geyne-Cruz A. Nitazoxanide for the treatment of intestinal protozoan and helminthic infections in Mexico. Trans R Soc Trop Med Hyg 1997;91(6):701-703. [ Links ]
24. Díaz E, Mondragón J, Ramírez E, Bernal R. Epidemiology and control of intestinal parasites with nitazoxanide in children in Mexico. Am J Trop Med Hyg 2003;68(4):384-385. [ Links ]
25. Dávila-Gutiérrez CE, Vásquez C, Trujillo-Hernández B, Huerta M. Nitazoxanide compared with quinfamide and mebendazole in the treatment of helminthic infections and intestinal protozoa in children. Am J Trop Med Hyg 2002 Mar;66(3):251-254. [ Links ]
26. Rodríguez-García, R, Rodríguez-Guzmán LM, Cruz-del Castillo AH. Eficacia y seguridad de mebendazol contra nitazoxanida en el tratamiento de Giardia lamblia en niños. Rev Gastroenterol Mex 1999; 64(3):122-126. [ Links ]
27. Pengsaa K, Sirivichayakul C, Pojjaroen-anant C, Nimnual S, Wisetsing P. Albendazole treatment for Giardia intestinalis infections in school children. Southeast Asian Journal of Tropical Medicine & Public Health 1999; 30(1):78-83. [ Links ]
28. Penggabean M, Norhayati O, Oothuman P, Fatmah MS. Efficacy of albendazole in the treatment of Trichuris trichiuria and Giardia intestinalis infection in rural Malay communities. Med J Malaysia. 1998;53(4):408-412. [ Links ]
29. Reynoldson JA, Behnke JM, Gracey M, Horton RJ, Spargo R, Hopkins RM. Efficacy of albendazole against Giardia and hookworm in a remote Aboriginal community in the north of Western Australia. Acta Trop 1998 15;71(1):27-44. [ Links ]
30. Thompson RC, Reynoldson JA, Garrow SC, McCarthy JS, Behnke JM. Towards the eradication of hookworm in an isolated Australian community. Lancet 2001;357(9258):770-771. [ Links ]
Solicitud de sobretiros:
Dr. Eduardo Lazcano-Ponce
Dirección de Investigación en Enfermedades Crónicas
Instituto Nacional de Salud Pública
Avenida Universidad 655, colonia Santa María Ahuacatitlán
62508, Cuernavaca, Morelos, México
Correo electrónico: elazcano@correo.insp.mx
Fecha de recibido: 7 de noviembre de 2003
Fecha de aprobado: 29 de abril de 2004














