Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.43 no.4 Cuernavaca jul./ago. 2001
Frecuencia y factores de riesgo asociados a desnutrición de niños con cardiopatía congénita
Miguel Angel Villasís-Keever, M.C., M. en C.,(1) Ricardo Aquiles Pineda-Cruz, M.C.,(2) Elizabeth Halley-Castillo, M.C.,(1) Carlos Alva-Espinosa, M.C.(3)
Resumen
Objetivo. Determinar la frecuencia y factores asociados a desnutrición en niños con cardiopatía congénita (CC). Material y métodos. Estudio transversal analítico, hecho entre agosto de 1997 y mayo de 1998, en el servicio de cardiopatías congénitas del hospital de Cardiología del Centro Médico Nacional Siglo XXI, del Instituto Mexicano del Seguro Social de la Ciudad de México, México, a 244 menores de 17 años, de ambos sexos, con diagnóstico de CC y sin otras malformaciones. El estado de nutrición se evaluó mediante los índices peso/edad (P/E), talla/edad (T/E) y peso/talla (P/T), y se definió desnutrición con puntuaciones Z mayores a -2. Se consideraron factores de riesgo: edad, sexo, antecedentes perinatales, historia de alimentación, administración de suplementos nutricios, estado socioeconómico y funcionalidad y composición de la familia. Se formaron cuatro grupos de CC: acianógenas con flujo pulmonar aumentado (AFPA) o con flujo pulmonar normal (AFPN); cianógenas con flujo pulmonar aumentado (CFPA) o disminuido (CFPD). Análisis estadístico: ji cudrada, U-Mann Whitney, Kruskal-Wallis. Se aplicó regresión logística para el control de las variables de confusión y se calculó razón de momios (RM) e intervalos de confianza al 95% (IC 95%). Resultados. El grupo de AFPA (62.7%) fue el más frecuente, seguido por CFPD (15.6%), AFPN (11.5%) y CFPA (10.2%); con P/E, 40.9% tuvieron desnutrición; con T/E, 24.6%; y con P/T, 31.1%. Los grupos más afectados fueron los lactantes y los ninos con CFPA. Los factores asociados a desnutrición fueron: presencia de cardiopatía cianógena (RM 2.54; IC 95% 0.98-6.58) y la falta de administración de algún complemento nutricio (RM 2.38; IC 95% 1.06-5.34). Entre mayor número de miembros en una familia (RM 1.42; IC 95% 0.99-2.05) mayor frecuencia de desnutrición; a mayor edad menor riesgo de desnutrición (RM 0.92; IC 95% 0.89-0.96). Conclusiones. La desnutrición en niños con CC es frecuente; es más común en niños más pequeños y con cardiopatías cianógenas. Se necesitan programas orientados a las familias para prevenir y disminuir la desnutricion en estos niños. El texto completo en inglés de este artículo está disponible en: http://www.insp.mx/salud/index.html
Palabras clave: niños; cardiopatías congénitas; estado nutricional; factores de riesgo; puntuaciones Z; México
Abstract
Objectives. To assess the frequency and risk factors of malnutrition among children with congenital heart disease (CHD). Material and methods. Between August 1997 and May 1998, a cross-sectional survey was conducted among 244 children, at the congenital heart disease ward of the Cardiology Hospital, National Medical Center "Siglo XXI", Mexican Institute of Social Security, in Mexico City. Study subjects were male and female children younger than 17 years, diagnosed with CHD and without any other congenital malformation. Weight/Age (W/A), Height/Age (H/A) and Weight/Height (W/H) were used to measure nutritional status; Z scores greater than -2 was the case definition of malnutrition. Risk factors investigated were age, sex, perinatal history, dietary factors and nutritional supplementation, socioeconomic status, and family composition and functionality. Four CHD groups were studied: acyanotic with and without pulmonary hypertension (APH, AWPH) and, cyanotic with and without pulmonary hypertension (CPH, CWPH). Statistical analysis consisted of the chi-squared, Mann Whitney's U, and Kruskal-Wallis tests. Confounding variables were controlled for with a logistic regression model; odds ratios (OR) and 95% confidence intervals (95%CI) were calculated. Results. APH was the most frequent CHD (62.7%), followed by CWPH (15.6%), AWPH (11.5%), and CPH (10.2%). Malnutrition was identified in 40.9% children with the W/A index, in 24.6% with the H/A index; and in 31.1% with the W/H index. Infants and the CPH group had the worst nutritional status. Risk factors associated with malnutrition were: having a cyanotic CHD (OR 2.54; 95%CI, 0.98-6.58), lack of nutritional supplementation (OR 2.38; 95%CI, 1.06-5.34), and a greater number of family members (OR,1.42; 95%CI, 0.99-2.05). Older children were more likely to be well-nourished (OR 0.92; 95%CI, 0.89-0.96). Conclusions. Malnutrition is frequent among children with CHD; it is more common in younger children and in those with cyanotic CHD. Educational programs directed to the families of these children are needed to prevent and decrease the frequency of malnutrition. The English version of this paper is available at: http://www.insp.mx/salud/index.html
Key words: child; heart defects congenital; nutritional status; risk factors; Z scores; Mexico
La desnutrición es una alteración sistémica, potencialmente reversible, con diversos grados de intensidad, que se origina como resultado del desequilibrio entre la ingesta y los requerimientos.1-3 La evaluación del estado de nutrición en el paciente pediátrico es primordial para conocer su crecimiento y desarrollo y es de especial interés en los niños con enfermedades crónicas por las implicaciones en el pronóstico.4-6 Una variable común en niños con enfermedad crónica es el deterioro del crecimiento, reflejado en desnutrición. En los niños con neumopatías, cardiopatías, cáncer y enfermedades renales, la desnutrición puede ser una de las primeras manifestaciones clínicas.7-10
Los trastornos en el crecimiento y desarrollo en los niños con cardiopatías congénitas se han estudiado desde los años 50,10-13 sin embargo, a pesar de haberse sugerido múltiples factores que pueden condicionar, los mecanismos por los cuales se alteran aún no son claros.14 En la mayoría de los estudios se evalúa de manera independiente cada uno de los factores que potencialmente repercuten en el crecimiento; con la información disponible no se puede determinar cuanto participa cada factor para que exista desnutrición en este grupo de niños.15
Se ha descrito que en ausencia de otra malformación congénita o de retraso en el crecimiento intrauterino, los niños con cardiopatía congénita en el momento del nacimiento habitualmente tienen peso y talla normales para su edad gestacional y sexo.16,17 En las primeras semanas de vida extrauterina la ganancia ponderal no es la esperada, por lo que para el cuarto mes ya existe déficit de peso para la edad.10,18 Sin el tratamiento específico de la malformación, la condición nutricia de los niños cardiópatas continúa deteriorándose y, para el primer año de vida, también se afecta la talla.18-20
Se han propuesto patrones de desnutrición de acuerdo con el tipo de cardiopatía congénita:21 los niños con cardiopatía con flujo pulmonar aumentado parecen tener mayor deterioro del estado de nutrición que aquéllos con cardiopatía de flujo pulmonar normal o disminuido.22,23 Por tipo de desnutrición, los niños con cardiopatías con flujo pulmonar aumentado se describen con desnutrición aguda, debido al peso bajo para su edad y talla; mientras que los niños con cardiopatía cianógena se consideran con desnutrición crónica por la talla. Los pacientes con cardiopatía cianógena y flujo pulmonar aumentado posiblemente son los más desnutridos, porque desde los primeros meses se alteran tanto el peso como la estatura.24,25 A pesar de estas descripciones, algunos autores opinan que el estado de nutrición no tiene relación con el tipo de cardiopatía congénita.15,26
Además del tipo de cardiopatía congénita, se han asociado otros factores a la desnutrición: la disminución en la ingesta, hipoxia tisular, insuficiencia cardiaca, infecciones respiratorias de repetición, hipertensión arterial pulmonar, pérdida intestinal de proteínas, malabsorción intestinal y el hipermetabolismo; estos fenómenos son frecuentes entre los niños desnutridos con este tipo de malformaciones.14,27,28 Se postula que los factores sociodemográficos contribuyen para que exista desnutrición,19 sin embargo, esto ha sido poco explorado.
La frecuencia de desnutrición en niños con cardiopatía congénita es variable; en niños hospitalizados en centros de referencia de tercer nivel de atención se informa superior a 50%.10,25,26 Se ha publicado que el peso se afecta más que la estatura, que en los menores de dos años la desnutrición es más grave y que los pacientes masculinos se desnutren más.18,24 La mayoría de estos estudios se han hecho en países desarrollados15,17,18,25,26 por ello la información en otras poblaciones es muy limitada.22,23 Recientemente, en una encuesta llevada a cabo en México, se observó que 70% de los niños tenían desnutrición; esta frecuencia probablemente se sobrestimó al incluir niños con cardiopatías congénitas poco frecuentes y, como los criterios no son claros, se pudieron haber seleccionado pacientes con otras alteraciones que afectan el crecimiento, como niños con síndrome de Down.29
Los objetivos del presente trabajo fueron: a) estimar la frecuencia de desnutrición en pacientes pediátricos con cardiopatía congénita, en un hospital de cardiología de tercer nivel de atención, de acuerdo con el tipo de cardiopatía, la edad y el sexo, y b) identificar si algunas características del padecimiento o del paciente o de su familia se asocian con desnutrición.
Material y métodos
El estudio se realizó entre agosto de 1997 y mayo de 1998, en el servicio de cardiopatías congénitas del Hospital de Cardiología del Centro Médico Nacional Siglo XXI, del Instituto Mexicano del Seguro Social, en la Ciudad de México, México. Este hospital es un centro de referencia de tercer nivel de atención, a donde los pacientes con sospecha de alteraciones cardiovasculares son enviados de hospitales generales de zona y de unidades de medicina familiar del sur del Distrito Federal y de los estados de Morelos, Chiapas, Querétaro y Guerrero. En el servicio de cardiopatías congénitas se evalúan pacientes menores de 17 años; cuando se les confirma la existencia de trastornos cardiológicos, se les brinda atención médica, quirúrgica o intervencionista.
Se diseñó un estudio transversal analítico, cuyo protocolo fue aprobado por el Comité de Ética e Investigación del mismo hospital. Se incluyeron pacientes masculinos y femeninos, mayores de un mes y menores de 17 años que por primera vez se hospitalizaron para el diagnóstico o tratamiento de algún tipo de cardiopatía congénita; no se incluyeron niños con síndromes congénitos asociados, o con enfermedades que afectaran el crecimiento: síndrome de Down, Noonan, Turner, Marfán, asociación VATER (anomalías vertebrales, atresia anal, fístula traqueoesofágica, atresia esofágica, anomalías renales), o bien, que hubieran recibido tratamiento quirúrgico, correctivo o paliativo, de la alteración cardiológica.
Para el primer objetivo se incluyó: edad, sexo, estado de nutrición y el diagnóstico específico de la cardiopatía congénita. En todos los casos, el diagnóstico del tipo de cardiopatía se estableció con la exploración clínica, radiografía de tórax, electrocardiograma, ecocardiografía Doppler color y, cuando lo solicitó el médico tratante, cateterismo cardiaco. De acuerdo con los resultados de todos estos estudios, el diagnóstico final fue hecho por consenso entre especialistas en cardiología pediátrica, del servicio.
Por tipo de cardiopatía, los pacientes se estratificaron en cuatro grupos Grupo I: cardiopatía congénita acianógena con flujo pulmonar aumentado (AFPA), donde se incluyen persistencia del conducto arterioso (PCA), comunicación interauricular (CIA) y comunicación interventricular (CIV); Grupo II: cardiopatía congénita acianógena con flujo pulmonar normal o disminuido (AFPN), integrado por coartación de aorta (CoAo) sin CIV, estenosis pulmonar y estenosis aórtica; Grupo III: cardiopatía congénita cianógena con flujo pulmonar aumentado (CFPA) -tronco común, transposición de grandes arterias (TGA), conexión anómala de venas pulmonares (CAVP), canal aurículo-ventricular (CAV) y ventrículo único (VU)-; Grupo IV: cardiopatía congénita cianógena con flujo pulmonar disminuido (CFPD), -tetralogía de Fallot (TF), atresia pulmonar, hipoplasia de ventrículo derecho. 30
El estado de nutrición se evaluó mediante peso y talla. En cada paciente, las mediciones se realizaron dentro de las primeras 48 horas de su hospitalización. Un residente del tercer año de pediatría médica previamente capacitado, realizó las evaluaciones. Antes y después de la capacitación se determinó la variabilidad intra-observador con la evaluación de 10 niños; mediante un análisis de varianza (ANOVA), para medidas repetidas, se obtuvo un coeficiente de 0.43 en la primera evaluación del peso, y de 0.77 para la talla; al final los coeficientes fueron de 0.94 y 0.97, respectivamente. Cada medición se efectuó por triplicado, registrándose el resultado de su promedio.31
Para el peso, en los pacientes con menos de 10 kg se utilizó una misma báscula pesa-bebé, cuya precisión es de 5g; en aquellos con más de 10 una misma báscula de pie, cuya precisión es de 100g. Antes de cada evaluación, las básculas se calibraron a cero; los pacientes se pesaron desnudos. Para la talla, los menores de dos años se midieron en un infantómetro artesanal; los mayores, con estadimetro de altura.31
El estado de nutrición de cada paciente se estableció mediante puntuaciones Z del peso para la edad (P/E), talla para la edad (T/E) y del peso para la talla (P/T), de acuerdo con la edad y el sexo. Estas puntuaciones Z se obtuvieron con el programa de antropometría del paquete estadístico Epi-Info versión 5.0. Una puntuación Z representa la diferencia entre el valor observado (en este caso el peso o la talla de un paciente) y el valor promedio de una población de referencia, dividido entre la desviación estándar de esta misma población. Se consideró desnutrición aguda cuando la disminución del P/E y del P/T fue mayor de -2 puntuaciones Z; desnutrición crónica, cuando el déficit de la T/E fue mayor de -2 puntuaciones Z.32,33
Para el segundo objetivo, se incluyeron los pacientes menores de cinco años. La identificación de los factores asociados a desnutrición, en los niños con cardiopatía congénita, se hizo mediante una entrevista a los padres (preferentemente a las madres). Se registraron las siguientes variables: edad, escolaridad y estado civil de los padres; número de hijos, estado socioeconómico, funcionalidad y estructura de la familia. Se investigaron factores perinatales, como la edad de la madre en el momento del embarazo, el número de embarazos previos, número de años del periodo intergenésico, tipo de parto y peso al nacimiento. Asimismo, se interrogó sobre la historia de alimentación del niño: lactancia materna, uso de sucedáneos, tiempo de inicio de la ablactación y, por último, la ingestión por más de un mes de vitaminas A, C, D, ácido fólico, sulfato ferroso o calcio, como complemento nutricio. Antes de aplicar el instrumento, se hizo un estudio piloto para determinar si los padres entendían cada uno de los ítems. En el momento de la entrevista, no se conocía la condición nutricional del paciente.
El nivel socioeconómico se evaluó con la propuesta de Bronfman y colaboradores que se basa en dos puntos principales: en el índice de las condiciones de la vivienda y en la escolaridad del jefe de la familia, clasificándose en bueno, regular y malo.34 Las familias se clasificaron por su estructura en: familia nuclear, cuando sus integrantes eran exclusivamente los padres e hijos y, familia extensa cuando estuvo conformada por uno (o más) miembros diferentes a la familia nuclear como abuelos, tíos, primos, etcétera.36 La funcionalidad de la familia se basó en el índice de Sauceda y colaboradores,36 compuesto por algunas características de los padres. Se clasifica a una familia disfuncional con la existencia de discordia conyugal, cuando en alguno (o los dos) de los padres se detecta depresión o alcoholismo, o si el estado civil de los padres es diferente a estar casado. En una familia disfuncional están presentes uno o más de estos factores; mientras que todos estos puntos deberán estar ausentes en una familia funcional.
El tamaño de la muestra para el segundo objetivo se calculó considerando un análisis de regresión logística,37 un nivel alfa de 0.05, beta de 0.10 y una razón de momios (RM) de 3.0, se obtuvo una n= 208. Puesto que en los registros del servicio de cardiopatías congénitas se tenía un promedio de 35 ingresos por mes se consideró una muestra por conveniencia de todos los pacientes que ingresaran en los siguientes seis meses; sin embargo, el tiempo de reclutamiento se tuvo que prolongar por tres meses más porque había niños que no cumplían los criterios de selección para estudio.
Según la escala de medición de cada variable se realizó análisis descriptivo, con la determinación de frecuencias simples, medidas de tendencia central y de dispersión. Las variables cuantitativas no tuvieron distribución normal, por lo que se utilizó estadística no paramétrica, calculándose mediana y límites intercuartílicos (LIQ). Para las cualitativas, se utilizaron frecuencias absolutas y porcentajes.
Para comparar la proporción de desnutrición según el grupo de cardiopatía, grupo de edad y sexo se realizó análisis estratificado; la comparación de proporciones se hizo con ji cuadrada y la contrastación de promedios para más de dos grupos mediante la prueba de Kruskal-Wallis.
Para el segundo objetivo, los pacientes se clasificaron en niños con y sin desnutrición, de acuerdo con el resultado de las puntuaciones Z del índice P/T. Cada factor de riesgo se comparó de manera bivariada; la prueba de ji cuadrada se utilizó con las variables cualitativas, y la de U-Mann Whitney para las cuantitativas. Mediante análisis de regresión logística se controlaron las variables de confusión. Se consideró significativo un valor de p< 0.05, bimarginal. El análisis estadístico se hizo con SPSS, versión 8.0 (SPSS Inc. Chicago, Illinois).
Resultados
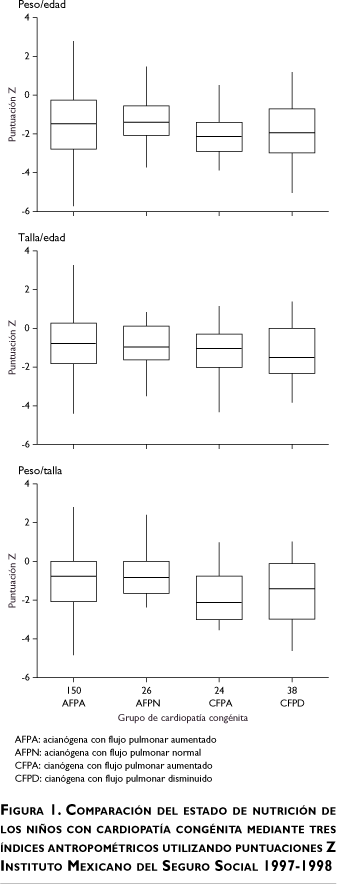
Durante el estudio, 244 niños con cardiopatía congénita cumplieron con los criterios de selección. Las características generales de los pacientes se describen en el cuadro I; en cuanto a la edad, se observa que la mayoría (79.1%) fueron lactantes y prescolares; la mediana de la edad fue de 25 meses (LIQ, 8 - 65.5), los niños más pequeños tenían un mes de vida y los mayores, 16 años 2 meses; hubo mayor número de pacientes del sexo femenino. Las cardiopatías acianógenas fueron las más frecuentes, de éstas, la PCA y CIV representaron el mayor porcentaje mientras que la TF lo fue para las cianógenas. Por grupo de cardiopatía, las AFPA constituyeron el mayor, seguidas de las CFPD, de las AFPN y de las CFPA.
La evaluación antropométrica del estado de desnutrición mostró que la mediana de P/E fue de -1.50 puntuaciones Z (LIQ -2.67, -0.49); la de T/E de -0.85 (LIQ -1.89, 0.11); y para P/T de -0.90 puntuaciones Z (LIQ, -2.30, 0.0).
De acuerdo con P/E, 100/244 (40.9%) de los pacientes tuvieron un déficit mayor a -2 puntuaciones Z, y 15.6% un déficit mayor de -3; respecto a la T/E fue de 24.6 y 8.3% respectivamente; mientras que para P/T de 31.3 y 11.8%, respectivamente.
Por grupo de edad, en los lactantes se observó una mayor proporción de desnutrición (-2 puntuaciones Z) con los tres índices antropométricos. El 68% de los menores de 18 meses tuvieron desnutrición, de acuerdo con el índice P/E; con P/T, 53.4% y con T/E, 33.6%. Los pacientes masculinos tuvieron mayor frecuencia de alteración de la condición nutricional, mediante P/E 58/111 (52.5%) de los varones y 42/133 (31.5%) de las mujeres tuvieron desnutrición; por T/E, 39 (35.1%) y 36 (27.6%); respectivamente, y por P/T, 34 (30.6%) y 26 (19.5%), respectivamente. La diferencia de estas proporciones fue significativa sólo para P/E (p= 0.001) y para T/E (p= 0.045).
Con cualquiera de los índices antropométricos, la desnutrición se observó más en pacientes con CIV. Mediante P/T, en orden decreciente, los niños con VU, TGA, CAV y CIV fueron los más afectados; en cambio con T/E, aquellos con CAV, CIV, TF y VU; y para P/E, 6/8 (75%) de los pacientes con VU tuvieron desnutrición; lo mismo sucedió con 5/8 (62.5%) de los pacientes con CAV, con 50% de los pacientes con CIV y TGA, y con 41.1% de los portadores de PCA.
Por grupo de cardiopatía, la proporción de desnutrición entre los pacientes con cardiopatía cianógena (28/63, 44.4%) o acianógena (35/181, 19.3%) aplicando el índice de P/T, fue estadísticamente significativa (p= 0.002); con los otros dos índices, la proporción de desnutrición fue similar. Al considerar el flujo pulmonar, no se encontró diferencia en el porcentaje de trastorno de la condición nutricia de los niños con cardiopatía con flujo pulmonar aumentado o disminuido. Sin embargo, como se describe en el cuadro II, al estratificar por edad y grupo de cardiopatía, con los tres índices antropométricos se evidenció que los niños desnutridos tenían más frecuentemente cardiopatías con flujo pulmonar aumentado, lo cual fue estadísticamente significativo (p< 0.05).
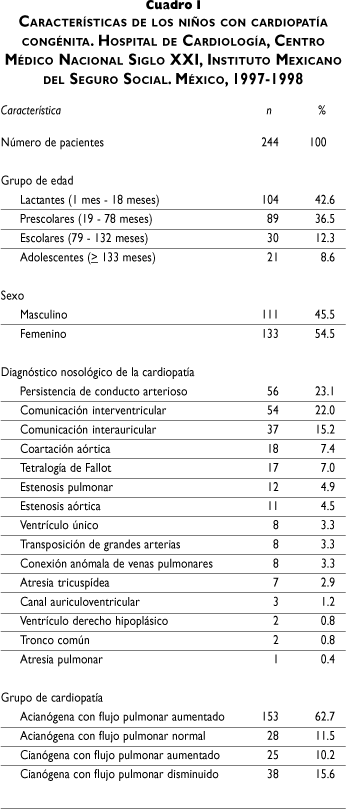
En la figura 1 se muestran los promedios y la dispersión de las puntuaciones Z obtenidas con los tres índices por grupo de cardiopatía. El promedio de las mediciones obtenidas de los pacientes estudiados fue más bajo que la población de referencia. Cuando se compararon entre sí, la mediana de la puntuación Z de P/T del grupo de CFPA fue significativamente más baja (p= 0.045); esta diferencia se obtuvo respecto a la mediana de los dos grupos de cardiopatía acianógena y no con la del grupo CFPD. Con los otros dos índices no hubo diferencias entre los grupos; sin embargo, mediante T/E, la mediana del grupo CFPD menor que la de los otros tres, pero sin alcanzar significancia estadística.
Un primer modelo de análisis de regresión estuvo compuesto por las variables edad, sexo, tipo y grupo de cardiopatía, consideradas en los 244 pacientes, teniendo como variable dependiente a la desnutrición, medida con el índice P/T. El tipo de la cardiopatía y el sexo no tuvieron relación con desnutrición; los grupos de cardiopatía CFPD (RM 4.09; IC 95% 1.46 - 11.45) y CFPA (RM 3.85; IC 95% 1.34 - 11.05) fueron factores asociados a desnutrición. La edad se encontró como un factor inverso: a mayor edad, menor probabilidad de desnutrición (RM 0.97; IC 95% 0.95 - 0.99).
En el cuadro III se describen las características de los 180 pacientes seleccionados para la fase del estudio donde se agregaron las variables sociodemográficas y de la historia de alimentación. Mediante el índice P/T se conformaron dos grupos: 71 niños con desnutrición (34.4%) y 109 sin desnutrición (65.5%). La comparación de factores entre los dos grupos demostró que los pacientes desnutridos fueron los de menor edad, y quienes con mayor frecuencia tenían cardiopatías cianógenas, especialmente CFPA. La proporción de desnutrición entre los varones fue mayor que entre niñas, pero no fue significativa.
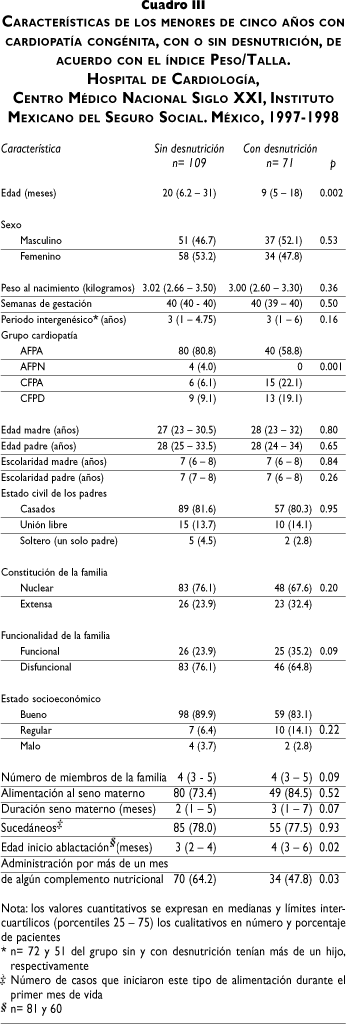
Ninguna de las variables relacionadas con la familia se asoció con desnutrición, incluyendo el estado socioeconómico. Un hallazgo a comentar es el número de miembros de la familia: si bien, en ambos grupos la mediana fue de cuatro, en el grupo de niños desnutridos hubo familias de 15 personas compartiendo una misma vivienda, mientras que el máximo de personas fue de diez en el otro grupo.
Respecto a la historia de la alimentación, destaca la diferencia estadística en la edad de inicio de la ablactación: tuvo una mediana de tres meses en los pacientes sin desnutrición, mientras que la mediana entre los desnutridos fue de cuatro. Asimismo, la proporción de la administración de algún tipo de complemento nutricional (vitaminas A, C, y D, ácido fólico, hierro o calcio), por más de un mes fue más frecuente en el grupo sin desnutrición. Por último, el amamantamiento se ofreció durante menor tiempo en los niños con mejor condición nutricia, pero este hallazgo no fue estadísticamente significativo (p= 0.07).
Las cinco variables independientes, obtenidas del análisis multivariado, que se asociaron a desnutrición en los niños con cardiopatía congénita, se describen en el cuadro IV. La frecuencia de desnutrición fue mayor en los pacientes de menor edad. Los niños con cardiopatía cianógena tuvieron más probabilidad de tener desnutrición; mientras que el flujo pulmonar aumentado no se evidenció como factor de riesgo. La única característica de la familia que se asoció a desnutrición fue el número de sus miembros: a mayor número, mayor frecuencia de desnutrición. Por último, de los factores de la alimentación, la mayor edad para el inicio de ablactación y el antecedente de no haberse administrado algún tipo de complemento nutricional se identificaron como de riesgo para desnutrición.

Discusión
Por varias décadas se han hecho estudios para determinar la condición nutricional de los niños con cardiopatía congénita;4,6,21 en general, en todos se llega a la misma conclusión: estos pacientes sufren desnutrición, tanto aguda como crónica,10,18-25 por lo que para evitar el deterioro nutricional, la tendencia actual del tratamiento se basa en la realización de cirugías correctivas a edades más tempranas;20,38 sin embargo, persiste un número de pacientes en quienes la corrección quirúrgica no es posible hacerla en forma temprana.15
Aun cuando el tema de la desnutrición en los niños con cardiopatías congénitas está ampliamente discutido, la base para la realización del presente trabajo fueron algunas controversias en la literatura. Para la evaluación del estado de nutrición se utilizaron diferentes indicadores pero, como en otros estudios, también se encontró una alta frecuencia de desnutrición. En la mayoría de los reportes previos, el estado de nutrición ha sido evaluado tomando como referencia valores percentilares pero en esta encuesta se decidió usar puntuaciones Z. Si se considera que tener una puntuación Z mayor a -2 es igual a una percentila £ 3, entonces, los resultados son comparables. Se ha recomendado el uso de las puntuaciones Z en los estudios sobre evaluación de la condición nutricional.33,39 La ventaja sobre los valores percentilares estriba en la posibilidad de hacer estimaciones como el promedio, desviación estándar e intervalos de confianza, independientemente del grupo de edad. Esto permitió hacer comparaciones entre los diferentes grupos de cardiopatías, como se muestra en la figura 1.
Otro hecho a comentar es el número de pacientes evaluados: con la determinación del estado de nutrición de 244 niños se puede tener un panorama más amplio de lo que ocurre en los niños con cardiopatía congénita, en relación con su condición nutricional. Este trabajo se aproxima más a la distribución de la frecuencia de los tipos de cardiopatía reportados en el ámbito mundial.40 En el estudio de Thompson-Chagoyan y colaboradores,29 realizado en el Hospital de Cardiología "Ignacio Chávez" de la ciudad de México, alrededor de la mitad de los pacientes tuvieron cardiopatías poco habituales; por esta razón es posible entender por qué 75.7% de esos pacientes tuvieron desnutrición, mientras que en el presente estudio el porcentaje varió entre 24.6 y 40.9%.
La mayoría de los autores hacen sus inferencias de estudios descriptivos, aun cuando el presente no tiene el mejor diseño para la evaluación de factores de riesgo, si pudo establecer observaciones sobre variables que se han asociado a desnutrición en el niño con cardiopatía congénita. Respecto a la edad, el 79.1% de los estudiados fueron lactantes y prescolares, y fue en quienes con mayor frecuencia se presentó desnutrición. Esto sugiere que cuando existe retraso en el crecimiento desde edades muy tempranas, las implicaciones hemodinámicas de la cardiopatía son mayores y, por ende, las manifestaciones clínicas.27
Desde los primeros estudios se ha relacionado el grupo de cardiopatía (flujo pulmonar aumentado o disminuido y presencia o no de cianosis) con diferentes formas y grados de desnutrición.13,21 Sin embargo, en pocas ocasiones se han conjuntado en una misma serie los dos fenómenos; en este estudio se pudo determinar que el deterioro nutricional es mayor en presencia de cianosis y que el aumento en el flujo pulmonar no parece tener tal impacto. La mayor diferencia se observó en el índice P/T, 31/63 (58.4%) de los pacientes con cardiopatía cianógena tuvieron desnutrición, en comparación con 45/81 (24.8%) de los niños con cardiopatía acianógena. Además, en el análisis multivariado, tener cardiopatía cianógena se halló como factor independiente asociado a desnutrición. Estos resultados contrastan con el porcentaje de desnutrición en los grupos con cardiopatías con flujo pulmonar aumentado y disminuido. Con cualquiera de los tres índices la diferencia en proporción solamente varió entre uno y tres puntos porcentuales y, además, en el análisis de los factores de riesgo el flujo pulmonar aumentado no se asoció a desnutrición. Esto último difiere con otros informes, donde se sugiere que el flujo pulmonar aumentado participa en forma importante para el deterioro nutricional de los niños cardiópatas.21,23
Las causas atribuidas a la desnutrición en el paciente cardiópata parecen ser multifactoriales y, en general, siempre relacionadas con las repercusiones hemodinámicas de la cardiopatía. En este estudio se investigaron otros factores como los perinatales, confirmándose que los niños con cardiopatía congénita tienen un peso adecuado en el momento del nacimiento.16,17 Pero no se encontró que los pacientes masculinos tuvieran mayor riesgo de desnutrición, como se ha sugerido por otros autores.18,24 De los aspectos de la familia evaluados, el estado socioeconómico no se asoció con la desnutrición de estos niños; pero conviene señalar que la propuesta del efecto negativo de un estrato socioeconómico bajo sobre la condición nutricional de los niños con cardiopatías se ha basado en observaciones personales,19 o bien, de extrapolaciones de inferencias obtenidas de estudios de niños con desnutrición primaria22 y no de estudios analíticos. Esta falta de asociación puede ser debida a tres factores: el primero, a que la asociación no exista como tal; el segundo, -el más probable, es que el tipo de población estudiada tiene acceso a un sistema de seguridad social y las familias perciben un ingreso económico regular, por lo que este grupo de pacientes en cierta medida es homogéneo; el tercer factor es el relacionado con el instrumento de medición,34 pues es posible que no discrimine adecuadamente poblaciones con situaciones económicas diferentes. Esta aseveración se basa en el hecho de que entre mayor número de miembros de una familia mayor es el riesgo de desnutrición (RM 1.42; IC 95% 0.99 - 2.05). Lo anterior abre la posibilidad de hacer otros estudios en poblaciones diferentes y con otro tipo de instrumentos.
Además, la composición y funcionalidad de la familia no se encontraron asociadas a desnutrición; sin embargo, para evaluar la funcionalidad familiar existen otros instrumentos;35 el que se seleccionó es de fácil aplicación, por lo cual, se propuso en el protocolo de investigación. Este es otro aspecto que en otros trabajos de investigación debe abordarse, pues es conocido el impacto que tienen en las familias los miembros con enfermedades crónicas.35,41
Se han considerado otros factores para que exista desnutrición en niños con cardiopatías: disminución de la ingesta, incremento en los requerimientos energéticos por hipermetabolismo, hipoxia tisular, acidosis metabólica, malabsorción intestinal y las infecciones respiratorias de repetición.14,15,27 Para algunos autores18,28,42 la inadecuada ingesta calórica como consecuencia de disnea, taquipnea y hepatomegalia, parece ser la causa más importante para la falla en el crecimiento en el niño con cardiopatía congénita, por ello varias publicaciones sugieren estrategias para alimentar a este grupo de niños. La mayoría de estos reportes indican que el incremento en el aporte de nutrimentos producirá un mejor crecimiento.43-45 En este estudio no se investigó la cantidad y calidad de nutrimentos que recibían estos niños en el momento de realizar la encuesta; sin embargo, la historia de la alimentación mostró que en los niños desnutridos el inicio de la ablactación fue más tardío que en el grupo sin desnutrición, lo cual se identificó como un factor de riesgo. Este hallazgo parece apoyar la recomendación de la incorporación de alimentos con mayor aporte energético en niños con cardiopatías a edades más tempranas, a partir del diagnóstico o ante la sospecha de cardiopatía congénita.43-45 Aunado a esto, también se encontró como factor de riesgo para desnutrición la falta de administración de algún tipo de complemento nutricional (cuadros III y IV); lo cual está de acuerdo con algunas publicaciones donde se refiere que en niños con cardiopatías congénitas existen deficiencias en calcio, fósforo, vitaminas A, C y D, folatos y hierro; por estas razones se sugiere la suplementación de este tipo de nutrimentos.16,27,46,47 Es importante señalar que, en general, la recomendación de una ablactación temprana y la administración de complementos nutricionales no están apoyadas en estudios sistemáticos, por lo que se requieren ensayos clínicos controlados para conocer los efectos de su utilización.
Por último, debemos mencionar las limitaciones del presente estudio. Futuras investigaciones deberán incluir otros factores que potencialmente impactan el estado de nutrición, como lactancia materna, infecciones intercurrentes, hospitalizaciones relacionadas con infecciones u otros eventos (crisis de hipoxia, insuficiencia cardiaca), y el uso de fármacos, como los diuréticos. También la conveniencia de utilizar otro grupo de control para la contrastación del estado de nutrición, como hermanos o familiares de los pacientes con cardiopatía, en lugar de usar tablas de referencia, como en este estudio. Una de ellas es la relacionada con el tamaño de la muestra; es muy probable que la falta de asociación de desnutrición con algún tipo específico de cardiopatía congénita haya sido por esta causa. Sin embargo, cabe señalar que los niños con CIV tuvieron la mayor frecuencia de desnutrición, tanto aguda como crónica.
En conclusión se puede afirmar que la frecuencia de desnutrición es elevada entre los niños con cardiopatía congénita en hospitales de referencia, y que se afectan más los pacientes con cardiopatías cianógenas, lactantes y prescolares. Además de la forma y calidad de la alimentación, de los factores de riesgo asociados a desnutrición los relacionados directamente con las alteraciones hemodinámicas de la cardiopatía son los más importantes, específicamente la cianosis. Lo anterior apoya la necesidad de brindar atención preventiva a los niños de quienes se sospecha o tienen diagnóstico de cardiopatía congénita; de esta manera, si se orienta a las familias sobre cómo alimentar al niño con cardiopatía congénita, la frecuencia de desnutrición se puede disminuir.
Referencias
1. Barneis LA. La desnutrición y su trastornos. En: Nelson W, Tratado de Pediatría, 17a. edicion. México, D.F.: McGraw-Hil/Interamericana, 1992:118-161. [ Links ]
2. Arneil G, Metcoff J. Protein-energy malnutrition. J Pediatr Nutr 1985; 2:153-159. [ Links ]
3. Latham MC. Protein-energy malnutrition. En: Brown ML, ed. Present knowledge in nutrition. Washington, D.C.: International Life Sciences Institute 1990:39-46. [ Links ]
4. Martínez-Cairo S. Desnutrición y función inmunológica. Rev Med IMSS; 1981:381-385. [ Links ]
5. Marín-López A, Lobato-Mendizábal E, Ruiz-Argüelles G. La desnutrición es un factor pronóstico adverso en la respuesta al tratamiento y sobrevida de los pacientes con leucemia aguda de riesgo habitual. Gac Med Mex 1991;127:138-149. [ Links ]
6. Dávalos A, Ricart W, González-Huix F, Ferrán S, Marrugat J, Molins A et al. Effect of malnutrition after acute stroke on clinical outcome. Stroke 1996; 27:1028-1032. [ Links ]
7. Philip M. Malnutrition in chronic diseases of children. En: Rudolph AM, Hoffman JIW y Rudolph CD, ed. Rudolph´s Pediatrics. Norvalk (Connectituct): Editorial Apleton Lange, 1991:245-246. [ Links ]
8. McDiarmid S, Gorbein JA, DeSilva PJ, Gross JA, Vargas J, Martin MJ et al. Factors affecting growth after pediatric liver transplantation. Transplantation 1999;67:404-411. [ Links ]
9. Saxena A, Phadke SR, Agarwal SS. Linear catch-up growth. Indian J Pediatr 2000;67:225-230. [ Links ]
10. Adams FH, Lund GW, Disenhouse RB. Observations on the physique and growth of children with congenital heart disease. J Pediatr 1954;44: 674-680. [ Links ]
11. Umansky R, Hauck AJ. Factors in the growth among children with patent ductus arteriosus. Pediatr 1962;30:540-541. [ Links ]
12. Mehrizi A, Gras A. Growth disturbance in congenital disease. J Pediatr 1962;61:418-429. [ Links ]
13. Feldt RH, Strickler GB, Weidman WH. Growth of children with congenital heart disease. Am J Dis Child 1969;117:573-579. [ Links ]
14. Menon G, Poskitt EME. Why does congenital heart disease causes failure to thrive? Arch Dis Child 1985;60:1134-1139. [ Links ]
15. Leitch CA, Karn ChA, Peppard RJ, Granger D, Liechty EA, Ensing GJ et al. Increased energy expenditure in infants with cyanotic congenital heart disease. J Pediatr 1998;133:755-760. [ Links ]
16. The American Dietetic Society Association. Infant and child nutrition: Concerns regarding the development disabled. J Am Diet Assoc 1981;78: 443-452. [ Links ]
17. Kramer HH, Trampish HJ, Rammos S, Giese A. Birth-weight of children with congenital heart disease. Eur J Pediatr 1990;149:752-757. [ Links ]
18. Salzer HR, Haschke F, Wimmer M. Growth and nutritional intake of infants with congenital heart disease. Pediatr Cardiol 1989;10:17-23. [ Links ]
19. Rosenthal A. Nutritional considerations in the prognosis and treatment of children with congenital heart disease. En: Suskind R, ed. Textbook of pediatric nutrition. Nueva York, (NY): Raven Press, 1993:383-391. [ Links ]
20. Chang AC, Hanley FL, Lock JE, Castaneda AR, Wassel DL. Management and outcome of low birth-weight neonates with congenital heart disease. J Pediatr 1994;124:461-464. [ Links ]
21. Naeye RL. Anatomic features of growth failure in congenital heart disease. Am J Dis Child 1969;117:573-579. [ Links ]
22. Varan B, Kürsad T, Yilmaz G. Malnutrition and growth failure in cyanotic and acyanotic congenital heart disease without pulmonary hypertension. Am J Dis Child 1999;81:49-52. [ Links ]
23. Leite HP, de Camargo-Carvalho AC, Fiesberg M. Nutritional status of children with congenital heart disease and left-to-right shunt. The importance of the presence of pulmonary hypertension. Arq Bras Cardiol 1995;65:403-407. [ Links ]
24. Svonien P. Physical growth of children with congenital heart disease. Pre and postoperative study of 355 cases. Acta Pediatr Scand 1971;225 (Suppl):7-49. [ Links ]
25. Cameron JW, Rosenthal A, Olson AD. Malnutrition in hospitalized children with congenital heart disease. Arch Pediatr Adolesc Med 1995;149:1098-1102. [ Links ]
26. Mitchell IM, Logan RW, Pollock JCS, Jameison MPG. Nutritional status of children with congenital heart disease. Br Heart J 1995;73:277-283. [ Links ]
27. Forchielli L, McColl R, Walker A, Cliford LO. Children with congenital heart disease: A nutrition challenge. Nutr Rev 1994;52:348-353. [ Links ]
28. Thomessen M, Heiberg A, Kase BF. Feeding problems in children with congenital heart disease: The impact on energy intake and growth outcome. Eur J Clin Nutr 1992;46:457-464. [ Links ]
29. Thompson-Chagoyan OC, Reyes-Tsubaki N, Rabiela-Barrios OL, Buendía-Hernández A, Miranda-Chávez I, Carrasco-Quintero R. Estado de nutrición del niño con cardiopatía congénita. Arch Inst Cardiol Mex 1998;68:119-123. [ Links ]
30. Sánchez C. Etiología general e incidencia de las cardiopatías congénitas. En: Sánchez P, ed. Cardiología pediátrica. Clínica y cirugía. Barcelona: Salvat editores, 1986:3-10. [ Links ]
31. Flores-Huerta S, Villalpando S, Fajardo-Gutiérrez A. Evaluación antropométrica del estado de nutrición en niños. Procedimiento, estandarización y significado. Bol Med Hosp Infant Mex 1990;47:725-735. [ Links ]
32. Waterlow JC, Buzina R, Keller W, Lane WK, Nichman MZ, Tanner JM. The presentation and use of height and weight data for comparing the nutritional status of groups of children under the age of 10 years. Bull World Health Organ 1977;55:499-507. [ Links ]
33. Marks GC, Habicht JP, Mueller WH. Reliability, dependability, and precision of anthropometric measurements. Am J Epidemiol 1989;130:578-587. [ Links ]
34. Brofman M, Guiscafré H, Castro V, Castro R, Gutiérrez G. La medición de la desigualdad: una estrategia metodológica, análisis de las características socioeconómicas de la muestra. Arch Invest Med (Mex) 1988;19: 351-360. [ Links ]
35. Valdez-Villar M. Escala de evaluación de la actividad relacional (EEGAR). En: Valdez-Villar M, coord. Manual DSM-IV. México, D.F.: Editorial Masson, 1995:774-780. [ Links ]
36. Sauceda J. Exploración de la salud infantil y de la familia. En: Jasso-Gutiérrez L, González-Lara D, ed. Manual de procedimientos médico-quirúrgicos del Hospital de Pediatría. México, D.F.: Méndez Editores, 1993:23-25. [ Links ]
37. Agresti A. Logistic regression. En: Agresti A, ed. An introduction to categorical data analysis. John Wiley & Sons, Inc. 1996:103-144. [ Links ]
38. Rossi AF, Selden HS, Sadeghi AM, Nguyen KH, Quintana CS, Gross RP et al. The outcome of cardiac operations in infants weighing two kilograms or less. New York: J Thorac Cardiovasc Surg 1998;116:28-35. [ Links ]
39. World Health Organization Working Group. Use and interpretation of anthropometric indicators of nutritional status. Bull World Health Organ 1986;64:929-941. [ Links ]
40. Samánek M, Vorisková M. Congenital heart disease among 815,569 children born between 1980 and 1990 and their 15-year survival: A prospective Bohemia survival study. Pediatr Cardiol 1999;20:411-417. [ Links ]
41. Beckler U, Mehta DI, Davis R, Sothern MS, Suskind R. Nutritional problems in patients who have chronic disease. Pediatr Rev 2000;21:29-32. [ Links ]
42. Hansen SR, Droup Y. Energy and nutrition intakes in congenital heart disease. Acta Paediatr 1993;82:166-172. [ Links ]
43. Shwartz SM, Gewtiz H, See C, Berezin S, Glasman MS, Meadow CM et al. Enteral nutrition in infants with congenital heart disease and growth failure. Pediatrics 1990; 86:368-373. [ Links ]
44. Unger R, Dekleermaeker M, Gidding SS, Christoffel KK. Improved weight gain with dietary intervention in congenital heart disease. Am J Dis Child 1992;146:1078-1084. [ Links ]
45. Villasís-Keever M, Hernández-Hernández DM, Díaz-Arauzo A, Flores-Huerta S, Martínez-García MC, Beirana-Palencia L. Continuous enteral nutrition vs intermittent enteral nutrition for catch-up growth in infants with congenital heart disease: Preliminary report. Arch Med Res 1994;25:70. [ Links ]
46. Richard K, Bradsy MS, Greshman El. Nutritional management of the chronically ill child: Congenital heart disease and myelomeningocele. Pediatr Clin North Am 1977;24:157-174. [ Links ]
47. Fomon SJ, Ziegler EE. Nutritional management of infants with congenital heart disease. Am Heart J 1972;83:581-588. [ Links ]
(1) Unidad de Investigación Médica en Epidemiología Clínica, Centro Médico Nacional Siglo XXI, (CMNSXXI), Instituto Mexicano del Seguro Social (IMSS).
(2) Departamento de Escolares y Adolescentes, Hospital de Pediatría, CMNSXXI, IMSS.
(3) Servicio de Cardiopatías Congénitas, Hospital de Cardiología, CMNSXXI, IMSS.
Solicitud de sobretiros: Dr. Miguel Angel Villasís Keever. Unidad de Investigación Médica en Epidemiología Clínica, Hospital de Pediatría, Centro Médico Nacional Siglo XXI. Av. Cuauhtémoc No. 330, colonia Doctores, 06720 México, D.F., México.Correo electrónico: miguelangel_villasis@infosel.net.mx














