Introducción
Posterior a una lesión cerebral grave puede ocurrir una falta de regulación en el tono simpático e hiperactividad motora. Esta respuesta podría ser necesaria para la recuperación y el mantenimiento de la hemodinamia y homeostasis cerebral; sin embargo, en ocasiones es excesiva y desencadena procesos patológicos.1,2
Las lesiones cerebrales ocasionan desconexión de la corteza cerebral con el diencéfalo (tálamo e hipotálamo), lo cual provoca disminución en la inhibición y crea un mecanismo de retroalimentación positiva que se traduce en hiperexcitabilidad neuronal. Desde el punto de vista clínico, en esta fase los pacientes presentan fiebre, taquipnea, hipertensión arterial sistémica, diaforesis, agitación, postura de descerebración o decorticación y distonías. Todos estos síntomas pueden ocurrir de forma intermitente o continua, si no se realiza alguna intervención.1,3-5
Por falta de consenso, hace algunos años existía dificultad para definir esta condición, por lo que recibió distintos nombres, como disautonomías, crisis diencefálicas o crisis adrenérgicas. En 2014 Baguley y colaboradores propusieron el término de hiperactividad simpática paroxística (HSP), al elaborar criterios clínicos para su diagnóstico en pacientes adultos. Posteriormente, Pozzi y su grupo adaptaron los criterios para los pacientes pediátricos, los cuales se describen en la Tabla 1.6,7
Tabla 1: Criterios pediátricos para el diagnóstico de hiperactividad simpática paroxística (HSP).
| Variable | 0 | 1 | 2 | 3 | |
|---|---|---|---|---|---|
| Frecuencia cardiaca (lpm) | 1-4 años | < 110 | 110-124 | 125-139 | > 140 |
| 5-15 años | < 100 | 110-119 | 120-139 | > 140 | |
| Frecuencia respiratoria (rpm) | 1-4 años | < 30 | 30-34 | 35-39 | > 40 |
| 5-15 años | < 25 | 25-29 | 30-34 | > 35 | |
| Presión sistólica (mmHg) | 1-4 años | < 100 | 100-109 | 110-119 | > 120 |
| 5-15 años | < 120 | 120-129 | 130-139 | > 140 | |
| Presión diastólica (mmHg) | 1-4 años | < 65 | 65-72 | 73-79 | > 80 |
| 5-15 años | < 75 | 75-82 | 83-85 | > 90 | |
| Temperatura (oC) | < 37 | 37-37.9 | 38-38.9 | > 39 | |
| Sudoración | Normal | Aumentada | Diaforesis local | Diaforesis generalizada | |
| Tono muscular | Ausente | Levemente aumentado | Incremento notorio | Espasticidad u opistótonos |
Un puntaje mayor de ocho se considera positivo.
lpm = latidos por minuto. rpm = respiraciones por minuto.
Al ser una complicación que retrasa la evolución de los pacientes, los médicos deben estar familiarizados con esta condición neurológica, para un óptimo reconocimiento y manejo. Por lo anterior, en este artículo describimos la evolución de tres pacientes atendidos en el año 2021, en la Unidad de Terapia Intensiva Pediátrica (UTIP) del Hospital Universitario “Dr. José E. González”, ubicado en la ciudad de Monterrey, Nuevo León, México.
Presentación de los casos
Caso 1. Paciente femenino de siete meses de edad, previamente sana. Se presentó a urgencias con fiebre, escala de FOUR (Full Outline of UnResponsiveness) en 10 puntos, crisis convulsiva tónico-clónica generalizada (CCTCG) y hemiparesia izquierda. Tomografía axial computarizada (TAC) de cráneo: dilatación ventricular, edema transependimario e hipodensidad en ganglios basales. Tuvo deterioro rostro-caudal hasta fase mesencefálica, por lo que requirió ventilación mecánica invasiva (VMI), infusión de aminas, medidas de neuroprotección y colocación de válvula de derivación ventrículo-peritoneal.
Se diagnosticó con meningitis tuberculosa, por lo que se agregó dexametasona y antifímico. Mantuvo sedoanalgesia con midazolam y sufentanilo por tres días; tras su retiro, se evidenciaronn episodios de hipertonía, fiebre de difícil control, frecuencia cardiaca (FC) y presión arterial media (PAM) por encima de percentil 95, en varias ocasiones al día.
Se solicitaron exámenes, cuyos resultados se presentan en la Tabla 2 y la Figura 1. Se integró el diagnóstico de HSP. Se manejó con midazolam, buprenorfina y dexmedetomidina por cuatro días, lo que mejoró la fiebre y las distonías; posteriormente, se modificó el tratamiento con clonazepam, propranolol y baclofeno, además de prazosina por hipertensión arterial y taquicardia.
Tabla 2: Resultados de estudios de laboratorio y gabinete de tres pacientes con HSP.
| Caso | |||
|---|---|---|---|
| 1 | 2 | 3 | |
| Ultrasonido Doppler renal | Morfología normal e índices de resistencias normales | Morfología normal e índices de resistencias normales | Morfología normal e índices de resistencias normales |
| Electroencefalograma | Ritmo lento compatible con datos de enfermedad hipóxico-isquémica y área epileptógena en región temporal | Disfunción córtico-subcortical difusa bilateral en grado moderado, sin descarga epileptiforme | Ritmo lento, sin actividad convulsiva |
| Cultivos y proteína C reactiva | Negativos | Negativos | Negativos |
| Perfil tiroideo | Normal | Normal | Normal |
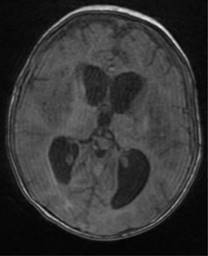
Figura 1: Imagen de resonancia magnética que muestra área de restricción a nivel de ganglios basales, hipocampos y giro occipitotemporal lateral derecho y tálamo bilateral.
Se retiró el ventilador mecánico al día 35 y egresó de UTIP; tras dos meses de internamiento en la sala de pediatría, las crisis de HSP disminuyeron en cuanto a intensidad, frecuencia y duración, pero se mantuvo el tratamiento con los cuatro fármacos.
Caso 2. Paciente femenino de cinco años, previamente sana. Llegó a urgencias con FOUR de 12 puntos, CCTCG, fiebre y meningismo de cinco días de evolución. Presentó deterioro rostro-caudal hasta fase mesencefálica, por lo que requirió VMI, infusión de aminas y medidas de neuroprotección. En la TAC de cráneo se observó: dilatación ventricular y edema transependimario, por lo que requirió colocación de drenaje ventricular externo. Se diagnosticó meningitis tuberculosa, además se inició antifímico y dexametasona.
Requirió aminas por cuatro días y sedoanalgesia con midazolam y sufentanilo por siete días. Tras su retiro, manifestó espasticidad, fiebre, PAM y FC por encima de percentil 95, así como distensión abdominal y diarrea. Lo anterior se consideró secundario a síndrome de abstinencia y delirio hiperactivo, por lo que se manejó con clonazepam, buprenorfina, dexmedetomidina y haloperidol.
Después de 48 horas presentó una mejoría leve, aunque continuaba con distonías e hipertensión arterial de forma intermitente, con duración de tres a cinco minutos varias veces al día. Se agregó propranolol, prazosina y baclofeno cuando se integró el diagnóstico de HSP, al suspenderse el resto de los medicamentos. Se solicitaron estudios de laboratorio y gabinete (Tabla 2 y Figura 2). Se retiró el ventilador mecánico al día 14, ya que disminuyeron la duración e intensidad de las crisis. Egresó de UTIP en el día 19. A los 60 días de internamiento en la sala de pediatría aún presentaba tres crisis de HSP por día, a pesar de recibir la dosis máxima de los tres fármacos.
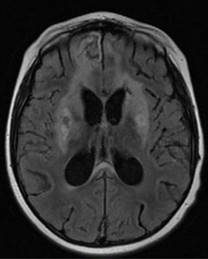
Figura 2: Imagen de resonancia magnética que muestra áreas hiperintensas en ganglios basales bilateralmente, hipocampos, lóbulo frontal derecho, cuerpo calloso y hemisferio cerebeloso izquierdo, algunas con restricción a la difusión.
Caso 3. Paciente femenino de un año con retraso del neurodesarrollo e hipotonía. Llegó a urgencias con estatus epiléptico y fiebre de tres días de evolución. Se descartó neuroinfección. Tuvo deterioro neurológico (FOUR de ocho puntos), y posteriormente paro cardiorrespiratorio con duración de ocho minutos. Se protegió vía aérea, se dio apoyo con aminas por 24 horas, pero manteniendo sedoanalgesia con midazolam y sufentanilo por 36 horas, como cuidados neurocríticos. Tras suspender la sedoanalgesia, comenzó con fiebre (no asociada a proceso infeccioso), FC y PAM por encima de percentil 95 de forma intermitente con cinco u ocho episodios al día, pero sin alteración del tono muscular.
En la Tabla 2 y Figura 3 se presentan los resultados de los estudios complementarios. Se integró HSP, por lo que se inició buprenorfina y propranolol, pero hubo dificultad para controlar las cifras tensionales, por lo que se agregaron prazosina con éxito. Las crisis se controlaron tras una semana de tratamiento. Se realizó traqueostomía, pero la paciente desarrolló falla respiratoria por problema neuromuscular, de modo que falleció al mes de estancia intrahospitalaria.
Discusión
En diferentes países se ha reportado que la HSP en niños tiene una prevalencia de 12% después de una lesión cerebral grave por trauma craneal, y de hasta 29% en lesiones por hipoxia. En México, Bravo-Oro y su equipo en un estudio retrospectivo encontraron una prevalencia de 1.12% en un periodo de 15 años.1,8
En este artículo se presentan tres pacientes con HSP; dos con tuberculosis meníngea y una secuela de encefalopatía hipóxico-isquémica. Los hallazgos en la resonancia magnética de cerebro revelaron lesiones cerebrales devastadoras con topografía predominante en ganglios basales, tálamo e hipotálamo (Figuras 1-3). Es importante recalcar que el daño en estas estructuras provoca disfunción de los centros autónomos.1,4,8
Se ha descrito que la HSP se manifiesta habitualmente durante la segunda semana después del evento desencadenante. En nuestros pacientes, la meningitis tuberculosa es una patología subaguda, por lo que es difícil establecer el momento del daño inicial. Por otra parte, a su llegada a urgencias, las tres pacientes se encontraban en estado de choque, por lo que fue necesario estabilizar, otorgar cuidado neurointensivo y, cuando fue posible, retirar la sedación; posterior a lo cual se manifestaron las crisis de HSP, lo que guarda relación con el efecto GABAérgico inhibitorio de la benzodiacepina y el control de la nocicepción por el opioide. Por todo lo anterior, consideramos difícil conocer el tiempo del inicio de los síntomas en nuestros pacientes.3,6,9
Para llegar a la conclusión de que se trata de HSP, siempre se deben considerar otros diagnósticos diferenciales, como hipertensión intracraneana, hipertensión arterial secundaria, síndrome de abstinencia, sepsis, estatus no convulsivo y delirio. Los auxiliares diagnósticos son de utilidad, por ejemplo, en nuestros pacientes en el electroencefalograma no había actividad convulsiva, el ultrasonido Doppler renal era normal, no había datos de hipertensión intracraneal, además de que los cultivos y reactantes de fase aguda fueron negativos. El diagnóstico de HSP debe considerar los criterios modificados por Pozzi y colaboradores; se ha asociado un mayor puntaje de estos criterios con incremento de la estancia intrahospitalaria y peor pronóstico.7,9,10
Los pacientes con HSP pueden presentar efectos a largo plazo como hipertrofia cardiaca, desgaste muscular, mayor duración de estado de coma, retraso en la rehabilitación neurológica, recuperación lenta y posibilidad de muerte tardía. En nuestros pacientes se prolongó el uso de ventilador mecánico.4-6
En cuanto al tratamiento no existen guías específicas en Pediatría. Se han utilizado betabloqueantes, relajantes musculares centrales, agonistas alfa, benzodiacepinas y analgésicos opioides, lo cuales se consideraron en nuestros pacientes. Pero hay que hacer notar la dificultad para controlar las cifras de tensión arterial y taquicardia, lo cual abre la posibilidad a estudios de investigación con el fin de evaluar la terapia bloqueante dual para el manejo de síntomas cardiovasculares.10











 nueva página del texto (beta)
nueva página del texto (beta)



