Introducción
El sarampión es una enfermedad causada por un virus ARN monocatenario del género Morbillivirus que forma parte de la familia Paramyxoviridae. Esta enfermedad es altamente contagiosa, pero prevenible por vacunación, y que se creía erradicada en muchos países.1-8 Sin embargo, en los últimos años se ha documentado un creciente número de casos tanto en países desarrollados como en vías de desarrollo, principalmente atribuibles a cambios poblacionales e inadecuadas políticas y estrategias de vacunación, así como al auge de los grupos antivacunas.1,2,9-13 Dentro de la población pediátrica es una entidad que continúa teniendo especial importancia debido a las tasas de mortalidad, las cuales son atribuibles a las complicaciones que ocurren hasta en 40% de los casos.1,2,7,14,15 Se estima que las tasas de mortalidad pueden alcanzar hasta 25%, en particular en niños con desnutrición, inmunosupresión o deficiencia de vitamina A.1,2,16-18 Las complicaciones asociadas tienen un espectro amplio, pues afectan diferentes sistemas; sin embargo, la neumonía es la principal causa de muerte.19-22
El tratamiento médico se fundamenta principalmente en las medidas de soporte y en el reconocimiento y tratamiento temprano de las complicaciones, además de las estrategias para prevenir la propagación del virus.1,2,18
El objetivo de la presente revisión es describir los aspectos más importantes de la infección por sarampión que le permitan al clínico identificar casos probables y solicitar los estudios para un diagnóstico y manejo médico oportuno, así como para prevenir las complicaciones. Destacamos la necesidad de asegurar el cumplimiento de las políticas y estrategias de inmunización a nivel mundial para controlar el resurgimiento y el aumento de la carga de enfermedad por esta infección.
Epidemiología
El sarampión se ha convertido en los últimos años en un problema de salud pública tanto en países desarrollados como en países en vías de desarrollo.1 Esto ha ocurrido debido a los cambios dinámicos de las poblaciones y al aumento en las tasas de personas con esquemas de vacunación inadecuados, lo que ha favorecido un incremento significativo en el número de casos reportados de una entidad que se creía casi erradicada.1,5,23
Antes de la implementación global del esquema vacunal en la década de 1980 se estimaba que el sarampión era responsable a nivel mundial de más de 2 millones de muertes al año y 15,000-60,000 casos de ceguera.1,19 Para el año 2000, en Estados Unidos de Norteamérica (EUA) se declaró la erradicación endémica de esta entidad.1,11,16,19 Sin embargo, cada año se han registrado algunos brotes como resultado de casos importados de otros países y de la transmisión a personas no vacunadas.1,11,16,19 A partir del año 2000 y hasta 2015 se habían reportado en ese país más de 1,400 nuevos casos de sarampión.1,11,16,19 También en EUA, la tasa de mortalidad registrada por sarampión es cercana a 0.2%; sin embargo, esta tasa asciende a 25% en población con comorbilidades asociadas.1,10,17,18
Con respecto a Latinoamericana, las estadísticas no son alentadoras a pesar de que para el año 2016 el continente Americano fue la primera región en el mundo certificada como libre de sarampión.1,24El Boletín Epidemiológico de mayo 2019 de la Organización Panamericana de la Salud (OPS) informa que en el año 2018 al menos 12 países del continente confirmaron casos de sarampión y en dos se presentaron muertes por dicha infección.25 El total de casos confirmados en el periodo comprendido entre el año 2018 y la semana epidemiológica 23 de 2019 fue de alrededor de 18,625 casos; siendo Brasil y Venezuela los países con mayor número de casos reportados.26 En Colombia, se confirmaron en dicho periodo 352 casos, principalmente en las ciudades de Cartagena, Barranquilla y el Departamento de Norte de Santander.27 Una de las principales causas a este incremento significativo en Latinoamérica es la actual crisis social y económica de Venezuela, que ha estado precedida de la interrupción en los programas de vacunación y el deterioro de la infraestructura en los servicios de salud; informes recientes indican que la cobertura del esquema de vacunación para el sarampión no supera 50%, alcanzando porcentajes mucho menores en poblaciones indígenas o regiones fronterizas con Brasil y Colombia.28
Después de más de 20 años29 en la Ciudad de México a partir del 23 de febrero de 2020 se registró el primer caso de un brote. Para el 17 de abril se han confirmado 150 casos tanto en adultos como niños. La mayoría son personas con esquemas incompletos de vacunación.30
Fisiopatología
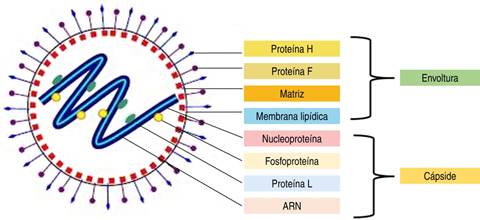
El sarampión es un virus de tipo ARN de cadena sencilla, no fragmentado, que incluye cerca de 16,000 nucleótidos y codifica ocho proteínas, perteneciente al género Morbillivirus de la familia Paramyxoviridae; es altamente contagioso, se transmite a través de fómites y secreciones respiratorias, permanece activo en el ambiente o sobre diferentes superficies con potencial infeccioso durante varias horas.5-8,31,32
Se han descrito alrededor de 23 genotipos agrupados en ocho linajes (A-H).1,5,8 Las proteínas codificadas por este virus que se han descrito son: hemaglutinina, proteínas de fusión, nucleoproteína, fosfoproteína, proteína polimerasa larga, proteína de la matriz y proteínas no estructurales (proteínas V y C) (Figura 1).14
El virus inicia su multiplicación a nivel del epitelio respiratorio y sistema fagocítico mononuclear afectando principalmente linfocitos, células dendríticas y macrófagos alveolares, lo cual favorece el proceso de amplificación viral que desencadena una fase de viremia aguda.5,8,14,33 En un inicio se presenta diseminación y propagación local con replicación en los tejidos linfáticos adyacentes.1,8,14 Posteriormente el virus se disemina a través del torrente sanguíneo e invade células epiteliales y endoteliales de diferentes órganos (bazo, hígado, cerebro, piel, ganglios linfáticos, pulmones y riñones) donde incrementa su multiplicación y alcanza su máxima viremia, razón por la cual el virus podría identificarse en células de sangre periférica (linfocitos T, linfocitos B y monocitos).18,33 A nivel pulmonar, el virus lesiona la superficie apical de las células epiteliales o se elimina a través del epitelio lesionado, lo cual facilita la transmisión respiratoria a hospederos susceptibles.14 Por otra parte, genera un efecto negativo cuantitativo y funcional en la respuesta inmunológica innata y adaptativa que puede asociarse a una linfopenia transitoria, probablemente por redistribución de linfocitos desde la sangre periférica hacia los tejidos linfáticos. A su vez, se ha documentado una disminución en la proliferación de linfocitos, alteraciones en la respuesta y funcionalidad de las células dendríticas, que provoca un estado de inmunosupresión transitoria que inicia mucho antes de las manifestaciones clínicas típicas de la enfermedad. El aumento en las concentraciones plasmáticas de IL-10 en niños con sarampión podría acentuar el proceso de supresión inmunitaria.34-36
El periodo de viremia desaparece entre la segunda y tercera semana de haber iniciado el proceso fisiopatológico; sin embargo, el ARN viral puede permanecer en los órganos linfoides de cuatro a seis meses posteriores a la infección.1,8,14 Después de un episodio de sarampión, la concentración plasmática inicial de linfocitos T CD8+ se recupera después de 15 días de haber finalizado la fase exantemática, la de linfocitos CD4+ después de 30 días y la de linfocitos B tras 90 días, todo lo cual predispone a mayor susceptibilidad a infecciones virales o bacterianas secundarias, principalmente de seis a ocho semanas posteriores al cuadro de sarampión.1,8,35,36
Hipótesis recientes plantean la posibilidad de que el virus del sarampión dé lugar a un estado de “amnesia inmunológica”, propiciando la susceptibilidad antigénica (incluso antígenos vacunales), potenciada por la respuesta Th2 durante la convalecencia, que inhibe la respuesta de tipo Th1, lo cual aumentaría el riesgo de infecciones por patógenos intracelulares.1 Se estima que el estado de inmunosupresión relativa podría extenderse incluso de dos a tres años posteriores a la infección viral.1,2
Manifestaciones clínicas y complicaciones
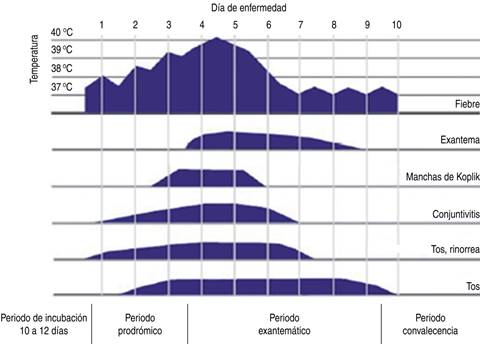
El espectro de manifestaciones clínicas del sarampión puede dividirse en cuatro etapas: fase inicial (periodo de incubación), fase prodrómica, fase exantemática y fase de recuperación.1,2,5,16,19
La fase de incubación varía entre siete y 21 días; por lo regular la mayoría de pacientes pueden ser asintomáticos o presentar manifestaciones sutiles.1,16,18,19 Después inicia la fase prodrómica en la que clásicamente se describen síntomas como fiebre, malestar general, tos y coriza, que se acentúan entre el segundo y el cuarto día previo a la aparición del exantema.5,16 La aparición de las manchas de Koplik, que consisten en pequeñas pápulas blanquecinas con un halo eritematoso en la mucosa oral, ocurre por lo general de manera previa al inicio de la fase exantemática y tienden a desaparecer antes de la resolución completa del exantema. Este hallazgo ha sido considerado una lesión patognomónica del sarampión; sin embargo, su presencia ocurre en aproximadamente 60-70% de los casos.1,2,5,16,17,19,37,38
El intervalo de mayor contagiosidad del sarampión varía desde los cuatro días previos a la aparición del exantema hasta cuatro días posteriores.19,39-41 La fase exantemática se caracteriza por la aparición de un exantema máculo-papular confluente, que típicamente tiene un comportamiento y extensión en sentido céfalo-caudal y puede llegar a afectar de manera tardía los miembros inferiores, y tiende a respetar áreas como plantas y palmas de las manos. La duración de esta fase varía entre tres y siete días; su desaparición suele darse de forma similar a la cronología de aparición.1,5,8,16 Por último se presenta la fase de recuperación, en la cual la mayoría de pacientes posee una respuesta inmunológica capaz de erradicar el proceso infeccioso (Figura 2).19 En esta etapa el sistema inmunológico crea mecanismos de memoria e inmunidad permanente contra el virus del sarampión.14
En general, el sarampión es una entidad de comportamiento benigno y evolución favorable en la mayor parte de pacientes; la tasa de resolución sin complicaciones en la mayoría de los casos es de alrededor de 70%. Las complicaciones ocurren entre 30 y 40% de los casos, principalmente en lactantes, adultos mayores, embarazadas, pacientes inmunocomprometidos o desnutridos, pero en particular niños con deficiencia de vitamina A. Las principales complicaciones son otitis media aguda (OMA), neumonía, encefalitis, queratoconjuntivitis, ceguera, panencefalitis esclerosante, encefalitis y encefalomielitis aguda diseminada (Tabla 1).11,16,17,19,20-22
Tabla 1: Complicaciones asociadas con el virus de sarampión.1,2,5,8
| Complicaciones | Entidad | Comentario | Frecuencia aproximada |
|---|---|---|---|
| Respiratorio | Neumonía | Principal causa de muerte por sarampión. Causada directa por virus (neumonía de células gigantes) o secundaria (virus: adenovirus, virus herpes simple) o bacteriana (S. aureus, neumococo, Gram negativos) | 1/20 (1 caso por cada 20 pacientes) |
| Otitis media aguda | Complicación más común del sarampión. Puede dejar secuelas (hipoacusia o pérdida completa de la audición) | 1/14 | |
| Laringotraqueobronquitis (Crup) | Segunda causa más común de muerte. Etiología similar a neumonía | 1/11 | |
| Otras: neumotórax, mastoiditis, enfisema mediastínico | |||
| Gastrointestinales | Diarrea | Aumenta el riesgo de morbimortalidad y desnutrición aguda. Originada por protozoarios o bacterias | 1/12 |
| Estomatitis | Puede favorecer aparición de desnutrición aguda | ||
| Sistema Nervioso Central | Encefalitis primaria por sarampión | Tasa de mortalidad entre 10-25%. Aparición en etapas tempranas de la enfermedad. Déficit neurológico, fiebre y convulsiones | 1-3/1,000 |
| Panencefalitis esclerosante subaguda | Aparición tardía (entre cinco a 10 años de posterior a infección aguda). Más frecuente en niños menores de dos años | 4-11/100,000 | |
| Otras: convulsiones | 6-7/1,000 | ||
| Ocular | Queratoconjuntivitis | Causa importante de ceguera principalmente en niños con deficiencia de vitamina A |
Embarazo: Bajo peso al nacer, muerte fetal in utero, parto pretérmino, aborto espontáneo
Diagnóstico
El diagnóstico del sarampión puede resultar difícil porque en la actualidad, la mayoría de médicos y especialistas no están familiarizados con esta entidad debido al bajo número de casos confirmados en los años recientes. Hacer una historia clínica completa y un examen físico exhaustivo puede ayudar a encaminar su diagnóstico.1 Debemos recordar que las principales características de esta enfermedad (fiebre y exantema) pueden estar presentes en un sinnúmero de patologías tanto infecciosas como no infecciosas (rubéola, roséola, mononucleosis infecciosa, enfermedad de Kawasaki, infección por adenovirus, Mycoplasma, dengue, zika, chikungunya, medicamentos, entre otras). Para llegar al diagnóstico se debe partir de la anamnesis, considerando las fases clínicas de la infección; sin embargo, la confirmación virológica temprana es importante para instaurar respuestas de salud pública, incluido el aislamiento de casos y la cuarentena de los contactos que carecen de un adecuado esquema de vacunación, a fin de interrumpir la transmisión del virus.1,5,18
Las pruebas serológicas, el cultivo y la reacción en cadena de la polimerasa son las pruebas de laboratorio utilizadas en el diagnóstico.2 Debido a que el aislamiento viral de muestras recolectadas de secreción nasofaríngea o conjuntival, sangre u orina es técnicamente difícil de realizar y la disponibilidad es baja en la gran mayoría de instituciones, se utilizan más las pruebas serológicas de anticuerpos específicos IgM para el virus del sarampión.1,5,18,19 Dichas pruebas tienen una sensibilidad cercana al 100% cuando se realizan de dos a tres días después del inicio de la erupción.19 Se describe que al menos 75% de los pacientes con dicha infección tendrá anticuerpos IgM específicos detectables dentro de las primeras 72 horas del inicio de la erupción y cerca del 100% de los casos tendrá anticuerpos IgM específicos detectables contra el virus después del cuarto día del inicio de la fase eruptiva.1,2 El pico máximo de estas pruebas se alcanza entre una y tres semanas después del inicio del exantema, luego se observa un descenso hasta niveles indetectables sobre la cuarta y octava semanas.1
A pesar de los aspectos favorables de las pruebas serológicas, la reacción en cadena de la polimerasa en tiempo real para la identificación del ARN del virus en sangre son las pruebas de elección para la confirmación diagnóstica.19 Dichas pruebas deben efectuarse en todo paciente con sospecha clínica de sarampión.1,5,18
Tratamiento
El tratamiento del sarampión consta de tres aspectos fundamentales: medidas de apoyo (manejo de la fiebre, hidratación), identificación y tratamiento de las complicaciones asociadas y prevención de la propagación del virus, a través de medidas de educación del paciente y del grupo familiar.1,2,18
Los pacientes con sarampión deben estar en aislamiento aéreo (uso de mascarilla de alta eficiencia N95) durante cuatro días antes y hasta cuatro días después del inicio de la erupción en un huésped normal; en pacientes inmunocomprometidos hay que extender la duración, puesto que éste es el principal periodo de contagio.1,10,19 A su vez, debido a que los niveles bajos de vitamina A se asocian con mayores tasas de complicaciones y aumento de la mortalidad, la Organización Mundial de la Salud (OMS), la Academia Americana de Pediatría y los Centros para el Control y la Prevención de Enfermedades (CDC por sus siglas en inglés) recomiendan el tratamiento con vitamina A en todos los pacientes con infección aguda por sarampión, puesto que ha demostrado su beneficio al disminuir la morbilidad y mortalidad.1,2,8,17,24 Las dosis recomendadas para niños ≥ un año es 200,000 UI en dos días consecutivos, en niños entre seis y 12 meses se sugiere 100,000 UI en dos días consecutivos y para < seis meses, 50,000 UI en dos días consecutivos. Se recomienda una tercera dosis en niños con evidencia clínica de deficiencia de vitamina A dos o cuatro semanas después. 1,2
No existe en la actualidad una terapia antiviral específica contra el sarampión.1 Los antibióticos no están indicados de forma rutinaria en el manejo de esta patología, a menos que haya evidencia clínica de infección bacteriana por complicaciones asociadas (neumonía u OMA).1,8
Prevención
El sarampión es una enfermedad prevenible por vacunación desde hace más de 50 años. Sin embargo, debido a que es necesario asegurar una cobertura de vacunación poblacional entre 93 y 95% para interrumpir la transmisión endémica y erradicar el sarampión,2 en la actualidad se hace necesario aumentar y encaminar los esfuerzos a favor del cumplimiento de políticas públicas en pro de asegurar un esquema de vacunación completo en la población para prevenir el resurgimiento de esta entidad a nivel mundial.1,2
El esquema actual de vacunación ha demostrado su efectividad. Así, la administración de una dosis a los 12 meses genera que 95% de los niños desarrollen inmunidad contra el virus, y la aplicación de una segunda dosis favorece que este porcentaje ascienda a 99%. La OMS recomienda que la primera dosis se administre entre los nueve y 12 meses de acuerdo con las tasas de transmisión de cada país y la segunda dosis entre los cuatro y seis años de vida.1,2
A pesar de la gran efectividad observada en la actualidad existen comunidades y movimientos antivacunas que rechazan su aplicación, principalmente por falsas creencias, razones morales, filosóficas o posturas religiosas que han propiciado el resurgimiento de los casos notificados a nivel mundial. Recordamos que la revista The Lancet retiró de sus publicaciones el estudio de Wakefield y colaboradores de 1998, en el que se vinculaba la vacuna triple viral con el desarrollo de autismo, debido a que sus consideraciones y resultados estaban basados en información falsa.42
La Tabla 2 enumera algunos de los efectos secundarios atribuibles a la vacuna, los cuales son generalmente leves.16
Tabla 2: Efectos adversos y contraindicaciones de la vacuna triple SRP (sarampión, rubéola, paperas).1,2,16,17
| Efectos adversos leves | Efectos adversos graves | Contraindicaciones |
|---|---|---|
| Fiebre: 5-15%* | Trombocitopenia: < 1 casos/30,000 dosis | Alergia severa conocida a cualquier componente de la vacuna |
| Rash: 5% | Reacción alérgica severa o anafilaxia: < 1 casos/1,000.000 dosis | Reacción anafiláctica previa a neomicina |
| Artralgias: ≥ 25%** | Encefalitis: 0.22/1,000.000 dosis | Embarazo (también: evitar embarazo en las cuatro semanas siguientes a la aplicación de la vacuna) |
| Linfadenopatías: 5% | Inmunodeficiencia grave | |
| Convulsiones febriles: 0.3-0.8% | Antecedentes personales o historia personal de convulsiones (sólo para vacuna SRP) | |
| Pacientes moderada o severamente enfermos |
* Ocurre entre cinco y 12 días después de la vacunación.
** Más frecuente en adolescentes y mujeres adultas sin inmunización previa.
En los casos en los que ha sido infructuoso prevenir la infección por sarampión, se recomienda que una vez que exista una sospecha clínica, se realice una notificación temprana y a su vez, se inicie el aislamiento del paciente para evitar la propagación, el aumento en el número de casos o el desarrollo de un brote epidemiológico.1,10,19 Debido al actual brote de sarampión en muchos países del continente americano, los niños podrían recibir una primera dosis antes del año de vida (de seis a nueve meses) para disminuir el riesgo de infección por sarampión; sin embargo, esta dosis no deber ser tomada en cuenta en el esquema de vacunación normal, por lo que debe aplicarse al año de edad y posteriormente a los cuatro años.1
Existen algunos escenarios que pueden afectar la seroconversión de la vacuna, como la transfusión de componentes sanguíneos (sangre total, glóbulos rojos empaquetados) o la aplicación de inmunoglobulinas. Lo anterior debido a que pueden afectar la inmunogenicidad de la misma, por lo que en términos generales se recomienda que la vacunación se retrase de tres a once meses después de recibir un producto sanguíneo o se administre con dos o más semanas de anticipación antes de recibirlo.39,43 Otras contraindicaciones de la vacuna son: historia de reacciones anafilácticas a la neomicina, embarazo y estados de inmunosupresión. 1,5,10,16











 nueva página del texto (beta)
nueva página del texto (beta)