Introducción
La exacerbación del asma en el adulto constituye un amplio espectro de severidad, incluyendo crisis leves y de automanejo ambulatorio por el paciente hasta complicaciones severas que ponen en riesgo la vida, incluyendo la falla respiratoria, estado asmático e infección respiratoria baja.1 Aunque poco reconocido probablemente por subdiagnóstico, el síndrome de fuga de aire por localización anormal del mismo en múltiples ubicaciones es una complicación posible del asma exacerbado, y en una minoría de casos potencialmente mortal, siendo una entidad caracterizada principalmente en niños y con escasa literatura en el adulto. El neumomediastino (NM) es la forma más reconocida de síndrome de fuga de aire en asma, generalmente de evolución benigna.2,3 El objetivo del presente reporte es presentar dos casos de NM por crisis asmática en adultos, haciendo énfasis en sus características clínicas y diagnósticas.
Caso 1
Paciente femenina de 30 años, natural y procedente de Bogotá (2,640 metros sobre el nivel del mar [m.s.n.m]), trabajadora en labores domésticas y venta de juguetes, quien consultó al servicio de urgencias por cuadro de dos días de evolución que inició con odinofagia y tos seca de intensidad en aumento y posterior aparición de expectoración hialina que se asoció a disnea progresiva, síntomas que mejoraban con el uso de salbutamol. Adicionalmente y posterior a un episodio de acceso de tos fuerte, presentó aparición de dolor torácico de intensidad 10/10 en la escala numérica análoga, de localización anterior central irradiado a región pectoral izquierda y cara lateral del hemitórax izquierdo sin agravantes ni aliviantes. Negó fiebre, hemoptisis o cianosis. La paciente tenía antecedente de asma desde la infancia con múltiples crisis, última hacía un año; ninguna crisis había requerido hospitalización. Usaba salbutamol 200 μg cada seis horas inhalado a necesidad y beclometasona 250 μg cada 12 horas y refería tabaquismo hasta tres meses previos a la consulta a urgencias con un índice paquetes/año de 2. Indicó que tenía un hijo que padecía asma.
El examen físico inicial reveló obesidad (índice de masa corporal de 33 kg/m2), frecuencia cardíaca de 120 latidos por minuto, 28 respiraciones por minuto, tensión arterial de 128/74 mmHg, no tenía fiebre con pulso oximetría de pulso de 83% al ambiente. Tenía tirajes intercostales y supraclaviculares y se auscultaba disminución bilateral de los ruidos respiratorios con sibilancias espiratorias en ambos campos pulmonares y ruidos cardíacos taquicárdicos, sin hallazgos adicionales.
Fue valorada inicialmente por medicina general en urgencias que consideró crisis asmática, iniciando oxigenoterapia a 3 litros/minuto por cánula nasal, salbutamol y bromuro de ipratropio por micronebulizaciones, beclometasona 500 μg inhalada cada 12 horas, metilprednisolona intravenosa (bolo intravenoso de 200 mg y se continuó a 80 mg intravenoso cada ocho horas) y sulfato de magnesio 2 g intravenoso en dosis única, así como cloruro de sodio a 0.9% a 60 ml/hora.
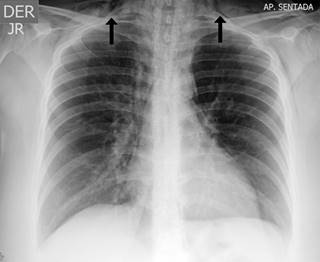
Los gases arteriales realizados con fracción inspirada de oxígeno de 0.32 demostraron hipoxemia con falla terapéutica con trastorno moderado de la oxigenación y diferencia alvéolo arterial de oxígeno aumentada (PaO2: 57.2 mmHg, PA/FI: 179, D(A-a)O2: 63.2 mmHg) con hipoventilación alveolar (PaCO2: 35 mmHg, valores normales en Bogotá de 29 mmHg a 33.5 mmHg)4 y acidemia mixta de predominio metabólico con Anion Gap normal (11.5 mEqu/l) asociado a hipercloremia de 108.6 mmol/l. En el hemograma se observó hemoglobina de 15.8 g/dl, con plaquetas de 302.000 células/mcl, leucocitos de 14,170 células/mcl, neutrófilos de 13,260 células/mcl y linfocitos de 580 células/mcl. La radiografía de tórax mostró hiperinsuflación y enfisema subcutáneo en cuello, sin signos que sugirieran ocupación alveolar (Figura 1).
La paciente fue valorada por el servicio de medicina interna; durante su estancia en observación del servicio de urgencias refiere aparición de dolor en región cervical anterior, haciéndose evidente al examen físico enfisema subcutáneo en ambos triángulos cervicales anteriores. Se sospecha neumomediastino asociado a barotrauma por crisis asmática severa. Se solicita tomografía de tórax que reveló neumomediastino extenso y enfisema subcutáneo (Figura 2).
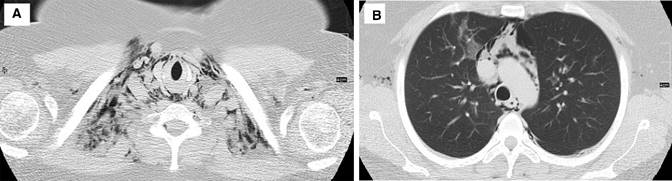
Figura 2: Tomografía de tórax simple, ventana para pulmón en cortes axiales. Se observa en A: enfisema en los tejidos blandos del cuello supravalvular (también tenía en región axilar y de la pared anterior de tórax) secundario en B: neumomediastino extenso.
Se consideró NM espontáneo secundario a asma y decidió manejo conservador; se indicó reposo absoluto y medidas para evitar maniobras de Valsalva con metoclopramida 10 mg intravenosa en caso de náuseas o emesis. Por persistencia del broncoespasmo se rotó a inhaloterapia con salbutamol 300 μg cada cuatro horas, bromuro de ipratropio 40 μg cada seis horas, se continuó corticoide sistémico con metilprednisolona a dosis de 40 mg cada día con posterior paso a prednisolona 40 mg por vía oral cada día, y analgesia con tramadol y acetaminofén. La paciente presentó mejoría progresiva del broncoespasmo y del enfisema subcutáneo, lográndose destete progresivo de la oxigenoterapia. Al quinto día de hospitalización, aún sin resolución de la broncoobstrucción, la paciente solicita salida voluntaria de la hospitalización por motivos personales, pese a las advertencias respecto a la necesidad de continuar vigilancia médica.
Caso 2
Paciente femenina de 16 años, con un cuadro de tres días de evolución que inició con prurito nasal, coriza, odinofagia, tos seca, fiebre y escalofríos. Tras dos días de estos síntomas inició con disnea de instauración progresiva y dolor torácico opresivo que al inicio se presentó a nivel de mitad superior de esternón y posteriormente se expandió hasta comprometer el tórax en todas sus caras, dolor de cuello y ambos hombros. El dolor se exacerbaba con la inspiración profunda e indicaba «sensación de burbujas en la piel». Reportó como antecedentes de importancia asma desde los ocho años e indicó varios episodios similares al actual que fueron manejados como crisis asmáticas.
Al examen físico presentaba taquipnea, uso de músculos accesorios de la respiración y una saturación arterial de oxígeno de 85% a ambiente. El resto de signos vitales eran normales. El tórax, cuello y espalda alta eran dolorosos y presentaban crépitos a la palpación, sugestivos de enfisema subcutáneo. La percusión torácica era normal. La auscultación pulmonar mostraba disminución global de los ruidos respiratorios y sibilancias espiratorias generalizadas.
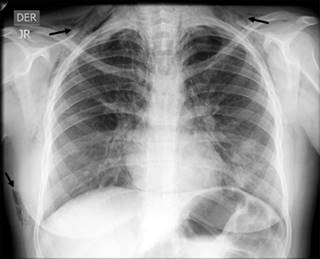
Se realizó un electrocardiograma, que no presentaba hallazgos significativos. Asimismo, se solicitó una radiografía de tórax, donde se evidenció enfisema subcutáneo extenso (Figura 3), por lo que se sospechó NM y se solicitó tomografía de tórax simple, que nuevamente evidenció un enfisema subcutáneo significativo pero, además, permitió confirmar presencia sustancial de NM (Figura 4).
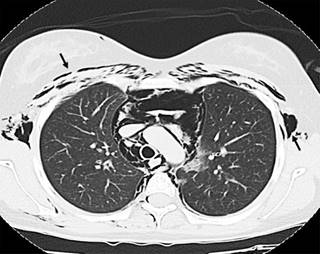
Figura 4: Tomografía de tórax simple en corte axial del caso 2 que muestra abundante aire mediastinal a nivel del arco aórtico. Puede también verse enfisema subcutáneo en cada cara del tórax (flechas).
La paciente fue admitida a la unidad de cuidados intermedios para observación y manejo, donde se descartó un síndrome de Boerhaave. El tratamiento consistió en reposo, analgesia, oxígeno al 100%, esteroides orales y broncodilatadores. La paciente egresó tras pocos días de hospitalización con notoria mejoría en sus signos y síntomas.
Discusión
Se presentan dos casos de NM probablemente secundarios a crisis asmática. El término NM fue introducido por primera vez a la literatura médica por Hamman en 1939,5 aunque las primeras descripciones conocidas de la entidad corresponden a Laennec a principios del siglo XIX.6 Su clasificación no es del todo clara en la literatura,7,8 aunque la diferenciación entre traumático VS. no traumático y este último entre espontáneo (sin causa establecida) VS. secundario (e.g. por asma) parece ser la forma más razonable.
Como lo demuestran los casos aquí presentados, el NM no es la única complicación asociada a la localización anormal de aire proveniente del árbol bronquial; también se incluye el enfisema subcutáneo en cara, cuello y región superior del tórax, el neumotórax, neumopericardio y la eventual extensión hasta el espacio epidural (neumorraquis).9 El crisol clínico sindromático derivado de dicha localización anormal de aire se ha denominado «síndrome de fuga de aire».2
El proceso patofisiológico de la migración del aire suele tener como evento iniciador la ruptura de la continuidad de los alvéolos marginales, que son aquellos periféricos o que tienen contacto con estructuras diferentes a otros alvéolos y por tanto menor capacidad de descargar el aire que les ingresa a través de los poros de Kohn. El alvéolo roto genera inicialmente enfisema intersticial pulmonar, con extensión centrípeta del aire a través de la vaina broncovascular hasta el hilio pulmonar donde finalmente alcanza el mediastino. El aumento de presión en el mediastino puede condicionar el paso del aire a los tejidos conectivos laxos del cuello, el tórax, el pericardio o el espacio epidural. Dicho proceso patofisiológico fue propuesto por los doctores Macklin en 1939 y 1944 por lo que es conocido como «efecto Macklin».10,11
El efecto Macklin es el efecto final de múltiples etiologías del NM, incluyendo el trauma cerrado de tórax, la ventilación mecánica por presión positiva o el asma; en este último caso las probables formas de ruptura de los alvéolos marginales son el volutrauma y el barotrauma asociado a la hiperinsuflación dinámica y las maniobras de Valsalva por tos. Un mecanismo alternativo al efecto Macklin de origen de la fuga de aire hacia el mediastino es la ruptura espontánea del esófago asociado a episodios de emesis, clínicamente configurando el síndrome de Boerhaave, entidad de alta morbimortalidad y diagnóstico diferencial a considerar.12
La incidencia del NM durante los episodios de agudización del asma no es clara, aunque en el adulto podría ser relativamente alta. En una cohorte de pacientes adultos con crisis asmática en un hospital de Italia se realizó tomografía de tórax a quienes no mejoraron la oxigenación a las 24 horas de inicio del tratamiento; dicha estrategia demostró una incidencia del 11% de NM entre todos los pacientes con la crisis.3 En una cohorte de pacientes pediátricos en los años setenta, sin acceso a tomografía de tórax y usando la clínica más la radiografía de tórax como método diagnóstico, se encontró una incidencia de síndrome de fuga de aire de uno por cada mil casos de exacerbación; la mitad de los casos encontrados fueron NM.2 Otra cohorte de pacientes pediátricos en los años noventa, sin uso de tomografía, reportó una incidencia de 0.3%.13 Esta marcada discrepancia de la incidencia de NM entre adultos y niños en crisis asmática indica que es probable la existencia de diferencias patofisiológicas; esta hipótesis está apoyada por el estudio de Eggleston et al., quienes demostraron que en niños la incidencia de NM aumenta notoriamente con la edad.14 Sin embargo, la diferencia también se explica en que el estudio en adultos presentado usó tomografía de tórax,3 que mejora notoriamente la capacidad de diagnóstico.
Como posibles factores de riesgo del NM por asma se ha establecido edad joven (tercera década de la vida) y sensibilización a Alternaria spp.3 Aunque no es claro en NM por asma, en el caso del NM espontáneo se ha asociado al tabaquismo como condición predisponente entre un 21 y 34%.15,16 Esto es notorio ya que la paciente presentada en el caso 1 era fumadora, teniendo en cuenta que lo había suspendido hacía tres meses.
En los casos presentados se hizo evidente en la presentación clínica la presencia de tos, hipoxemia, enfisema subcutáneo, dolor torácico y en el caso 1 dolor cervical. En su presentación clínica el NM por asma suele implicar menores niveles de saturación de oxihemoglobina, lo cual puede ser usado como una guía clínica para sospecharlo.3,13 El NM por asma probablemente tiene comportamiento sindromático similar del NM espontáneo, que incluye principalmente el dolor torácico y el enfisema subcutáneo. El dolor torácico suele ser retroesternal irradiado a cuello. Sahni et al. realizaron una revisión de seis series de casos reuniendo 201 pacientes con NM espontáneo y encontraron que los síntomas más frecuentes eran el dolor torácico (75%), la disnea (49%), el dolor en cuello (39%) y la tos (36%). Otros síntomas menos frecuentes incluyen disfagia, odinofagia, debilidad, disfonía y dolor dorsal. En cuanto al examen físico, los hallazgos encontrados con más frecuencia en el mismo estudio fueron el enfisema subcutáneo y el signo de Hamman, en el 58 y 18% de los casos, respectivamente.8 Este último consiste en la auscultación de crépitos sobre el mediastino sincrónicos con los latidos cardíacos, signo que si bien se acuñó más recientemente, su descripción ya se encontraba en los textos de Laennec del siglo XIX.6,17
El diagnóstico de NM tiene como primera línea diagnóstica a la radiografía de tórax. Varios signos radiológicos han sido descritos (signo de Spinnaker, signo del anillo alrededor de la arteria, signo del diafragma continuo, entre otros), que en general dependen de la delimitación de las estructuras mediastinales y perimediastinales por los depósitos de aire en sus contornos.18-20 Sin embargo, dado que la radiografía de tórax puede ser normal en parte sustancial de los pacientes con exacerbación por asma,3 y teniendo en cuenta que el diagnóstico es frecuentemente pasado por alto,21 la tomografía de tórax debería ser usada en algunos casos para confirmar la presencia de NM.20
En ausencia de estudios de calidad que validen determinados manejos, el tratamiento del NM por asma se extrapola del NM espontáneo, que a su vez se fundamenta actualmente en la experiencia clínica, series de casos, extrapolaciones de otras entidades y en el excelente pronóstico que generalmente acarrea, dado que en casi la totalidad de los casos el aire se reabsorberá en 2-15 días.8,22,23 De este modo, el manejo es conservador con analgesia y reposo para evitar maniobras de Valsalva, manejo de la causa de base y el oxígeno a alto flujo.23,24 Esto último facilita la reabsorción del aire al reemplazar las moléculas de nitrógeno en alvéolos, tejido conectivo y mediastino por moléculas de oxígeno de más fácil y rápida absorción.25,26 No parece ser necesaria la restricción a la alimentación.27 Basados en una escasa literatura de baja calidad existente al respecto, en los casos donde se produzca un NM a tensión, una mediastinotomía podría resultar de utilidad.28 Asimismo, la improbable presencia de taponamiento cardíaco por neumopericardio requeriría el drenaje de este aire, que en otros contextos ha mostrado mejoría hemodinámica dramática.29
El curso del NM en asma parece ser benigno y autolimitado, sin aumentar la mortalidad, la necesidad de intervenciones adicionales ni extensión de la estancia hospitalaria.3 Sin embargo, debe tenerse en cuenta que hasta un 20% de los casos de asma fatal se ha reportado con enfisema intersticial en series de autopsias.30,31 Asimismo, el riesgo de recurrencia es bajo; en el escenario del NM espontáneo es menor del 2% en las series de casos.27
Conclusiones
El síndrome de fuga de aire es una complicación a tener en cuenta en las crisis asmáticas. El NM es la forma más frecuente del mismo, estando presente hasta en uno de cada diez pacientes adultos que consultan a urgencias por crisis asmática. El dolor torácico, el enfisema subcutáneo y la no mejoría de la hipoxemia pese al manejo adecuado de la crisis son elementos orientadores en la sospecha del NM. La radiografía de tórax es útil si se encuentran hallazgos, pero su negatividad no excluye el diagnóstico; si la sospecha clínica de NM persiste, está indicada la toma de tomografía de tórax que tiene alta sensibilidad para la detección de dicha entidad. El NM en asma es en general de curso benigno y en la mayoría de los casos requerirá reposo, oxigenoterapia con alta fracción inspirada de oxígeno y el manejo de base de la crisis. Eventualmente podría progresar a neumopericardio, neumotórax, neumorraquis e hipertensión mediastinal, aunque son complicaciones infrecuentes. En este caso la descompresión por mediastinotomía con tubo puede ser necesaria. La literatura y estudios del NM por asma en el adulto son escasos, es necesario profundizar la investigación de esta entidad.











 nueva página del texto (beta)
nueva página del texto (beta)