Introducción
La enfermedad pulmonar obstructiva crónica (EPOC) es una enfermedad inflamatoria, progresiva, prevenible y tratable, caracterizada por obstrucción persistente del flujo aéreo espiratorio.(1),(2) Se considera una condición de gran relevancia con alto impacto socioeconómico en el mundo, y una morbimortalidad en incremento sostenido(3) que lo hacen un problema prioritario de salud pública.(4),(5)
En México, su prevalencia es de 7.8% y tiene un subdiagnóstico de casi 90%.(3) En el Instituto Nacional de Enfermedades Respiratorias Ismael Cosío Villegas (INER), ocupó el tercer lugar en visitas a urgencias y el segundo lugar en la consulta externa en 2011.(6) Para el 2020 será la tercera causa de muerte en el mundo(4),(7) y la quinta causa en años de vida perdidos ajustados por invalidez.(8),(9) Además, la EPOC genera un elevado costo en su atención.(5),(8),(10),(11) De ahí que para conseguir un diagnóstico temprano y un abordaje oportuno que disminuya el impacto de la enfermedad existen diversas guías para la prevención, diagnóstico y tratamiento.(8) En nuestro país, resalta la Guía de Práctica Clínica (GPC) para (EPOC)(8) que incorpora evidencias y recomendaciones de intervenciones de prevención primaria, cribado y tratamientos.(8),(12) Mediante encuestas a médicos de primer contacto se ha demostrado un bajo conocimiento y pobre uso de las guías de EPOC.(13) Este apego limitado no ha sido evaluado mediante la revisión de expedientes clínicos.
El objetivo del presente estudio fue determinar el cumplimiento de la GPC para la prevención, diagnóstico, tratamiento y referencia de pacientes con EPOC por médicos de un centro de salud.
Material y métodos
Estudio descriptivo-comparativo, transversal, ambispectivo de 2014 a 2015, para el cual se revisaron todos los expedientes médicos de pacientes con diagnóstico confirmado de EPOC por espirometría (realizada durante una campaña externa).
El centro de salud que incluyó a los pacientes cuenta con los servicios de atención clínica de consulta general, psicología, odontología, laboratorio, farmacia, imagenología (rayos X), trabajo social, inmunizaciones y enfermería, dirigida a una jurisdicción sanitaria; también ofrece formación de recursos humanos para médicos de pregrado y especialistas. Consta de 10 consultorios, un aula de enseñanza, un auditorio, biblioteca, espacios administrativos y de archivo clínico. Durante el 2015 brindó un promedio de 37,563 consultas anuales.
Para el proceso de atención, los pacientes se presentan a consulta de primera vez a través de la solicitud de una cita, se abre expediente y se elabora la historia clínica. En algunos pacientes, cuando el caso lo amerita, (por infraestructura, estudios complementarios, interconsultas, necesidad de internamiento, gravedad) es referido a un hospital de segundo o de tercer nivel.
En el caso de la atención de pacientes respiratorios crónicos como EPOC se dispone de espirómetro; empero, no existe personal encargado en su manejo y resguardo, por lo que el uso es limitado. Esto es parte de los motivos por los que no existen registros sistemáticos y confiables de EPOC; además, dicho diagnóstico se engloba en la categoría de "enfermedades respiratorias crónicas" que abarcan asma, fibrosis, tuberculosis, entre otras. Para EPOC hay una estrategia de referencia y contrarreferencia para continuar el control y seguimiento. El cálculo de una estimación de pacientes con EPOC partiendo de la muestra de pacientes atendidos tendría que corresponder a lo que se comenta en la literatura, un 7.8 a 20.6%.(4),(6) Al presente, las condiciones actuales del centro de salud obligan a que la única forma de acercamiento a esta población sea mediante la revisión de las hojas de atención diaria de consulta, que es el único documento oficial en el que se establece el diagnóstico de EPOC.
Los criterios de inclusión fueron: diagnóstico confirmado de EPOC por espirometría, síntomas y factores de riesgo, expedientes con reporte de EPOC en la hoja de atención diaria, sin importar otros diagnósticos adicionales o comorbilidades. El criterio de exclusión fue por medio de expedientes con sólo sospecha de EPOC por falta de espirometría; y como criterio de eliminación expedientes con notas incompletas o ilegibles.
Como criterio externo de las recomendaciones se utilizó la Guía de Diagnóstico y Tratamiento de la Enfermedad Pulmonar Obstructiva Crónica del Gobierno Federal, del Catálogo Maestro de Guías de Práctica Clínica (Guías del CENETEC), la cual fue realizada, revisada y validada por neumólogos nacionales expertos y está basada en las Guías Globales GOLD.(14) Cabe resaltar que todos los médicos que integran la clínica de atención primaria conocen dicha guía.
La recolección de datos se vertió en una ficha de identificación con variables sociodemográficas (edad, sexo, peso, talla) y del médico tratante (edad, sexo, grado académico y turno). También se diseñó una "hoja de cotejo" en la que se enumeraron las recomendaciones de primer nivel de atención de la GPC para EPOC, y se evaluaron de manera dicotómica (sí o no) con base en su cumplimiento por parte del médico tratante.
Se consideraron como variables 46 recomendaciones contenidas en la GPC agrupadas en siete áreas: a) factores de riesgo, 11; b) diagnóstico clínico, 6; c) estudios complementarios, 5; d) prevención, 8; e) tratamiento, 10; f) criterios de referencia, 5; y g) seguimiento, 1. Se calculó el porcentaje de cumplimiento por área de recomendaciones con una regla de tres, considerando como 100% el número total de recomendaciones por área evaluada, y como variable el número de recomendaciones llevadas a cabo por el médico tratante. Los pacientes que fueron valorados por más de un médico tratante se capturaron como un solo expediente; pero cada nota se evaluó de manera independiente en función del momento de atención. Para ejemplificar el proceso de cotejo tenemos: si el paciente se encontraba en fase de diagnóstico se consideraban las recomendaciones concernientes a factores de riesgo, diagnóstico clínico, estudios complementarios y prevención.
Este protocolo no fue sometido a Comité de Investigación debido a que no tiene implicación de intervenciones de ningún tipo, por ausencia de riesgos, no interfiere en la atención médica y por la protección de la confidencialidad de los sujetos.
Análisis estadístico
Se obtuvieron las frecuencias y porcentajes de cumplimiento para cada recomendación de la GPC, y por subgrupos de recomendaciones con base en el área de pertenencia (prevención, diagnóstico, tratamiento y referencia); y se realizaron análisis de comparación no paramétricos entre tres grupos independientes (médicos generales, médicos familiares y residentes) a través de Kruskal Wallis.
Resultados
Durante el año 2015 fueron atendidos 6,693 pacientes mayores de 40 años, de ellos se estimarían alrededor de 522 casos de EPOC; sin embargo, el número de pacientes identificados fue de menos del 10% de ese estimado.
Se identificaron e incluyeron 25 expedientes de pacientes con diagnóstico de EPOC confirmado por espirometría; de éstos 5 (20%) fueron mujeres y 20 (80%) varones. El promedio de edad fue 66.5 ± 14 años y el índice de masa corporal (IMC) de 26 ± 5 kg/m2.
De los 25 expedientes se obtuvieron 36 notas médicas, el 67.6% de las notas fueron elaboradas por médicos mujeres. En cuanto a la formación de los médicos, 9 (35%) eran médicos generales adscritos; 6 (16.7%), 8 (22.2%) y 1 (2.8%) fueron médicos residentes de primer, segundo y tercer año de medicina familiar, respectivamente; y 12 (33.3%) médicos familiares adscritos.
Las Figuras 1, 2, 3, 4, 5, 6 y 7 incluyen los porcentajes de cumplimiento de las recomendaciones. En la Figura 5 se reportan las recomendaciones seguidas para el tratamiento. Debido al gran número de recomendaciones de este apartado, se enumeraron de acuerdo al siguiente código: 1: indicación de broncodilatadores de corta acción como tratamiento de elección; 2: broncodilatadores de larga acción en pacientes con EPOC moderado o grave con exacerbaciones; 3: broncodilatadores de larga acción en pacientes que permanecen sintomáticos con el uso de broncodilatadores de corta acción; 4: broncodilatadores inhalados; 5: anticolinérgicos de corta duración agregados en pacientes que permanecen sintomáticos con el uso de broncodilatadores β 2 adrenérgicos; 6: anticolinérgicos de larga duración; 7: glucocorticoides inhalados en pacientes con EPOC grave y más de dos recaídas; 8: glucocorticoides sistémicos; 9: antitusígeno; y 10: antibiótico en caso de infección o incremento de esputo.
De acuerdo con la formación del médico tratante hubo diferencias estadísticamente significativas entre los grupos en las áreas de factores de riesgo, prevención y criterios de referencia, todos ellos con mejor apego en el grupo de médicos residentes de medicina familiar (Figura 7).

Figura 3: Porcentaje de no cumplimiento de las recomendaciones de la GPC-EPOC para estudios indicados al diagnóstico.

Figura 4: Porcentajes de no cumplimiento de medidas de acción preventivas en personas con EPOC de acuerdo con la GPC.
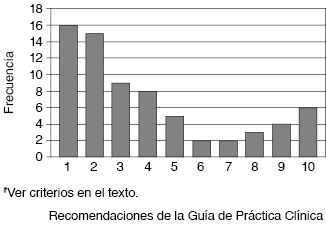
Figura 5: Frecuencia de no cumplimiento de las medidas de tratamiento en personas con EPOC de acuerdo con la GPC.

Figura 6: Frecuencia de no cumplimiento de las recomendaciones de referencia y seguimiento en personas con EPOC de acuerdo con la GPC.
Discusión
El objetivo del presente estudio fue determinar el cumplimiento de las GPC de EPOC por el personal médico de un centro de salud. En estudios anteriores sobre la adherencia a las Guías de EPOC, se ha demostrado un bajo apego a pesar de que su diseño se basa en encuestas de autorreporte por parte de los médicos. Una de las principales fortalezas de este estudio es que está basado en la revisión de expedientes clínicos de pacientes atendidos en primer nivel. De acuerdo con las Guías de la OMS y la GPC, la atención de primer contacto es la columna vertebral del sistema de salud, por lo que implica la prevención, detección y atención de las enfermedades crónicas como la EPOC; además de la importancia de la creación de ambientes más saludables y la sensibilización acerca de estas enfermedades en ese primer nivel.(1),(14)
De acuerdo con el grado académico de cada médico que labora en el centro de salud, los médicos residentes cumplieron con el total de las variables estudiadas de la GPC de EPOC en un 49.6%. Los médicos familiares adscritos cumplieron en un 33.2%, mientras que los médicos generales adscritos cumplieron con un 31.6%. Estos resultados son similares a los reportados en otros estudios, en donde se ha encontrado que a pesar de la vasta información con que se cuenta hoy en día, los médicos refieren tener un conocimiento limitado de las guías y de su manejo. Situación que repercute sobre la calidad de atención brindada a los pacientes con EPOC (estimada muy por debajo a lo recomendado en las guías).(15) Las principales razones de la falta de adherencia que argumentan los médicos están el hecho de que nunca las han leído, dificultades para obtenerlas o la falta de tiempo para revisarlas.(13)
El desconocimiento y pobre apego a las guías se reflejó en algunos resultados arrojados en el estudio PLATINO, donde se evaluó la prevalencia de EPOC en cinco ciudades de América Latina, entre ellas la Ciudad de México. Se reportó que el 24.7% de los médicos emite el consejo antitabáquico, el 13.35% ofrece un tratamiento farmacológico inhalado y el 43% llevó a cabo una evaluación respiratoria correcta;(3) lo que habla de un subdiagnóstico y un subtratamiento de la EPOC.
La identificación de la exposición directa o indirecta a factores de riesgo reportada en estudios internacionales(16),(17) y en este estudio resulta alarmante; hace evidente una falta de atención en la indicación de medidas de prevención secundaria, así como poca sistematización en el proceso de valoración y diagnóstico que impiden tener una línea basal adecuada. Limita el compromiso de los pacientes con el control de su enfermedad pues no se establece una relación clara entre su conducta y la enfermedad, además, obstaculiza la implementación exitosa de medidas necesarias para disminuir o detener la exposición a los factores de riesgo que favorecen el desarrollo de la enfermedad.(18)
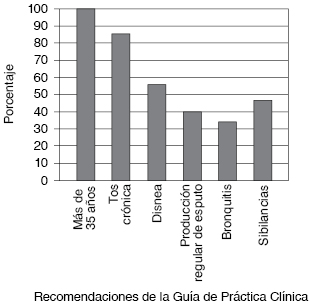
Por otro lado, la falta de registro de los síntomas como la disnea, la producción de esputo o las sibilancias que se observó en las notas del diagnóstico de los pacientes, dificulta la sospecha de la presencia de EPOC; y representa un problema para evaluar la evolución del paciente al no contar con indicadores objetivos de su estado de salud desde la valoración inicial del paciente. Es decir, resulta imposible conocer con certeza el efecto del manejo establecido y los requerimientos del paciente durante el seguimiento.(19)
Sumado a lo anterior, la clara evidencia de la falta de solicitud de estudios complementarios se relaciona y ocasiona directamente con la alta frecuencia de subdiagnóstico o diagnóstico erróneo; situación similar a lo reportado sobre la baja aptitud de médicos en la atención clínica(19) al dejar a un lado una medición basal que permita valorar la evolución del paciente y favorecer el control de su sintomatología.
En el estudio IBERPOC realizado en España se encontró que sólo un 19.3% de todos los pacientes con diagnóstico de EPOC estable está tratado de manera adecuada; dato replicado a lo reportado en este estudio donde ninguna de las recomendaciones de tratamiento excede el 20% de su cumplimiento, lo que seguramente impide el control de la enfermedad. En el IBERPOC se halló, además, que sólo la mitad (49.3%) de los pacientes con mayor gravedad están tratados adecuadamente. El mal manejo inicial y la mala evolución de los pacientes encarece los costos del sistema de salud y condiciona mayor impacto en su calidad de vida, mientras que un tratamiento adecuado desde el inicio favorecería la mejoría del paciente y la reducción de riesgo de complicaciones.(20)
Estos hallazgos difieren de manera importante con el objetivo del primer nivel de atención. Al ser poco sistematizada dista de tener la calidad técnica buscada con las guías y dificulta la satisfacción de las necesidades del paciente.
Estos resultados son preocupantes si consideramos la expectativa de vida que se ha descrito en los pacientes con EPOC, quienes tienen una menor esperanza de vida en comparación con los sujetos de la misma edad que no padecen la enfermedad. En este sentido se ha determinado que el 26% de los pacientes con EPOC fallece dentro de los siguientes ocho años a partir del diagnóstico de EPOC; además, entre más temprano se adquiere la enfermedad, mayor es el número de años de esperanza de vida perdidos, existiendo el riesgo de tener hasta un 60% de esperanza de vida perdida si se tiene EPOC a los 45 años.(8)
A la luz del impacto de la enfermedad, no hay duda de la necesidad de impulsar la capacitación continua del personal médico a través de la implementación de programas. Lo detectado en este centro de salud puede estar ocurriendo en muchos más, siendo ésta una muy buena oportunidad de corregir y equipar estos sitios.
Limitaciones del estudio
Dentro de las limitaciones de nuestro estudio podemos comentar el número reducido de expedientes revisados. De acuerdo con el cálculo del tamaño de la muestra, el número de expedientes revisados fue muy por debajo de la estimación de pacientes con EPOC, lo que limita las interpretaciones y generalizaciones que se puedan hacer sobre los resultados; sin embargo, este hecho incluso podría ser un reflejo de un subdiagnóstico de la enfermedad en el propio centro. De cualquier forma representa un gran esfuerzo conocer la conducta de los médicos tratantes en su práctica diaria evitando posibles sesgos, como el saber que están siendo evaluados, tal como resulta en una entrevista o encuesta, y que puede interferir con las respuestas de los médicos.
Una observación interesante fue que los médicos residentes de medicina familiar tuvieron un significativo mayor apego a la GPC con respecto a los otros médicos evaluados, quizá debido a su condición de estudiantes que siguen desempeñando y que los coloca, casi siempre, en un proceso de evaluación que les exige reportar con más detalle sus acciones; no así los médicos adscritos que dejan pasar por alto este registro por la pérdida de interés. Debería considerarse en futuros estudios evaluar el cumplimiento de las GPC a través de una lista de cotejo similar a la realizada; pero cuya valoración sea al momento en que se está llevando a cabo la consulta para tener mayor certeza de la postura de los médicos y poder integrar mejor la información que reportan en la nota y su conducta durante la exploración física.
Conclusión
Con base en los resultados arrojados en este estudio es claro el bajo apego a la GPC para EPOC por parte de los médicos de primer nivel de atención. Destacamos la importancia de implementar programas como AIRE (Acción Integrada por la Respiración para el Diagnóstico y Tratamiento de las Enfermedades Respiratorias) tomando como modelo el programa PAL. Así, el primer nivel de atención se vería obligado a realizar una adecuada historia clínica, hacer énfasis en las medidas de prevención, diagnóstico y tratamiento, además, dominar los criterios de referencia y continuidad del manejo de los pacientes. De lo contrario perpetúan el impacto de la EPOC en la salud pública debido al subdiagnóstico y subtratamiento;(21) a través de acciones concretas como evitar el uso de sintomáticos respiratorios de poca utilidad y la subutilización del espirómetro, fomentar el consejo antitabaco y de medicamentos contra el tabaquismo,(22) adoptando estrategias simples que han funcionado en otras patologías pulmonares como el caso de la tuberculosis.











 nueva página del texto (beta)
nueva página del texto (beta)