INTRODUCCIÓN
Las reacciones adversas secundarias a medicamentos se encuentran entre los padecimientos no deseados más comunes, siendo en el sistema tegumentario en donde se manifiestan con mayor frecuencia, factor que conlleva a la interrupción del tratamiento1.
La Organización Mundial de Alergia ha recomendado categorizar las reacciones inmunológicas a los medicamentos según el momento de aparición de los síntomas. Este sistema define dos amplias categorías de reacciones: inmediatas (mecanismos de hipersensibilidad tipo I) y retardadas (mecanismos celulares)2,3. En el primer caso, las reacciones requieren la presencia de IgE específica del fármaco4.
Durante la farmacodinamia del medicamento se producen una serie de productos intermedios que pueden unirse de manera covalente a proteínas transportadoras. Estos complejos pueden inducir la formación de IgE específica contra el fármaco a través de las acciones coordinadas de linfocitos T y células plasmáticas. Es en este momento cuando la IgE se difunde a través de la circulación y se adhiere a la superficie de mastocitos y basófilos, siendo esta fase conocida como sensibilización. Sin embargo, cuando se vuelve a exponer en un segundo tiempo el fármaco en cuestión, la IgE específica al fármaco induce la liberación de mediadores vasoactivos como histamina, serotonina, triptasa entre otros contenidos en estas células, generando signos y síntomas típicos de una reacción alérgica inmediata (prurito, eritema, aumento de la temperatura local, habones, angioedema, etc.)5. Entre las alergias a medicamentos, la alergia a la penicilina es la más reportada, se ha documentado que el 10% de todos los pacientes y el 15% de los pacientes hospitalizados reportan algún tipo de sintomatología asociada a alergia a la penicilina6,7. El diagnóstico de la alergia a medicamentos por mecanismos de hipersensibilidad tipo I se basa en la historia clínica, las pruebas cutáneas cuando estén disponibles o la determinación de IgE específica; sin embargo, el gold standard es la prueba de provocación o reto. Las opciones para el tratamiento incluyen el uso de alternativas terapéuticas o la reinstauración del tratamiento con antibiótico mediante la desensibilización8.
En comparación, las reacciones tardías aparecen después de varias dosis del medicamento, generalmente después de días o semanas de administración. A modo de ejemplo, las reacciones tardías a amoxicilina comienzan entre los 7 y 10 días de tratamiento e incluso pueden comenzar de 1 a 3 días después de la interrupción de la misma. Entre las reacciones graves a medicamentos de hipersensibilidad no mediada por inmunoglobulina E se incluye el síndrome de reacción a medicamentos con eosinofilia y síntomas sistémicos (DRESS, drug reaction with eosinophilia and systemic symptoms)9.
DRESS- REACCIÓN DE SENSIBILIDAD A MEDICAMENTOS CON EOSINOFILIA Y SÍNTOMAS SISTÉMICOS
El síndrome de DRESS no es una reacción frecuente, y se estima que 1/1,000 a 1/10,000 exposiciones al fármaco desarrollan DRESS10. La tasa de mortalidad tanto en adultos como en niños se encuentra alrededor del 20%, prevalencia que está asociada al compromiso hepático y renal11,12. Habitualmente, su presentación clínica y los hallazgos de laboratorio relacionados con su diagnóstico aparecen después de dos a ocho semanas de administración continua del fármaco13. Se caracteriza por fiebre (100%), eosinofilia (95%), exantema (87%), linfocitosis atípica (67%) y linfadenopatía (54%)14. Los órganos más afectados son el hígado (94%) y los riñones (40%). Los principales fármacos asociados con DRESS incluyen antiepilépticos (35%), alopurinol (18%) y antibióticos (12%)15. Sin embargo, cualquier fármaco puede inducirlo, y el sistema de puntuación RegiSCAR es una herramienta válida para su diagnóstico15,16 (figura 1).
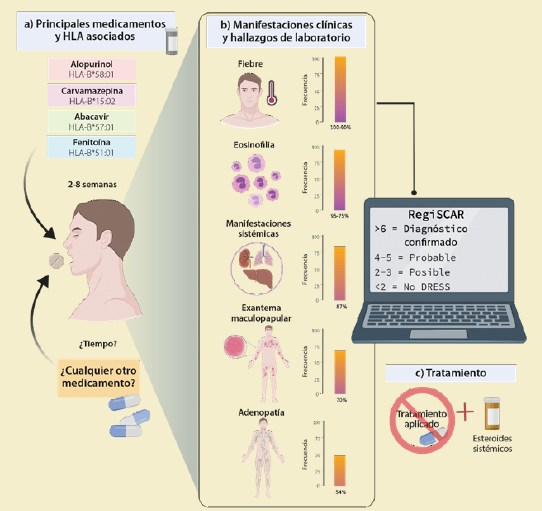
a) Relación entre los principales medicamentos y alelos HLA asociados a DRESS. b) Frecuencia de síntomas clínicos y hallazgos de laboratorio utilizados como herramienta diagnóstica basada en la puntuación RegiSCAR. c) Tratamiento específico; evitar o suspender medicamentos relacionados con DRESS, así como el uso de esteroides sistémicos. Figura creada con BioRender.com
Figura 1 Reacción a medicamentos con eosinofilia y síntomas sistémicos (DRESS)
HISTORIA NATURAL DE LA ENFERMEDAD
Generalmente, el síndrome empieza entre 2 a 8 semanas después del inicio de tratamiento, con la aparición de fiebre, seguido casi inmediatamente por el exantema maculopapular característico. Los pacientes usualmente desarrollan alrededor de tres manifestaciones con posterior aparición gradual de otros síntomas. A pesar de suspender el fármaco que indujo la reacción, estos síntomas continúan, incluso pueden ocurrir varios brotes que perduran durante semanas si no comienzan las medidas terapéuticas específicas17.
FACTORES GENÉTICOS
Se han logrado identificar algunos alelos específicos del antígeno leucocitario humano (HLA) que se asocian a ciertos tipos de hipersensibilidad a fármacos, dentro de los cuales destacan el HLA-B 58:01 asociado a alopurinol (OR = 580)18,19, HLA-B 15:02 asociado a carbamazepina (OR = 17.6)19,20, y HLA-B 57:01 asociado a abacavir19,21,22.
En algunos casos los estudios de asociación genética se han aplicado como prueba de tamizaje; por ejemplo, se ha analizado el alelo de HLA-A*31:01 antes de prescribir carbamazepina con el objetivo de reducir la incidencia de los efectos adversos a nivel cutáneo, encontrando una reducción significativa en cuanto a la incidencia de las manifestaciones en población japonesa, lo que los orientó a concluir que es un marcador específico de la reacción a este anticonvulsivo; sin embargo, no es específico para el desarrollo de síndrome de DRESS. Los hallazgos encontrados sugieren que existen factores adicionales que son dependientes de cada paciente para desarrollar esta enfermedad, los cuales son desconocidos y que podrían depender en gran parte de la respuesta inmunológica del paciente o de sus factores genéticos4,17.
FISIOPATOLOGÍA
La fisiopatología del DRESS no está completamente definida; sin embargo, se han establecido tres hipótesis que pueden explicar este proceso: 1) Modelo hapteno/prohapteno, 2) Interacción farmacológica (p-i) con los receptores inmunes y 3) la hipótesis del repertorio péptido alterado23 (figura 2).
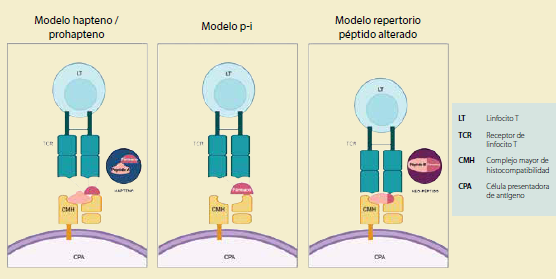
Modelo hapteno/prohapteno, el fármaco se une a una proteína y se somete a un procesamiento antigénico para producir péptidos hapteno presentados por MHC, el péptido haptenado se ha identificado como un neo-antígeno capaz de inducir una respuesta de linfocitos T. En el modelo p-i, una molécula pequeña puede unirse al HLA o al receptor de células T de forma no covalente y estimular directamente a los linfocitos T. El modelo del repertorio péptido alterado propone que una molécula pequeña puede unirse de forma no covalente a la hendidura de unión del MHC para cambiar la especificidad de la unión del péptido. Como resultado, se presentan nuevos enlaces peptídicos, que se cree que provocan una respuesta inmunitaria. Figura creada con BioRender.com
Figura 2 Mecanismos de activación de linfocitos T inducidos por moléculas pequeñas
El modelo hapteno/prohapteno propone que el fármaco causante actúa como un hapteno, el cual se une de forma covalente a una proteína acarreadora propia del organismo, creando un complejo antigénico completo. Este neoantígeno puede ser procesado por la célula presentadora de antígeno y posteriormente presentado a través del HLA a las células T. Así mismo existe el término prohapteno que se caracteriza por ser un componente químicamente inerte; sin embargo, es capaz de montar una respuesta inmunológica posterior a ser metabolizado en el organismo24.
La hipótesis del concepto p-i propone que un fármaco químicamente no reactivo, que no puede unirse a una proteína acarreadora, puede desencadenar una respuesta inmunológica a través de la interacción directa con el TCR-HLA de forma independiente. La interacción no necesita que el fármaco sea metabolizado o pasar por un procesamiento de antígeno. Se dice que la respuesta inicial se da por la interacción TCR-HLA y que probablemente las células T cuentan con un umbral de activación bajo lo cual las convierte en hiperreactivas23.
En cuanto a la hipótesis del repertorio de péptido alterado, se propone que el fármaco se une a la hendidura de unión a péptidos del HLA, lo que modifica su conformación, alterando el repertorio de péptidos propios que se encuentra previamente presentado, lo que puede generar un neo-péptido propio que es capaz de desencadenar una activación de la célula T24.
Es importante mencionar que las teorías inmunopatogénicas anteriormente mencionadas no son mutuamente exclusivas y que probablemente un mecanismo específico puede presentarse ante un medicamento específico, pero no para otro23,24.
DIAGNÓSTICO
El diagnóstico de DRESS se basa en una combinación de indicadores clínicos, antecedentes de exposición a fármacos, en particular medicamentos de alto riesgo administrados en las dos a ocho semanas anteriores y datos de laboratorio. Sin embargo, para estandarizar su diagnóstico, se aplican los criterios descritos en el Registro de Reacciones Adversas Cutáneas Severas a Medicamentos (RegiSCAR). Estos criterios incluyen tanto las manifestaciones clínicas como hallazgos de laboratorio característicos del síndrome de DRESS: fiebre, adenopatías, signos hematológicos como eosinofilia sérica y presencia de linfocitos atípicos, afectación cutánea y de órganos internos, tiempo de resolución y exploración de explicaciones alternativas, los cuales otorgan un puntaje al momento de su evaluación (tabla 1). RegiSCAR considera los casos sospechosos como confirmados con una puntuación igual o mayor a 6, probables si la puntuación es entre 4 y 5, posibles entre 2 y 3 puntos y no considera su diagnóstico cuando la puntuación es igual o menor a 215,25,26.
Tabla 1 El sistema de puntuación RegiSCAR para el diagnóstico de DRESS
| Ítems | Puntaje | ||
|---|---|---|---|
| No | Sí | Desconocido | |
| Fiebre >38.5 °C | -1 | 0 | -1 |
| Ganglios linfáticos agrandados (>2 sitios, >1 cm) | 0 | 1 | 0 |
| Linfocitos atípicos | 0 | 1 | 0 |
| Eosinofilia | 0 | ||
| 0 | 1 | ||
| 2 | |||
| Erupción cutánea | |||
| 0 | 1 | ||
| -1 | 1 | ||
| Biopsia que sugiere DRESS | -1 | 0 | |
| Compromiso de órganos internos | |||
| 0 | 1 | 0 | |
| 2 | |||
| Resolución en ≥15 días | -1 | 0 | -1 |
| Evaluación de otras posibles causas (ANA; hemocultivo; serología para VHA, VHB, VHC, Chlamydia/Mycoplasma) (Si ninguna de estas es positiva y >3 negativas) | 0 | 1 | 0 |
|
Puntaje total:
≥6: Confirmado 4 a 5: Probable 2 a 3: Posible <2: Excluido | |||
DRESS: Drug Reaction with Eosinophilia and Systemic Symptoms; ANA: anticuerpos antinucleares; VHA: virus hepatitis A; VHB: virus hepatitis B; VHC: virus hepatitis C.
Sin embargo, los hallazgos clínicos y de laboratorio asociadas con DRESS, pueden diferir en frecuencia dependiendo del medicamento implicado. Se ha reportado que los recuentos elevados de eosinófilos no están en una proporción similar con alopurinol (<62%), fármacos antiepilépticos (<72%) o abacavir (9%), y el deterioro hepático y renal son inferiores a los descritos por carbamazepina (100%) y alopurinol (91%)27,28(tabla 2).
Tabla 2 Frecuencia de hallazgos clínicos y de laboratorio por fármaco
| Manifestaciones | Alopurinol | Carbamazepina | Abacavir | Fenitoína |
| Fiebre | 23-64% | 72-87% | 93% | 43% |
| Exantema | 80-100% | 80-100% | 78% | 100% |
| Adenopatía | 10-50% | 22-46% | 4% | 14% |
| Eosinofilia | 48-62% | 48-72% | 9% | 30-52% |
| Daño hepático | 86% | 53-100% | 18% | 72% |
| Daño renal | 91% | 7-53% | 3% | 40% |
| Latencia (días) | 26-30 | 30-34 | 10 | 14 |
Adicionalmente, otros factores que pueden orientar al diagnóstico de DRESS son alteraciones en el metabolismo y la reingesta de los fármacos(s) asociado a DRESS, previamente documentado en hospitalizaciones pasadas29.
En caso que el paciente esté recibiendo más de un medicamento que coincida con la aparición de DRESS, el médico se enfrenta a un problema para su identificación debido a que no existe un método para investigar el tipo de fármaco responsable. El uso de la prueba de parche es cuestionable ya que la sensibilidad de esta prueba varía dependiendo del fármaco a evaluar, la concentración del fármaco a utilizar, la falta de estandarización de las concentraciones, vehículos y preparaciones del fármaco y conocimiento sobre la estabilidad de las preparaciones. Además, se recomienda retirar el uso de corticoides para mejorar la sensibilidad de la prueba, lo que es un problema en esta entidad30,31.
DIAGNÓSTICO DIFERENCIAL
Existen diversas reacciones cutáneas adversas graves secundarias a la ingesta de medicamentos similares a DRESS. El síndrome de hipersensibilidad inducido por fármacos (DiHS), el síndrome de Stevens-Johnson (SSJ), la necrólisis epidérmica tóxica (NET), y la pustulosis exantemática generalizada aguda (PEGA) son algunos ejemplos (figura 3).
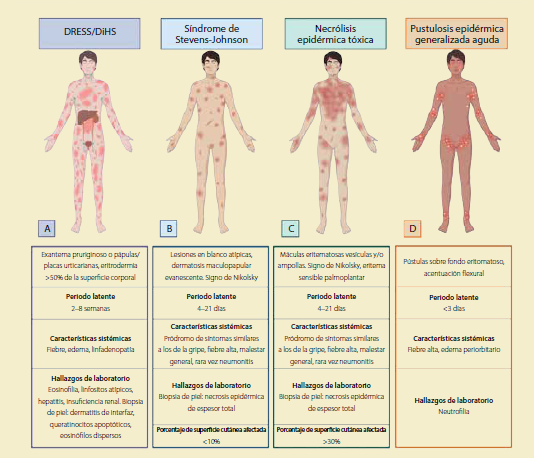
a) Reacción a medicamentos con eosinofilia y síntomas sistémicos (DRESS) / Síndrome de hipersensibilidad inducido por medicamentos (DiHS). b) Síndrome de Stevens-Johnson (SSJ). c) Necrólisis epidérmica tóxica (NET). d) Pustulosis exantemática generalizada aguda (PEGA). Figura creada con BioRender.com
Figura 3 Principales características de reacciones cutáneas adversas graves secundarias a la ingesta de medicamentos
En general las respuestas farmacológicas exantemáticas se caracterizan por erupciones maculopapulares y síntomas sistémicos leves (febrícula, prurito, eosinofilia leve), y la afectación visceral es poco frecuente, además del intervalo de latencia entre la exposición al fármaco y el inicio de la enfermedad suele ser más corto.
DiHS forma parte de un mismo espectro de enfermedad que DRESS, en DiHS se ha propuesto el uso de los criterios diagnósticos del J-SCAR (Japanese Research Committee on Severe Cutaneous Adverse Reaction), ya que incluyen, a diferencia del RegiSCAR, un recuento mayor de leucocitosis (>11,000 cels/mm3), el conteo de eosinófilos (>1,500 cels/mm3) y la reactivación del virus del herpes humano (HHV), principalmente HHV-6 y, con menos frecuencia, CMV15,25,29,32(tabla 3).
Tabla 3 Diferencias entre criterios diagnósticos de diferentes grupos de investigadores
| Manifestaciones | RegiSCAR | J-SCAR |
| Erupción cutánea asociada a fármacos | | |
| Erupción cutánea (después de 3 semanas) del inicio de administración del fármaco) | | |
| Fiebre > 38 grados | (> 38.5 °C) | (> 38 °C) |
| Linfadenopatía | | |
| Daño orgánico (> 1 órgano) | | |
| Leucocitosis | (>10,000 o < 4,00 cels/mm3) | (>11,000 cels/mm3) |
| Eosinofilia | (>700 cels/mm3) | (>1,500 cels/mm3) |
| Linfocitos atípicos | | (>5%) |
| Trombocitopenia | | |
| Hepatitis (transaminasemia) | (ALT >100 UI/L) | |
| Reactivación viral (HHV-6, VEB, CMV) | |
RegiSCAR: Registro de Reacciones Adversas Cutáneas Severas a Medicamentos; J-SCAR: Japanese Research Committee on Severe Cutaneous Adverse Reaction; HHV-6: herpesvirus humano 6; VEB: virus de Epstein-Barr; CMV: citomegalovirus; (: Presencia del hallazgo clínico/laboratorio.
El SSJ y la NET son consideradas variantes de una misma enfermedad, se distinguen por una necrosis extensa y desprendimiento epidérmico extenso, diferenciándose por la superficie corporal afectada y por ende el nivel de gravedad. NET se caracteriza por el desprendimiento de más del 30% de la superficie corporal mientras que en el SSJ es del 10%33,34. Aunque son enfermedades raras, la mortalidad es tan alta como 1-5% para SSJ y 20-30% para NET19.
PEGA se distingue por la aparición abrupta de varias pústulas estériles, no foliculares, <2 mm sobre un eritema edematoso centrado en las superficies flexoras, se asocia a leucocitosis (neutrofilia). La afectación mucosa es poco común. El curso clínico de esta reacción cutánea es muy característico ya que los síntomas de la piel generalmente aparecen rápidamente (en unas pocas horas) y se resuelven rápidamente (en unos pocos días) sin tratamiento, dejando una descamación35,36.
TRATAMIENTO
Lo más importante del tratamiento es la suspensión del medicamento responsable del síndrome de DRESS con posterior inicio de tratamiento farmacológico que contrarreste la inflamación producida4.
Los corticoesteroides sistémicos se consideran como piedra angular del tratamiento durante la etapa aguda; esta medida conlleva a una rápida resolución del exantema y fiebre4.
El fármaco usualmente utilizado es la prednisona, con una dosificación inicial típica de 1 a 2 mg/kg/día d o equivalente, la cual se puede llegar a utilizar hasta por 6 a 8 semanas 37; sin embargo, es importante la reducción gradual hasta la resolución de la sintomatología para evitar efectos adversos propios de los esteroides sistémicos, dentro de los cuales existe un síndrome de reconstitución inmune inflamatorio, lo que aumenta el riesgo en estos pacientes para desarrollar enfermedades autoinmunes. Asimismo, existe un espectro de inmunosupresión causada por los esteroides sistémicos que podría condicionar la instauración de infecciones oportunistas como tuberculosis, herpes zoster, herpes simple, citomegalovirus, entre otros agentes infecciosos4.
Las terapias de segunda línea para pacientes con DRESS grave y afectación de órganos que no responden a corticoesteroides sistémicos o bien, tienen contraindicados estos fármacos, incluyen ciclosporina, inmunoglobulinas intravenosas (IVIG) y otros agentes inmunosupresores. En el caso de ciclosporina se puede administrar vía oral una dosis de 3 a 5 mg/kg divididos dos veces al día durante siete días, seguido de una reducción gradual por 7 a 14 días38. Se ha demostrado que el uso de gammaglobulina intravenosa a altas dosis (1-2 g/kg/dosis) es efectiva en el tratamiento del síndrome de DRESS en la etapa aguda4. Y finalmente, está descrito el uso del inhibidor de la quinasa Janus (JAK) tofacitinib a una dosis de 10 mg/día para el tratamiento de DRESS grave refractario; sin embargo, se necesita más evidencia antes de que se pueda recomendar tofacitinib para DRESS grave39,40.
La desensibilización no se recomienda para las reacciones a fármacos caracterizadas por eosinofilia y síntomas sistémicos/síndrome de hipersensibilidad inducido por fármacos (DRESS/DiHS), pustulosis exantemática generalizada aguda y otras reacciones graves no mediadas por IgE ya que incluso las dosis bajas del medicamento pueden desencadenar respuestas graves o mortales.
CONCLUSIONES
Reconocer la aparición del síndrome DRESS dada la potencial mortalidad de esta entidad puede ser un desafío para el personal médico; suspender el medicamento causal e iniciar la terapia con esteroide sistémico tan pronto como sea posible es fundamental para reducir el riesgo de muerte, limitar el daño a órgano blanco, así como mejorar el pronóstico de esta enfermedad.
Conflicto de intereses
Los autores declaran que este manuscrito no se ha publicado ni enviado previamente a ninguna otra revista. Asimismo, todos los autores tuvieron acceso a la información aquí contenida, colaboraron en el manuscrito, aprobaron su contenido y no tienen conflicto de intereses de ningún tipo.











 nueva página del texto (beta)
nueva página del texto (beta)