INTRODUCCIÓN
En el mundo, cada 3 minutos muere una mujer a causa de la preeclampsia, aproximadamente 50,000 mujeres mueren anualmente. Afecta a entre 3 y 10% de los embarazos, es la principal causa de muerte materna en el mundo. En México, la incidencia es de 47.3 por cada 1,000 nacimientos1.
Esto da como resultado ser la primera causa de ingreso de mujeres embarazadas a las unidades de terapia intensiva. La preeclampsia y la eclampsia representan la primera causa de morbilidad y mortalidad maternofetal a nivel mundial, y el 25% de los casos se dan en América Latina y el Caribe, esto según la Organización Mundial de la Salud (OMS)1.
Ahora bien, sobre el embarazo normal, cabe resaltar que en la octava semana de gestación (SDG) queda completo en gran medida el periodo de organogénesis (embrionario) y se inicia la fase fetal. Al final del periodo embrionario, casi todos los órganos están presentes en una forma reconocible a simple vista2.
Hacia la semana 27, el cuerpo empieza a redondear por el depósito de grasa subcutánea2, los ojos del feto están parcialmente abiertos, el sistema nervioso central puede dirigir los movimientos respiratorios rítmicos y controlar la temperatura del bebé. El feto debe medir alrededor de 250 mm de largo desde la coronilla hasta las nalgas, y debe pesar aproximadamente 1,000 g2.
A las 29 SDG el feto empieza a estirar y hacer movimientos de sujeción. Durante la semana 30, el cabello del feto crece, en la médula se están formando los glóbulos rojos. A las 31 semanas comienza el aumento de peso, y el feto habrá finalizado la mayor parte de su desarrollo principal. Ahora es momento de subir de peso y rápido2.
A las 32 SDG el feto practica cómo respirar, a los 33 SDG detecta la luz, las pupilas pueden cambiar de tamaño en respuesta a la luz. El feto ya estará ocupando la mayor parte del saco amniótico a la semana 36, el poco espacio dentro del útero podría dificultar tener movimientos; sin embargo, la madre si podrá experimentar giros y estiramientos. A la semana 40, última semana de gestación, el feto podría medir unos 360 mm de largo desde la corona hasta la cola, y pesa 3,400 g 2.
Cuando estos cambios se dan en el feto en el tercer trimestre, también se presentan diversos cambios en la madre. El segundo y tercer trimestre en respuesta a la hormona lactógeno placentario, se produce aumento de la resistencia periférica a la insulina. Las mujeres sanas logran compensar la resistencia a la insulina mediante niveles mayores de esta hormona. Aproximadamente un 10% de las mujeres desarrollan diabetes mellitus gestacional por no lograr esta compensación3.
A nivel de células sanguíneas se observa disminución de las plaquetas y aumento de la masa de eritrocitos y leucocitos en un 30%. El mayor aumento del volumen plasmático respecto de la masa eritrocitaria hace que se genere un estado de “anemia fisiológica”. Los valores mínimos de hematocrito normal en el embarazo son: primer trimestre 33%, segundo trimestre 30%, y tercer trimestre 33%3.
DEFINICIÓN
La hipertensión en la gestación se define como presión sistólica igual o mayor a 140 mmHg o presión diastólica igual o mayor a 90 mmHg en 2 o más ocasiones1.
HISTORIA NATURAL DE LA ENFERMEDAD
Periodo prepatogénico
Agente
Químico endógeno: una placenta isquémica es causada por una penetración trofoblástica insuficiente, resulta en una musculatura uterina de menor diámetro y de mayor resistencia que disminuye el territorio de sustancias vasodilatadoras como la prostaciclina y óxido nítrico. Además, la placenta libera a la circulación factores hipertensógenos no conocidos, los cuales poseen propiedades citotóxicas que causan daño en el endotelio y aumentan su permeabilidad1.
Huésped
Mujeres embarazadas entre la vigésima semana de gestación y la primera semana después del parto. Entre los factores de riesgo para la preeclampsia se encuentran la edad, ocupación, estructura genética, estado nutricional, hábitos y costumbres, como se describen en la figura 1 4.
El ambiente también juega un papel muy importante como factor de riesgo para preeclampsia, e involucra al ambiente físico, socioeconómico y cultural. Como se menciona en la figura 2 4.
Periodo patogénico
Localización y multiplicación del agente
Los cambios morfológicos en el embarazo se llevan a cabo en las arterias espirales que conforman el lecho placentario. Uno de ellos está comprendido por la invasión trofoblástica de la túnica media de las arterias, esto se desarrolla en 2 fases: en primer y segundo trimestre. En el primer trimestre el segmento decidual de las arterias espirales sufre un proceso degenerativo de la túnica elástica interna y una denudación de la musculatura lisa que posibilita la invasión del trofoblasto. Durante el segundo trimestre hay una migración trofoblástica que se extiende al segmento miometrial de las arterias espirales. En estas condiciones, los vasos se transforman, lo que condiciona que sean poco reactivas a las sustancias vasoconstrictoras como la angiotensina II, el tromboxano y las endotelinas5.
Alteraciones tisulares
La invasión trofoblástica en el embarazo es defectuosa y solo se limita al segmento decidual, causando falla en la segunda fase de extensión del trofoblasto al segmento miometrial de las arterias espirales, por esta razón, se conserva la estructura muscular de las arterias, siguiendo entonces una alta reactividad de las sustancias vasoactivas como las endotelinas y el tromboxano. Así mismo, una anormalidad llamada aterosis se muestra en las arterias, en la que se reduce su luz, lo que se caracteriza por pérdidas de la continuidad en las células endoteliales, depósito de trombos, murales, plaquetas, fibrina5.
Por lo que, se disminuye marcadamente la concentración de fibronectina subendotelial causando que se ponga en mayor evidencia la extensión de la lesión en las células del endotelio de los vasos de la vellosidad fetal. Estas lesiones son más pronunciadas en los segmentos miometriales, pero aparecen también en los segmentos deciduales de las arterias espirales5.
Existe una deficiencia de prostaciclina en la preeclampsia que está asociada a la activación del tromboxano, que tiene una producción 3 veces mayor que en el embarazo normal, y la prostaciclina equivale a la mitad que en el embarazo normal. Las lesiones descritas muestran una alteración morfológica, caracterizada por una alteración funcional y un defecto en la migración trofoblástica, así como la baja producción de prostaciclina en el endotelio de la pared vascular5.
El endotelio vascular trabaja en la modificación de la contractibilidad de la pared del músculo liso, relajando o contrayendo según el estado del vaso, mediante la acción de la prostaciclina, óxido nitroso y endotelinas. En la preeclámpticas, las endotelinas que producen contracciones del músculo liso, se encuentran en contracciones de 1, 2 o 3 veces mayores que en los embarazos normales5.
CLASIFICACIÓN
Hipertensión gestacional
Aparición de hipertensión después de 20 semanas de gestación, sin ninguna de las características de la preeclampsia, o bien en las primeras 24 h del posparto. Suele normalizarse en los 10 días siguientes al parto, aunque por definición la presión arterial debería volver a la normalidad en las 12 semanas posteriores al fin de la gestación1,5.
Hipertensión crónica
Presión arterial previa al embarazo, identificada antes de las 20 semanas de gestación con cifras tensionales de sistólica ≥ de 140 mmHg o diastólica de 90 mmHg o ambas; persiste por más de 12 semanas postparto y uso de medicación antihipertensiva antes del embarazo6.
Hipertensión crónica con preeclampsia sobreañadida
Paciente hipertensa crónica que en algún momento del embarazo desarrolla preeclampsia5:
FISIOPATOGENIA
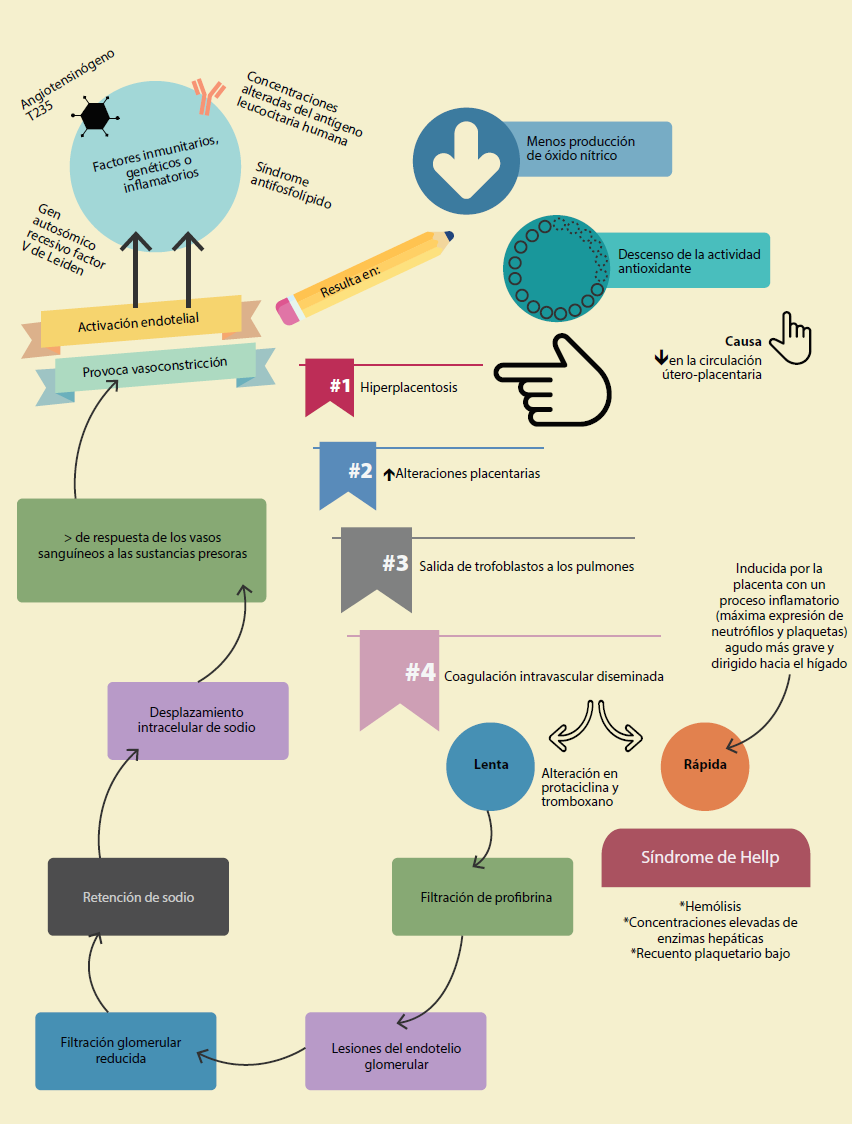
En la mujer embarazada hay varias etapas de migración del trofoblasto, para este padecimiento la segunda etapa consiste en la migración del trofoblasto en donde invade la capa muscular de las arterias en espiral. Cuando hay una inadecuada remodelación de las arterias espirales se genera un ambiente hipóxico que provoca una compleja cascada de eventos que inducen a una función endotelial anormal característica de la preeclampsia. De esta manera, los vasos se transforman en conductos dilatados, rígidos y de paredes delgadas que dificultan el paso de sangre, siendo esta la causa de la hipertensión y proteinuria1,5.
Una vez producida la vasoconstricción en el lecho placentario, genera alteraciones de la placenta liberando material trofoblástico a la circulación periférica. Este material es rico en tromboplastinas que causan coagulación intravascular diseminada en grado variable. Este proceso da lugar a lesiones anatomopatológicas en riñones, hígado y lecho placentario principalmente, como se muestra en la figura 3 9.
El tono simpático no parece modificarse, la resistencia periférica es determinada por el equilibrio entre los vasodilatadores y vasoconstrictores humorales; sin embargo, hay pérdida específica de sensibilidad ante la angiotensina II que se asocia con prostaglandinas vasodilatadoras localmente activas, o se reduce la actividad de las prostaglandinas tisulares que resulta en un incremento de la presión arterial9.
En consecuencia se presenta un cuadro clínico variable, entre lo más importante se encuentra: cefalea, acúfenos, fosfenos y dolor en el epigastrio. El resto del cuadro clínico como los factores de riesgo correspondientes para preeclampsia se ilustra en la figura 4 8.
DIAGNÓSTICO
Para el diagnóstico se requiere que la paciente asista regularmente a su control prenatal, ya que la mayoría de las pacientes es asintomática y solo se descubre al hacer mediciones frecuentes de la tensión arterial. Cuando la sintomatología es intensa sugiere un problema severo y con posibilidades inmediatas de convulsiones (eclampsia) o aparición de Síndrome de HELLP.5
Los elementos que utilizamos para hacer el diagnóstico son los que se muestran en la tabla 1 5.
Tabla 1 Preeclampsia con y sin datos de severidad7
TRATAMIENTO
El lugar de atención depende de si el padecimiento de la paciente es severo o con signos o síntomas o resultados de exámenes de laboratorio maternos anormales, mismos que requieren hospitalización. Se reconoce que muchas mujeres pueden obtener una atención ambulatoria5.
El objetivo ante una preeclampsia sin datos de severidad es mantener cifras tensionales en niveles cercanos a los normales, con una presión sistólica entre 135 y 155 mmHg y una presión diastólica entre 80 y 105 mmHg5.
En caso de la preeclampsia con datos de severidad se debe hospitalizar a la paciente con monitoreo cardiaco no invasivo en posición decúbito lateral izquierdo, canalizar vías periféricas de grueso calibre y colocar sonda Foley para cuantificar diuresis5.
El tratamiento farmacológico es prácticamente el mismo para preeclampsia sin datos de severidad y con datos de severidad; sin embargo, la dosis es diferente, como se describe detalladamente en la tabla 2 12.
Tabla 2 Tratamiento farmacológico de preeclampsia sin datos de severidad y con datos de severidad12
| Preeclampsia sin datos de severidad (dosis) | Preeclampsia sin datos de severidad (dosis) | Contraindicaciones | Efectos adversos | |
|---|---|---|---|---|
| Metildopa (tratamiento de primera línea | 250 a 500 mg /día hasta 2 g al día. | No se recomienda. | Enfermedad hepática activa, bajo terapia con inhibidores de la monoaminooxidasa. | Sedación, mareos, aturdimiento, síntomas de insuficiencia cerebrovascular, hipotensión ortostática, edema, náuseas, fatiga, disminución de libido, sequedad de boca. |
| Hidralazina (se usa principalmente en emergencia ya que el riesgo de hipotensión es muy elevado) | 60 a 200 mg /día. | Bolo inicial de 5 mg IV con bolos de 5 a 10 mg IV cada 20 minutos con una dosis máxima de 30 mg. | Taquicardia, enf. reumática de válvula mitral, enf. arterial coronaria, aneurisma aórtico disecante, insuf. cardíaca con gasto alto (tirotoxicosis), insuf. cardiaca derecha aislada (cor pulmonale), insuf. miocárdica debida a obstrucción mecánica, lupus eritematoso sistémico idiopático y desórdenes relacionados, porfiria, antecedentes de enf. coronaria, primer y segundo trimestre del embarazo. | Cefalea; palpitaciones, taquicardia; acaloramiento; anorexia, náuseas, vómitos, diarrea; espasmos musculares, similar al lupus eritematoso sistémico. |
| Labetelol (debe evitarse en pacientes asmáticas o insuficiencia cardiaca y en mujeres en labor de parto ya que puede generar bradicardia fetal) | Dosis de 100 a 400 mg pero con dosis inclusive de hasta 1200 mg al día. | 20 mg IV seguido de 40 a 80 mg cada 10 minutos hasta una dosis máxima de 220 mg. | Bloqueo A-V de 2º o 3er grado, shock cardiogénico y otros estados asociados a hipotensión prolongada y grave o bradicardia grave, asma o historia de obstrucción de vías respiratorias, hipersensibilidad a labetalol; control de episodios hipertensivos tras IAM, con vasoconstricción periférica. | Dolor de cabeza; cansancio; vértigo; depresión y letargia; congestión nasal; sudoración; hipotensión postural a dosis muy altas o inicial demasiado alta o si se incrementan las dosis demasiado rápidamente; temblores; retención aguda de orina; dificultad en la micción; fracaso eyaculatorio; dolor epigástrico; náuseas y vómitos. IV: hipotensión postural, congestión nasal. |
| Nifedipino | Dosis de 10 a 20 mg hasta 180 mg al día. | 10 mg cada 30 minutos hasta una dosis máxima de 50 mg. | Contraindicaciones: shock cardiovascular; concomitante con rifampicina. Nifedipino de liberación rápida está contraindicado en la angina inestable y en caso de haber sufrido un infarto de miocardio en las últimas 4 semanas. | Cefalea, mareo; edema, vasodilatación; estreñimiento; sensación de malestar. |
El tratamiento con sulfato de magnesio (MgSO4) intravenoso es eficaz para la prevención de la eclampsia. Hay un alto número de mujeres con preeclampsia no severa que necesitan tratamiento para prevenir convulsiones, es un problema el costo de MgSO4 y sus efectos secundarios. Por esto, se ha sugerido el uso restringido del MgSO4 o dosis reducidas del mismo.
Sulfato de magnesio (mgSO4)5:
Tratamiento de la eclampsia: 4 g intravenosos lentos (más de 5 minutos), luego por vía IV 1 g/h; si la paciente ya está recibiendo MgSO4, 2-4 g intravenosa adicionales (durante 5 min) y aumentar la infusión a 2 g/h IV.
Prevención de eclampsia en mujeres con preeclampsia: 4 g IV lento (más de 5 minutos), luego 1 g/h en goteo IV.
Neuroprotección fetal: 4 g por vía intravenosa (con o sin 1 g por hora hasta el parto o máximo 24 h) para las mujeres con parto inminente de menos de 34 semanas que no califican para tratamiento o prevención de la eclampsia.
El tratamiento con los corticosteroides para el síndrome HELLP se ha visto que ayudan a mejorar los parámetros de laboratorio. Asimismo, todas las complicaciones de la preeclampsia, como la restricción del crecimiento fetal, nacimiento prematuro, desprendimiento de placenta, síndrome de HELLP, eclampsia, daño a otros órganos o enfermedad cardiovascular, también pueden ocurrir después del parto, especialmente en las primeras 48 h. De igual manera, se puede usar para promover la maduración pulmonar fetal descrita a continuación5.
Corticoesteroides5:
Se usa en síndrome de HELLP (dexametasona IV 10 mg cada 12 h durante 48 h) si mejoran los parámetros de laboratorio solo se cambiará el manejo, como elegibilidad para anestesia neuroaxial, analgesia o transfusión de plaquetas.
En caso de su uso prenatal es para promover la madurez pulmonar fetal cuando el nacimiento se prevé en los próximos 7 días y con menos de 34 semanas3.
Transfusión de plaquetas para el síndrome de HELLP:
Recomendado para recuentos de plaquetas < 20,000, o ≥ 50,000 (con o sin glóbulos rojos desplasmatizados) si la paciente muestra excesivo sangrado activo, disfunción plaquetaria, recuento rápidamente decreciente de plaquetas o coagulopatía3.
INDICACIONES PARA INTERRUMPIR EL EMBARAZO
La decisión de terminar el embarazo se basa en el equilibrio entre los riesgos maternos y fetales, así como los riesgos neonatales de terminar con el mismo. Cuando se presentan síntomas maternos de severidad como el vasoespasmo, pruebas de laboratorio que indiquen disfunción orgánica o se deteriore el estado del feto, la interrupción de embarazo pretérmino está indicado de acuerdo a los criterios de la figura 5 11.
CONCLUSIONES
En esta revisión bibliográfica se demuestra la importancia de conocer a la preeclampsia, por lo que se debe orientar sobre la exposición a dichos factores predisponentes, puesto que es conveniente realizar charlas educativas a las pacientes para una buena calidad de vida, evitando así futuras complicaciones. Esto nos orienta a que es muy importante que la gestante debe conocer los factores de riesgo, así como el cuadro clínico para que acuda oportunamente a urgencias ante cualquiera de ellos que presente, ya que la preeclampsia es una de las patologías que conlleva graves complicaciones para la madre y el feto4.











 nueva página del texto (beta)
nueva página del texto (beta)