Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Similares em
SciELO
Similares em
SciELO
Compartilhar
Revista de la Facultad de Medicina (México)
versão On-line ISSN 2448-4865versão impressa ISSN 0026-1742
Rev. Fac. Med. (Méx.) vol.57 no.1 Ciudad de México Jan./Fev. 2014
Artículos de revisión
Maltrato infantil: características clínicas usuales
Child Maltreatment: Usual clinical characteristics
Arturo Loredo Abdaláa, Abigail Casas Muñozb, Daniella Alejandra Monroy Llagunoc
a Coordinador del Centro de Estudios Avanzados sobre Maltrato Infantil-Prevención (CEAMI-P). México, DF.
b Médico Pediatra e Investigador del Centro de Estudios Avanzados sobre Maltrato Infantil-Prevención (CEAMI-P). México, DF.
c Médico pasante de servicio social. Facultad de Medicina. UNAM. México, DF.
Instituto Nacional de Pediatría. Insurgentes sur 3700-C, Insurgentes Cuicuilco, delegación Coyoacán, CP 04530, México, DF. Tel.: 52(55)1084-0900, ext.: 1889.
Correo electrónico: cainm_inp@hotmail.com.
Recibido: 06/08/2013.
Aceptado: 27/08/2013.
Resumen
En este artículo se presentan las características "visibles" e "invisibles" de las diferentes modalidades del maltrato Infantil (MI) con base en la experiencia de la Clínica de Atención Integral al Niño Maltratado del Instituto Nacional de Pediatría (CAINM-INP). Se presenta y se enfatiza el cuadro clínico de las víctimas del "síndrome del niño sacudido" y se insiste en la necesidad de prevenirlo y diagnosticarlo a tiempo. También se exponen los problemas médicos que generan las manifestaciones clínicas desencadenantes de este síndrome como son: crisis de llanto inconsolable, irritabilidad y rechazo al alimento.
Palabras clave: maltrato infantil, expresiones "visibles" e "invisibles". Síndrome de niño sacudido.
Abstract
A presentation is made of the "visible" and "invisible" characteristics of the different forms of Child abuse (ChA) based on the experience of the Comprehensive Care Clinic of Abused Children of the National Institute of Pediatrics (CAINM-INP). We present and emphasize the clinical picture of the child victim of "shaken baby syndrome" and insist in the need to prevent and diagnose it in time. We also expose the medical conditions that generate the clinical manifestations that trigger the problem such as: inconsolable crying spells, irritability and refusal to eat.
Key words: Child abuse, visible and invisible manifestations, Shaken baby Syndrome.
INTRODUCCION
El médico que está en contacto con niños y adolescentes, en cualquiera de sus disciplinas clínicas y de acuerdo a su preparación en el campo de la pediatría social, debe estar muy atento ante cualquier sospecha u anomalía para el diagnóstico de probabilidad de maltrato infantil (MI)1.

Para ello, insistimos en la necesidad de que se cuente con un equipo interdisciplinario que confirme o descarte este diagnóstico, y que además, pueda relacionarse con una institución gubernamental (o su equivalente en los países latinoamericanos) como son: la Agencia del Ministerio Público de cada entidad federativa o departamento, la Procuraduría General de Justicia de la República o la Estatal; el DIF Nacional, Estatal o Municipal, o alguna ONG que atienda las diversas modalidades del MI para establecer el diagnóstico definitivo y seguir cada caso para impedir mayor daño a la víctima2.
EXPRESIONES CLÍNICAS
Las manifestaciones clínicas que tendrán los niños víctimas de algún tipo de maltrato se pueden clasificar en 2 grupos: "visibles" e "invisibles"3-6.
Expresiones clínicas visibles
Las expresiones visibles del MI pueden estar presentes en casi cualquier modalidad de éste. Habitualmente corresponden a lesiones que afectan la piel o las mucosas, tales como: equimosis, rasguños, quemaduras, huellas de agresión en la piel con un objeto contundente como alambre, cordón, cinturón o un objeto punzocortante y mordeduras humanas.
Estas lesiones suelen estar localizadas principalmente en el cráneo, cara, extremidades o en la mucosa génitoanal (figuras 1-3) (2).

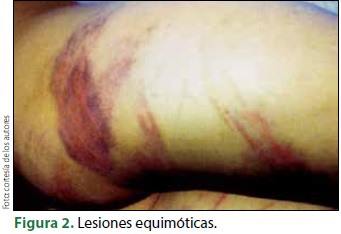

El mecanismo habitual es un traumatismo provocado por el puño, un puntapié, el azote directo contra una superficie dura como la pared, el suelo o un mueble.
En la mayoría de los casos, además de la expresión visible en la piel y en las mucosas, puede existir una lesión ósea en cráneo, costillas, vértebras o miembros superiores e inferiores. Por supuesto, también se puede ocasionar alguna lesión en los órganos de la cavidad craneal, la cavidad torácica, la cavidad abdominal y pélvica7. En los casos de lesión ósea, la expresión habitual es la presencia de fracturas de grado y gravedad variable. De esta manera, la radiografía se convierte en la "voz del niño maltratado"8.

Una característica agregada en estos pacientes es que el trazo de la fractura habitualmente no se explica por el mecanismo que plantea el familiar o la persona encargada del menor. Así, el médico no solamente localiza la lesión, también debe entender y explicar el mecanismo probable de ésta. Por ejemplo, una fractura helicoidal en un hueso largo de una extremidad se explica por la torsión de éste y no por una caída de la altura del menor, como frecuentemente lo plantea el adulto.
Las lesiones de huesos largos como el fémur, habitualmente son consecuencia de un traumatismo directo sobre la extremidad, y entre más pequeño es el niño, más probable es que haya sido secundario a una agresión intencional.
La lesión de ciertos huesos como pueden ser las apófisis espinosas, costillas o las clavículas, pueden ser el resultado de un puntapié, compresión extrema de la caja torácica o por un golpe directo contra una superficie dura como la pared o el suelo (figuras 4-5).


Las quemaduras pueden ser la consecuencia de diversos mecanismos, por ejemplo: la inmersión de una extremidad en agua hirviendo, el contacto directo con la flama de una estufa, un anafre o la introducción en la boca de un alimento muy caliente. También es posible ver quemaduras por cigarrillos en la espalda.
Las lesiones por contacto con un líquido hirviendo en las manos se denominan "en guante" y en los pies "en calcetín" ya que son simétricas, bien delimitadas y porque generalmente no existen lesiones "satélites" ocasionadas por la salpicadura del líquido hirviendo9 (figuras 6-7).



En todos los pacientes con sospecha de abuso físico (AF), intencionadamente se deben buscar lesiones en la mucosa oral y en las piezas dentarias. Con relativa frecuencia, el daño en esta parte del cuerpo, puede ser la expresión inicial de esta patología10.
En los casos en que existe estallamiento de una víscera hueca abdominal, generalmente se manifiesta como abdomen agudo. Habitualmente, el diagnóstico inicial es de apendicitis, pero los hallazgos de la intervención quirúrgica pueden demostrar que el cuadro clínico es consecuencia de una perforación en la segunda porción del duodeno, del apéndice, la ruptura del bazo o de la vejiga11.
El sufrimiento súbito y grave del sistema nervioso central se puede observar en niños menores de 2 años como una consecuencia del sacudimiento severo del cráneo y, en ocasiones, por azotamiento de todo el cuerpo en una superficie dura. Esta entidad se denomina "síndrome del niño sacudido" (SNS), del que se distinguen 2 modalidades: el niño que únicamente es sacudido (SNS) y el que además es azotado (SNSa). La primera forma es la más frecuente y se observa en 2 terceras partes de los casos.
Lo característico es que los niños víctimas de SNS no tienen una expresión visible de daño físico a pesar de su extrema gravedad clínica. Presentan sufrimiento agudo del sistema nervioso central expresado por crisis convulsivas de presentación súbita o pérdida del estado de alerta, así como insuficiencia cardiorrespiratoria súbita.
La forma menos frecuente del síndrome es SNSa, que es igual o más grave que la anterior pero, en este caso, con lesiones en la bóveda craneana o de uno o varios huesos largos. En ambas modalidades pueden existir fracturas en la unión costovertebral posterior12 (figuras 8-11) (9, 10).




Dentro del rubro de daño "visible" del abuso sexual (AS) se encuentra el embarazo en niñas menores de 12 años o la existencia de una enfermedad de transmisión sexual en una edad no esperada. Ante estos pacientes, el médico no sólo debe atender el problema que se presenta, lo más importante es que sospeche y si puede, establezca el diagnóstico oportunamente.
Expresiones clínicas invisibles
La segunda expresión de MI son las alteraciones invisibles, y para ejemplificar dichas manifestaciones consideraremos 4 condiciones patológicas:
a) Desnutrición grave.
b) Talla baja.
c) Sobre peso u obesidad infanto-juvenil13.
d) Alteraciones emocionales.
Desnutrición grave
Ante el caso de un menor con un cuadro grave de desnutrición, el médico debe investigar la etiología del proceso. Será muy cuidadoso y descartará organicidad que la explique, deberá estar muy atento para no considerar siempre que la pobreza o la ignorancia de la familia lo explican, sobre todo si es el único miembro de la familia que la sufre (figura 12).

En estos casos, el diagnóstico de MI en su variedad de negligencia, abuso físico o psicológico, es consecuencia de una investigación médica y paramédica exhaustiva. La labor del trabajador social y del profesional de salud mental son muy importantes para el médico responsable del caso.
Talla baja
El niño con talla baja debe ser estudiado por el médico bajo un algoritmo diagnóstico que permita excluir cualquier patología orgánica antes de establecer el diagnóstico de MI. Esta manifestación clínica puede ser la consecuencia de AF, abuso psicológico o emocional (AP) o negligencia14 (figura 13).

Sobrepeso u obesidad
En la actualidad, los pediatras y los médicos generales se encuentran en la necesidad de atender menores con sobrepeso u obesidad. Aunque en la mayoría de los casos se puede explicar por un inadecuado manejo alimentario y una vida sedentaria, cada vez es más conocido el hecho de que jóvenes obesas padecen depresión porque han sido víctimas de abuso sexual (AS).
En estos casos, la existencia de este estado emocional genera que la niña o la adolescente coma de forma compulsiva, lo que ocasiona un aumento de peso. También utilizan esta estrategia para aumentar de peso y resultar poco atractivas para el agresor. En este caso, de nuevo, la acuciosidad clínica del médico es fundamental para poder precisar esta etiología13 (figura 14).

Alteraciones emocionales
Se deben considerar las manifestaciones cognitivas de los menores15, y las alteraciones emocionales se deben considerar en los problemas del sueño, del apetito, del control de esfínteres y del rendimiento escolar, principalmente. Su aparición es súbita, de difícil control y resolución, lo que obliga al médico a precisar su etiología y no considerar que son procesos propios de la edad. Es probable que dichas alteraciones sean consecuencia de violencia familiar, cambio de escuela, bullying o abuso sexual, entre otros. El apoyo de profesionales paramédicos (psicólogos, enfermeras, trabajador social) puede ser de gran ayuda aunado a la participación activa de los padres.
• Problemas del sueño. El niño no se quiere ir a dormir solo y únicamente quiere estar con sus padres, o con frecuencia se pasa a la cama de ellos. Su sueño es muy superficial y no descansa. Tiene pesadillas o terrores nocturnos.
• Problemas de la conducta alimentaria. Se caracterizan porque el niño no quiere comer. En ocasiones lo hace a deshoras, prefiere productos "chatarra", vomita o se queja de dolor abdominal. Este comportamiento puede favorecer el desarrollo de un grado variable de desnutrición o talla baja. En contraste a la situación anterior, algunos padres obligan al niño a comer exageradamente y con ello llevarlo a un estado de sobrepeso u obesidad.
• Control de esfínteres. La pérdida súbita de esta habilidad por las noches y en ocasiones durante el día, debe ser motivo de un análisis cuidadoso por parte del médico. Una vez descartada cualquier organicidad, se debe investigar cuál es la situación emocional o conductual en el interior de la familia o en la escuela que lo pueda explicar.
• Bajo rendimiento escolar. Esta situación debe alertar a los profesores, a los familiares y al médico. En estos casos, la búsqueda intencionada de una explicación lógica y convincente es una obligación del médico tratante así como de los padres y los profesores. Deben ser considerados el bullying y otras modalidades de MI.
CONCLUSIONES
Las manifestaciones clínicas presentadas en este artículo habitualmente expresan la existencia de alguna de las formas básicas del MI.
Se ha enfatizado primordialmente en las manifestaciones físicas porque aunque no son las más frecuentes, son las que pueden ser vistas y despertar la sospecha en el médico.
Aunque los casos muy graves de AF habitualmente son atendidos en centros hospitalarios pediátricos, los médicos en el Servicio Social, en el Internado en la Residencia también pueden ser los primeros en enfrentarlos. Su capacidad para sospechar cualquier forma de MI y de canalizar al paciente oportunamente, evitarán que la agresión se perpetúe y que aumente el daño físico o emocional en el menor.
Se debe poner especial atención en aquellos casos donde las manifestaciones clínicas del niño aparentemente no tienen relación con la patología que estamos analizado como es la desnutrición, la talla baja, el sobrepeso u obesidad o algunas alteraciones emocionales. Esta patología médico-social-legal, por su elevada frecuencia en el mundo y en nuestro país, debe ser considerada cuando no se ha podido establecer un diagnóstico etiológico exacto16.
REFERENCIAS BIBLIOGRÁFICAS
1. Loredo Abdalá A. Maltrato en niños y adolescentes. México, DF: Editores de Textos Mexicanos; 2004. [ Links ]
2. Loredo-Abdalá A, Trejo-Hernández J, García-Piña C, Portillo-González A, Capistrán-Guadalajara A, Carballo-Herrera R, et al. Maltrato Infantil: Una acción interdisciplinaria en México. Comisión Nacional para el Estudio y la Atención Integral al Niño Maltrato. Primera parte. Salud Mental. 2010;33:281-90. [ Links ]
3. Kempe CH, Silverman FN, Steel BF, Droegemueller W. y Silver H. The battered child sindrome. JAMA. 1962; 181:17-24. [ Links ]
4. Krug EG, Dahlberg LL, Mercy JA, Zwi AB, Lozano R. Informe mundial sobre la violencia y la salud. Organización Panamericana de la Salud. Oficina sanitaria Panamericana. 11. Oficina Regional de la Organización Mundial de la Salud. Washington D.C.; 2003 12. [ Links ]
5. Dubowitz H, Bennet S. Physical abuse and neglect of children. Lancet. 2007;369:1891-9. [ Links ]
6. Gilbert R, Spatz WC, Browne K, Fergusson D, Webb E, Janson S. Burden and consequences of child maltreatment in high-income countries. Lancet. 2009;373:68-80. [ Links ]
7. Loredo Abdalá A. Maltrato al menor: Consideraciones clínicas sobre maltrato físico, agresión sexual y deprivación emocional. Gac Med Méx. 1999;135:611-20. [ Links ]
8. Caffey J. Multiple fractures in the long bones of infants suffering from chronic subdural hematoma. Am J Roentgen. 1946;56:163-73. [ Links ]
9. Perea MA, Loredo-Abdalá A, Monroy VA, Guicho AE. Abuso sexual: del silencio ignomioso a una realidad estigmatizante. En: Loredo-Abdalá A. Maltrato en niños y adolescents. México, DF: Editores de Textos Mexicanos; 2004. pp 75-102. [ Links ]
10. De la Teja-Ángeles E, Escudero CA. Monter-García MA, Loredo-Abdalá A. El estomatólogo pediatra en la atención integral del niño maltratado: una nueva política de intervención. En: Loredo-Abdalá A. Maltrato en niños y adolescents. México, DF: Editores de Textos Mexicanos; 2004. pp 248- 261. [ Links ]
11. Baeza C, García L M, Velazco L. Trauma grave por maltrato. Panam J Trauma. 1995;5:39-46. [ Links ]
12. Loredo-Abdalá A, Trejo-Hernández J, Melquiades Parra I. Síndrome del niño sacudido. Forma extrema del abuso físico infantil. Acta Pediátr Méx. 2011;32:177-9. [ Links ]
13. Martín Martín V, Loredo-Abdalá A. Estado de nutrición en niños víctimas de abuso físico y de abuso sexual. Rev Invest Clin. 2010;62:524-31. [ Links ]
14. Loredo-Abdalá A, Cornejo BJ, Ulloa AA, et al. Comportamiento endócrino del niño maltratado en la fase aguda de la agresión. Bol Med Hosp Infant Mex. 1989;46:272-6. [ Links ]
15. Loredo-Abdalá A, Trejo-Hernández J, García-Piña C, Portillo-González A, López Navarret G, Capistrán-Guadalajara A, et al. Maltrato infantil: Una acción interdisciplinaria en México. Consenso de la Comisión Nacional para el Estudio y Atención Integral al Niño Maltrato. Segunda parte. Salud Mental. 2011;34:67-732. [ Links ]
16. Gilbert R, Kemp A, Thoburn J, et al. Recognising and responding to child maltreatment. Lancet. 2009;373:167-80. [ Links ]















