Introducción
El dolor neuropático (DN) es un síndrome con características específicas, resultado del daño o enfermedad que afecta al sistema somatosensorial. Puede ser clasificado de acuerdo con su localización o distribución:1
De todos los tipos de dolor que puede presentar un paciente, el DN es el que produce más discapacidad ya que tiende a volverse crónico, a provocar grave limitación funcional y frecuentemente es resistente al tratamiento, por ello es necesario realizar el diagnóstico y tratamiento oportunos.
Se entiende por dolor neuropático localizado (DNL), a un modelo de DN que se presenta en áreas consistentes y circunscritas no mayores a una pieza de papel tamaño carta (21.6 x 27.9 cm).2 Se presenta como dolor máximo asociado con sensibilidad anormal de la piel o síntomas espontáneos característicos del DN, por ejemplo, dolor urente.
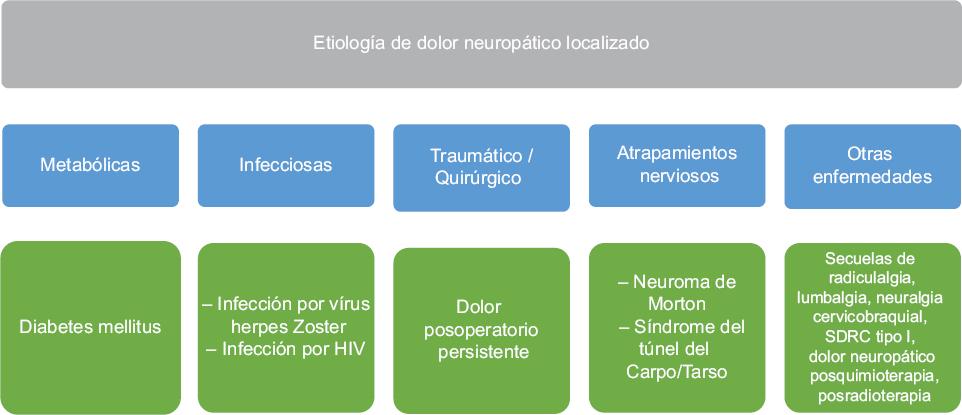
Se calcula que el DN afecta al 2 % de la población en América Latina3. Las formas clínicas más frecuentes en la consulta médica son la lumbalgia con componente neuropático, que representa 34.2 % de los casos de DN, la neuropatía diabética 30.4 %, la neuralgia posherpética 8.7 % y el DN posquirúrgico 6.1 %. La etiología del DNL se describe en la Figura 1.
El tratamiento del DNL incluye fármacos tópicos o sistémicos y otras medidas no farmacológicas. Las características regionales o circunscritas del DNL permiten el uso de fármacos tópicos o locales, lo que constituye una vía diferente a la de otros modelos de DN. A pesar de lo anterior, existe la necesidad de crear nuevas opciones terapéuticas eficaces y seguras. Recientemente, en México se ha aprobado la comercialización de un nuevo fármaco para el tratamiento tópico del DN: el parche de lidocaína a 5 %.
Dadas las características especiales del DNL, así como la complejidad que supone su diagnóstico y tratamiento correctos, se realizó una búsqueda bibliográfica con el fin de identificar y localizar guías terapéuticas de esta patología.
Encontramos pocas guías, gran parte de ellas provienen de revisiones en lengua inglesa y están orientadas al manejo del DNL con situaciones sanitarias diferentes a las de México; la mayoría de las publicaciones en español han sido realizadas en contextos disimiles al entorno de salud mexicano.
Para la elaboración de la presente guía se convocó un panel multidisciplinario de expertos, formado por médicos especialistas en medicina interna, medicina del dolor, neurología clínica y neurofisiología, ortopedia y traumatología.
De esta forma, el objetivo principal de este Consenso Multidisciplinario de Diagnóstico y Tratamiento del Dolor Neuropático Periférico y Localizado fue generar un documento para los médicos que en su práctica cotidiana tratan pacientes con esta patología, que los ayude a optimizar los resultados clínicos, ya que en la actualidad se carece de pautas para el diagnóstico y tratamiento específico del DNL.
Inicialmente se realizó una búsqueda bibliográfica en las bases de datos PubMed, Medline y Cochrane con los términos dolor neuropático, dolor neuropático localizado, guías clínicas, diagnóstico y tratamiento, algoritmos, limitada a los últimos cinco años. Las publicaciones identificadas se remitieron al panel de expertos para su revisión previa a la reunión presencial.
Posteriormente, siguiendo la metodología Delphi,4 se remitió un cuestionario en formato electrónico elaborado específicamente para este consenso y se solicitó respuesta al mismo en un periodo máximo de 48 horas. Las respuestas fueron cuantificadas y constituyeron la primera votación.
Dado que solo se podía marcar una respuesta de cada uno de los reactivos, no se alcanzó consenso inicial en ninguna. Durante la reunión presencial realizada con el panel completo de especialistas, se comentaron y analizaron todas las respuestas en grupos de trabajo, con el fin de elaborar una recomendación. Posteriormente, las recomendaciones fueron expuestas y justificadas ante el panel completo, con la posibilidad de debatirlas de no estar de acuerdo.
El siguiente paso consistió en la votación de las propuestas de consenso presentadas. Se consideró consenso cuando 80 % de los participantes llegó a un acuerdo. Si el acuerdo en la votación del tema era < 80 %, se incorporaron las nuevas opiniones y comentarios y se volvió a votar.
El documento que se presenta a continuación obtuvo consenso en la primera votación en todas las preguntas, excepto en el algoritmo de diagnóstico y tratamiento del DNL, en el que el consenso se alcanzó en la segunda votación. El nivel de consenso fue de 100 %, excepto en la necesidad de la biopsia de piel para el diagnóstico de DNL y los parámetros a considerar en la visita control (89 y 88 % de consenso, respectivamente).
Definición de dolor neuropático
Existen varias definiciones para el DN. El Neuropathic Pain Special Interest Group of the International Association for the Study of Pain (NeuPSIG-IASP), lo define como un dolor que aparece tras una lesión o enfermedad que afecta al sistema somatosensorial.
Este panel de expertos recomienda esta definición al reconocer que es la más aceptada en el entorno internacional.5,6
Recomendación: El DN es el que aparece tras una lesión o enfermedad que daña el sistema somatosensorial central o periférico (100 % de consenso).
Clasificación del dolor neuropático
En la revisión bibliográfica realizada encontramos que el DN se clasifica en función de la localización anatómica o por la etiología.
La mesa de trabajo encargada de proponer una recomendación al respecto indicó que las publicaciones más recientes consultadas, entre ellas la realizada por la Asociación Mexicana para el Estudio y Tratamiento del Dolor (AMETD), sugieren su clasificación según la etiología.7,8
El panel concluye que tanto la clasificación por etiología como por localización anatómica son aceptables y consideró que las recomendaciones del grupo no debían limitarse a una sola opción, por lo que se alcanzó consenso para recomendar que los criterios para la clasificación del DN deben incluir la etiología y la localización.
Recomendación: El DN se debe clasificar según su etiología y localización (100 % de consenso).
Dolor neuropático localizado
En diferentes publicaciones se define el DNL como un tipo especial de DN periférico en áreas consistentes y circunscritas de dolor máximo asociado con sensibilidad anormal de la piel o síntomas espontáneos típicos del DN,1 cuyo origen es una lesión o enfermedad del sistema somatosensorial que afecta un área corporal igual o menor a un papel tamaño carta (21.6 x 27.9 cm) y que en razón de la limitación amerita en primera instancia un manejo con analgésicos tópicos específicos.9
Relacionado con la demarcación de la zona anatómica del DNL, originalmente se había considerado el tamaño de papel A4 (21 x 29.7 cm),1 posteriormente se divulgó que el tamaño de la zona afectada podía ser igual o menor a una hoja tamaño carta. El panel de consenso mexicano sugiere tomar como referencia una hoja tamaño carta, dado su amplia utilización en México.
Recomendación: DNL es el dolor que se caracteriza por ser consistente y circunscrito a un área del tamaño de una hoja de papel carta (100 % de consenso).
Epidemiología
La mesa de trabajo concluyó que el DNL es la presentación más común y afecta al 60 % de los pacientes con DN.10 Por otra parte, en un estudio poblacional, 7 al 8% de los adultos con dolor crónico tenía dolor cuyas características correspondían a DN; 60 % de esa proporción cumplía criterios de DNL.11 La neuropatía diabética y la neuralgia posherpética son las dos causas más frecuentes y prevalentes de DNL.12-18
Durante la discusión del grupo completo se hizo patente que en México no existen datos estadísticos de prevalencia e incidencia del DN. En general, los datos utilizados para la población mexicana se basan en extrapolaciones de datos publicados en otros países con características poblacionales similares. Sin embargo, se debe tener presente que la población mexicana difiere de la sajona debido fundamentalmente al mestizaje y a una expresión genética diferente. A pesar de ello, el grupo de expertos consideró necesario realizar extrapolar la información de otros países para presentar un porcentaje estimado de pacientes susceptibles de presentar DNL en México.
Recomendación: No existen estadísticas en México, pero considerando las estadísticas internacionales se puede inferir que 7 a 8 % de la población mexicana padece dolor crónico neuropático, 60 % de los casos correspondería a DNL (100 % de consenso).
Fisiopatología
El DN es el resultado de cambios que ocurren en la generación y transmisión normal del impulso doloroso. Estas alteraciones se han identificado en las terminaciones nerviosas periféricas, en el ganglio de la raíz dorsal, en la asta posterior de la médula espinal y en la corteza somatosensorial, sitios en los cuales las neuronas normales remanentes presentan alteración de sus propiedades eléctricas. El aumento en la expresión de factores de crecimiento neural, citocinas y sus receptores produce actividad espontánea y/o facilitada de estas neuronas.19,20
La relación entre enfermedad, mecanismo y síntomas puede ser impredecible. El dolor causado por diversas enfermedades puede originarse a través de mecanismos comunes. Por otra parte, se debe tener presente que un mecanismo podría ser responsable de muchos síntomas y, por el contrario, el mismo síntoma en dos pacientes distintos podría ser causado por diferentes mecanismos. Además, el patrón de mecanismos y síntomas en un solo paciente puede cambiar con el tiempo. Por tanto, la recomendación del panel de expertos es que si bien las causas de DNL son múltiples, se deben considerar las más relevantes.
Las principales causas de DNL son las producidas por enfermedades sistémicas o metabólicas (especialmente neuropatía diabética), las de origen infeccioso (primariamente neuralgia posherpética) y las de origen traumático y quirúrgico. En este sentido, la bibliografía es abundante y categórica como para no prestarse a debate.8,10,21
Recomendación: Las principales causas de DNL son las producidas por enfermedades sistémicas o metabólicas (principalmente la neuropatía diabética), las de origen infeccioso (principalmente neuralgia posherpética) y las de origen traumático y quirúrgico (100 % de consenso).
Diagnóstico clínico
El algoritmo de la IASP, adoptado globalmente por los médicos implicados en el diagnóstico y tratamiento del DN, diferencian entre DN posible, probable y definitivo. En este sentido, se considera que el DN es posible cuando existe historia clínica sugestiva de lesión o enfermedad nerviosa relevante, y desde el aspecto neuroanatómico la distribución del dolor es concordante. Si, además, el examen neurológico muestra algún signo sensorial positivo o negativo en la zona del posible nervio afectado, el DN se considera probable. Solo en algunos pacientes se necesitará confirmación neurofisiológica o a través de pruebas de imagen para considerarse definitivo.
El panel de expertos, después de revisar la bibliografía, indicó que se debían utilizar todas las herramientas diagnósticas mencionadas. Se hizo hincapié que para el diagnóstico del DNL se debe verificar que la distribución del dolor resulte concordante desde el punto de vista neuroanatómico, que el dolor esté localizado en un área circunscrita y consistente y que para considerarse como tal debe estar en un dermatoma o en el territorio de un nervio cutáneo específico. También se puntualizó que debe existir historia clínica sugestiva de lesión o enfermedad nerviosa como la causa del dolor y que como parte específica del examen físico se debe prestar especial atención al examen neurológico, con énfasis en la presencia de signos y síntomas sensoriales positivos y/o negativos.10,21
Recomendación: Para el diagnóstico clínico de DNL es necesaria una historia sugestiva de lesión nerviosa o enfermedad nerviosa previa, verificar que la distribución del dolor resulte concordante desde el punto de vista neuroanatómico y realizar un examen neurológico con énfasis en la presencia de signos y síntomas sensoriales positivos y/o negativos (100 % de consenso).
Escalas de valoración del dolor
Durante el consenso, las distintas escalas de valoración del dolor se agruparon en escalas específicas para el DN, que lo diferencian de dolor nociceptivo.
De todas las posibilidades, las escalas generales como DN4, Pain Detect o LANSS no permiten por sí solas diagnosticar específicamente DNL. Sin embargo, existe una validada específica para DNL: la escala Diagnostic Tool.22,23
Recomendación: Es aconsejable utilizar la escala Diagnostic Tool cuando se pretenda valorar específicamente DNL (100 % de consenso).
Biopsia de piel
En la primera votación, el 54.5% del panel de expertos indicó que la biopsia de piel no es necesaria en un paciente con posible diagnóstico de DNL, el 27.3% señaló que no aporta más información mientras que el 9.1% afirmó que debe realizarse y el 9.1%, que se debe efectuar pero es infrecuente.
El grupo de expertos indica que no es necesario recomendar biopsia de piel a la mayoría de los pacientes con posible DNL. Solamente en algunos casos muy selectos e infrecuentes, especialmente en los pacientes en los que las pruebas neurofisiológicas usuales no son concluyentes, la biopsia de piel puede ser útil.24,25 Algunos miembros del panel de expertos indicaron que su realización es importante para la detección de anticuerpos dirigidos a la proteína citoplasmática; otros indicaron que es una prueba que se realiza de forma infrecuente, pero que debería incluirse en las recomendaciones de pruebas diagnósticas. El consenso no se alcanzó por unanimidad: 89 % del panel de expertos estuvo de acuerdo con que no es necesario recomendarla y 11 % no lo estuvieron.
Recomendación: No es necesario recomendar biopsia de piel a la mayoría de los pacientes con posible DNL (89 % de consenso).
Tema adicional: el camino del paciente con DNL para llegar a un diagnóstico y tratamiento adecuado
Según el panel de expertos, el proceso por el cual el paciente alcanza el diagnóstico de DNL y posteriormente el tratamiento adecuado se muestra en la Figura 2, descripción basada en la experiencia de los miembros del panel y en la bibliografía.26,27
Guías y recomendaciones
Para el diagnóstico de DNL, el grupo de expertos recomienda utilizar la guía de la NeuPSIG-IASP, ya que está fundamentada en un consenso de expertos internacionales y respaldada por la International Association for the Study of Pain (IASP). Por otra parte, es una de las guías de diagnóstico y tratamiento más utilizadas en el mundo. Existen otras guías que también pueden ser útiles para el diagnóstico como las de la European Federation of Neurological Societies o de la Federación Latinoamericana de Asociaciones para el Estudio del Dolor.
Recomendación: Utilizar las guías de la NeuPSIG-IASP para el diagnóstico de DNL (100 % de consenso).2,28-30
Manejo farmacológico y no farmacológico para el DNL
Tratamiento sistémico de primera línea para DNL
Es evidente que uno de los problemas en el DNL es su manejo, tanto farmacológico como no farmacológico. Las guías internacionales indican que se puede utilizar distintos tipos de fármacos sistémicos con mecanismos de acción diferentes.
Como grupos farmacológicos de primera línea se incluyen los gabapentinoides (gabapentina y pregabalina), antidepresivos tricíclicos (amitriptilina, imipramina y nortriptilina), inhibidores selectivos de la recaptura de serotonina y noradrenalina (duloxetina, venlafaxina).29,30 La única indicación actual de la carbamacepina y oxcarbacepina es la neuralgia del trigémino, para la cual son medicamentos de primera línea.27-33 En el DNL, los parches de lidocaína a 5 %28 y los de capsaicina a 8 % son recomendados como fármacos de primera o segunda línea.29 En todas las guías consultadas, en el grupo de los opioides se incluye únicamente el tramadol. La ketamina no está considerada como fármaco de primera elección.
Recomendación: Utilizar como primera línea de tratamiento sistémico del DNL los antidepresivos tricíclicos (amitriptilina, imipramina y nortriptilina) y los duales (duloxetina, venlafaxina), los antiepilépticos gabapentinoides (gabapentina, pregabalina) y los opioides, el tramadol (100 % de consenso).10,31
Tratamiento ideal para el DNL
Según los estudios revisados, la primera línea de tratamiento en DNL es la lidocaína a 5 % o capsaicina a 8 %. Ambas han demostrado eficacia, con un bajo nivel de efectos secundarios y sin interacciones farmacológicas destacables. Si bien ambos tratamientos son cómodos, la lidocaína a 5 % puede ser más fácil de utilizar, ya que el paciente lo puede manejar de forma ambulatoria.
Recomendación: Utilizar analgesia tópica como primera línea de tratamiento no sistémico con lidocaína a 5 % o capsaicina a 8 %. Como segunda línea se aconseja el uso de tramadol, gabapentinoides o antidepresivos tricíclicos.5
Control y seguimiento de los pacientes
Publicaciones recientes indican que la respuesta máxima al tratamiento se espera entre la 2.a y 4.a semanas. De no observar mejoría del dolor después de la cuarta semana de haber iniciado el tratamiento, se debe pensar en falta de respuesta y en esclarecer el motivo de esta.10
Recomendación: Realizar el seguimiento de los pacientes cada dos a cuatro semanas (100 % de consenso).
Parámetros que se deben considerar en la visita de control
El control de los pacientes no se debe limitar a la valoración de un solo parámetro, ya que normalmente están todos interrelacionados. La experiencia y evidencia demuestran que la aparición de efectos adversos relacionados con el tipo o dosis del fármaco representa un factor limitante del tratamiento. Por otra parte, la satisfacción del paciente estará determinada por la eficacia del tratamiento, ausencia de efectos adversos y reducción del dolor.
Recomendación: En la visita de control se debe valorar la intensidad del dolor, la dosificación del tratamiento, los efectos adversos y la satisfacción del paciente (88 % de consenso).
Algoritmo
Se presenta el algoritmo de la IASP para el tratamiento del DNL,32 como la posible ruta a seguir en las presentes recomendaciones. Durante la primera votación de este no se alcanzó acuerdo, el cual fue alcanzado en la segunda votación, con 100 % de consenso (Figura 3).

Figura 3 Algoritmo del diagnóstico y tratamiento del dolor neuropático localizado. Basado en referencia32.
Resumen de las recomendaciones
El DN es un dolor que aparece tras una lesión o enfermedad del sistema somatosensorial a nivel central o periférico.
El DN se debe clasificar según su etiología y localización.
El DNL se caracteriza por ser circunscrito y consistente.
No existen estadísticas en México, pero considerando las internacionales se puede inferir que del 7 al 8% de la población mexicana padece dolor crónico de tipo neuropático, 60 % de los casos corresponde a DNL.
Las principales causas de DNL son las producidas por enfermedades sistémicas o metabólicas (principalmente la neuropatía diabética), las de origen infeccioso (principalmente neuralgia posherpética) y las de origen traumático y quirúrgico.
Para el diagnóstico clínico de DNL es necesaria una historia sugestiva de lesión nerviosa o enfermedad nerviosa previa, verificar que la distribución del dolor resulte concordante desde el punto de vista neuroanatómico y realizar un examen neurológico con énfasis en la presencia de signos y síntomas sensoriales positivos y/o negativos.
Se recomienda utilizar la escala Diagnostic Tool cuando se pretenda valorar específicamente el DNL.
No es necesario recomendar biopsia de piel a la mayoría de los pacientes con posible DNL.
Se recomienda utilizar las guías de la NeuPSIG-IASP para el diagnóstico del DNL.
Como primera línea de tratamiento sistémico del DNL se recomiendan los antidepresivos tricíclicos (amitriptilina, imipramina y nortriptilina) y los duales (duloxetina, venlafaxina), los antiepilépticos gabapentinoides (gabapentina, pregabalina) y de los analgésicos opioides, el tramadol.
Como primera línea de tratamiento tópico, se aconseja el uso de parches de lidocaína al 5 % o capsaicina al 8 %.
Se recomienda realizar el seguimiento de los pacientes en tratamiento cada 2 a 4 semanas.
Se recomienda que en la visita de control se valore la intensidad del dolor, la dosificación del tratamiento, los efectos adversos y la satisfacción del paciente.
Se recomienda utilizar el algoritmo de tratamiento de Allegri et al. (Figura 3).32











 nova página do texto(beta)
nova página do texto(beta)