ANTECEDENTES
El término vasodilatador hace referencia a las propiedades de un grupo heterogéneo de agentes que, mediante diversos mecanismos, provocan relajación del músculo liso de la pared vascular o impiden la vasoconstricción. Su prescripción como parte del arsenal de la terapia cardiovascular es amplia e incluye distintos contextos. En este sentido se prescriben en diversas situaciones de gran importancia en cardiología: tratamiento de la hipertensión arterial, cardiopatía isquémica incluido el síndrome isquémico coronario agudo, así como parte fundamental del tratamiento en pacientes con insuficiencia cardiaca.
Los fármacos con propiedades vasodilatadoras actúan en las regiones más distales del árbol vascular (por ejemplo, vénulas y arteriolas), teóricamente reduciendo la poscarga y, en el caso de ciertos agentes, disminuyendo el consumo miocárdico de oxígeno. Asimismo, algunos tienen virtudes que más allá de sus propiedades hemodinámicas evitan el remodelado miocárdico nocivo (modificando la composición de la matriz extracelular) o favorecen el preacondicionamiento miocárdico.
Los vasodilatadores forman parte fundamental del arsenal en medicina cardiovascular, su administración correcta, acorde con la evidencia disponible, es imprescindible. Conocer su mecanismo de acción permite asegurar mejores desenlaces en nuestros pacientes.
El objetivo de este artículo es otorgar una revisión concisa y práctica acerca de los agentes con propiedades vasodilatadoras de mayor importancia en diversos escenarios clínicos, incluidos los fármacos de desarrollo reciente, así como repasar el fundamento científico respecto al que se sustentan sus principales indicaciones.
MÉTODO
Se realizó una revisión estructurada no sistemática de la bibliografía mediante búsqueda en la base de datos PubMed con el término MeSH: agente vasodilatador. Se incluyeron artículos en español e inglés. Sólo se consideraron estudios en seres humanos. A partir de la lectura se elaboró una clasificación enfocada a la práctica clínica y se redactó una revisión narrativa que describe el papel actual de los vasodilatadores en la cardiología contemporánea.
RESULTADOS
Si bien este grupo de fármacos puede ser clasificado en función de su composición química, lecho en el que actúan o mecanismo de acción, se considera útil una aproximación orientada en función de sus principales indicaciones clínicas. En este sentido, los agentes con propiedades vasodilatadoras tienen tres escenarios principales en los que acumulan la mayor cantidad de evidencia disponible:
Insuficiencia cardiaca con fracción de expulsión reducida.
Hipertensión arterial y urgencias hipertensivas.
Cardiopatía isquémica, incluido el síndrome coronario isquémico agudo.
La descripción de los agentes prescritos en el tratamiento de la hipertensión pulmonar (particularmente del grupo I y posiblemente algunos individuos de los grupos 4 y 5 de la OMS) escapa al alcance de este trabajo y se sugieren al lector revisiones especializadas al respecto, así como las directrices publicadas recientemente por la Sociedad Europea de Cardiología.
Agentes vasodilatadores en insuficiencia cardiaca con fracción de expulsión reducida
Inhibidores de la enzima convertidora de angiotensina (IECA)-antagonistas de la angiotensina II (ARA-II)
La inhibición del sistema renina-angiotensina-aldosterona, junto con el bloqueo β, es uno de los avances más trascendentales en la terapéutica de los pacientes con disfunción sistólica. 2 Su beneficio en el remodelado ventricular, nuevos episodios de insuficiencia cardiaca y mortalidad es indudable; pocos fármacos se encuentran en un nicho tan importante.
Los IECA actúan primordialmente mediante la inhibición de la carboxipeptidasa de dipeptidilo (enzima convertidora de angiotensina) que constituye la principal (pero no la única) vía para la generación de la angiotensina 2 (Figura 1). El captopril es el fármaco emblemático de este grupo y con más de tres décadas de existencia constituye el IECA con mayor evidencia científica y a partir del que se sintetizaron diversos compuestos.
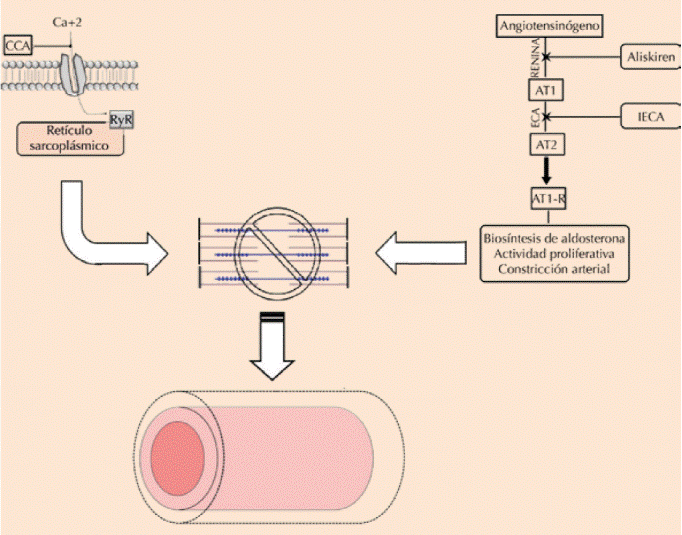
IECA: inhibidores de la enzima convertidora de angiotensina; CCA: bloqueadores de canales de calcio; RyR: receptor de rianodina; AT1-R: receptor tipo 1 de angiotensina 2. Ver texto para detalles.
Figura 1. Se describe de manera simplificada el mecanismo de acción de los dos principales grupos de vasodilatadores de uso clínico en cardiología.
Los pacientes con insuficiencia cardiaca con fracción de expulsión reducida tienen claras alteraciones neurohumorales: por una parte existe incremento en la precarga por la activación excesiva del sistema renina-angiotensina-aldosterona y, por otro lado, hay también una poscarga elevada debido al estado hiperadrenérgico que es una condición sine qua non de la insuficiencia cardiaca crónica. A todo esto se enfrenta un corazón por lo demás metabólicamente ineficiente, lo que culmina con incremento del estrés parietal, principal determinante del consumo miocárdico de oxígeno.
La evidencia inicial de la administración de IECAS para el tratamiento de la insuficiencia cardiaca con fracción de expulsión reducida data de finales del decenio de 1980 con el estudio CONSENSUS (Cooperative North Scandinavian Enalapril Survival Study), en el que pacientes en clase funcional IV NYHA se asignaron a recibir enalapril (n = 127) o placebo (n = 126). Los resultados iniciales de este pequeño estudio fueron asombrosos, con reducción en la mortalidad de incluso 40%, algo difícilmente alcanzable con cualquier otro fármaco en la actualidad. Posteriormente se publicaron los resultados del SOLVD (Studies of Left Ventricular Dysfunction), un estudio de mayor magnitud que su predecesor, en el que enalapril redujo la mortalidad atribuida a insuficiencia cardiaca incluso en 22% (IC95% 6-35%), así como el porcentaje de hospitalizaciones por descompensación de clase funcional hasta en 26% (IC95% 8-34%).
Entre los ARA-II, sólo candesartán y valsartán tienen evidencia robusta en pacientes con insuficiencia cardiaca con fracción de expulsión reducida (ICFEr). Los distintos brazos del estudio CHARM (Candesartan in Heart Failure-Assessment of Reduction in Mortality and Morbidity) y el famoso ValHeFT (The Valsartan Heart Failure Trial) mostraron reducción en la mortalidad en pacientes con ICFEr intolerantes a IECA.
Dada la evidencia, los IECA-ARA-II deben iniciarse en todos los pacientes con ICFEr independientemente de su clase funcional a menos que existan contraindicaciones claras: TAS <80 mmHg, creatinina (Cr) > 3 mg/dL, potasio sérico > 5 mEq/L o estenosis renal bilateral (en pacientes ambulatorios debe evaluarse la función renal y el potasio sérico dos semanas después de iniciar el tratamiento con IECA-ARA-II). Asimismo, debe evitarse la hipotensión, particularmente en pacientes con hiponatremia, para lo que se recomienda suspender el tratamiento diurético 24 horas antes o comenzar el IECA-ARA-II a dosis mínimas. El tratamiento concomitante con bloqueadores β debe iniciarse idealmente después del IECA-ARA-II.
Por último, la combinación concomitante de IECA, ARA-II y antagonista de aldosterona (por ejemplo, eplerenona, espironolactona) no es benéfica, e incluso es potencialmente perjudicial en pacientes con ICFEr.
En el Cuadro 1 se muestran los IECA-ARA-II más comúnmente prescritos en nuestro medio para el tratamiento de pacientes con insuficiencia cardiaca con fracción de expulsión reducida, así como su posología usual y la dosis promedio alcanzada en los ensayos clínicos con la que teóricamente se demostró beneficio. No hay datos que sugieran mayor beneficio de un agente sobre otro.
Cuadro 1. IECA-ARA-II en insuficiencia cardiaca con fracción de expulsión reducida
| IECA-ARA-II | Dosis inicial | Dosis máxima* |
|---|---|---|
| Lisinopril | 2.5-5 mg c/24 h | 20-40 mg c/24 horas (35 mg/día) |
| Captopril | 6.25 mg c/8 h | 50 mg c/8 h (123 mg/día) |
| Ramipril | 1.25-2.5 mg c/24 h | 10 mg c/24 h (n/d) |
| Enalapril | 2.5 mg c/12 h | 10.20 mg c/12 h (17 mg/día) |
| Candesartán | 4-8 mg c/24 h | 32 mg c/24 h (24 mg/día) |
| Losartán | 25-50 mg c/24 h | 50-150 mg c/24 h (129 mg/día) |
| Valsartán | 20-40 mg c/12 h | 150 mg c/12 h (254 mg/día) |
*Basada en las dosis aproximadas a las que se llegó en ensayos clínicos.
N/d: no disponible o sin evidencia
Aliskiren
Se trata de un inhibidor directo de la renina con propiedades vasodilatadoras al suprimir la conversión de angiotensinógeno en angiotensina I. La ventaja teórica de aliskiren sobre los IECA-ARA-II es que estos últimos provocan un bloqueo incompleto del sistema renina-angiotensina-aldosterona con incremento compensatorio de las concentraciones circulantes de renina, eventual generación de angiotensina 2 y vasoconstricción residual.
Sin embargo, a pesar de estos supuestos, aliskiren ha mostrado resultados decepcionantes en los ensayos clínicos ALTITUDE y, más recientemente, ATMOSPHERE. En este último, la adición de aliskiren al tratamiento con IECA conllevó mayor riesgo de hipotensión (13.8 vs 11%, p < 0.05) e insuficiencia renal (4.1 vs 2.7%, p < 0.05) sin beneficio en el compuesto primario de mortalidad-hospitalización por insuficiencia cardiaca (RR 0.99 IC90% 0.9-1.1). Debido a la evidencia, actualmente aliskiren no se recomienda como parte del tratamiento en pacientes con insuficiencia cardiaca con fracción de expulsión reducida y su futuro parece cuestionable.
Péptidos natriuréticos recombinantes
Nesitirida es la forma recombinante del factor natriurético humano tipo B. Tiene efectos neurohormonales, diuréticos y vasodilatadores. El estudio inicial VMAC (Vasodilation in the Management of Acute Congestive Heart Failure) incluyó 489 pacientes hospitalizados por insuficiencia cardiaca aguda, para recibir nesitirida en infusión continua, nitroglicerina o placebo. Si bien nesitirida se asoció con disminución en la presión de enclavamiento pulmonar, no hubo diferencia en la percepción de disnea reportada por los pacientes. Posteriormente, el enorme ensayo clínico ASCEND-HF (Acute Study of Clinical Effectiveness of Nesiritide in Decompensated Heart Failure), que incluyó a más de 7000 pacientes con insuficiencia cardiaca aguda para recibir nesitirida o placebo y demostró la ausencia de efecto de nesitirida en el compuesto mortalidad-rehospitalización a 30 días (3.6 vs 4%, p = 01.31). Con fundamento en este último ensayo clínico nesitirida se recomienda únicamente como tratamiento coadyuvante en pacientes con insuficiencia cardiaca y TAS >90 mmHg (indicación IIb según las directrices de la ACCF/AHA).
Carperitida es la forma recombinante del péptido natriurético tipo A-α, prescrito a gran escala en Japón. Estudios retrospectivos han asociado a carperitida con incremento en la mortalidad en pacientes hospitalizados por insuficiencia cardiaca. Éste fármaco carece de estudios prospectivos con distribución al azar apropiados y aún no se recomienda como parte de la terapéutica estándar en pacientes con insuficiencia cardiaca con fracción de expulsión reducida.
Erelaxina
Se trata de la forma recombinante de la hormona humana relaxina que normalmente es producida por el cuerpo lúteo y la placenta; sin embargo, hay datos sugerentes de que también es producida por los vasos miocárdicos en insuficiencia cardiaca. La relaxina actúa a través de un receptor acoplado a proteína G que como vía final tiene la producción de AMPc y eventualmente la producción de óxido nítrico (NO), tanto por incremento en la expresión de la sintentasa inducible y endotelial de óxido nítrico, como por la activación del receptor de endotelina B. Estas propiedades vasodilatadoras provocan finalmente incremento de la distensibilidad arterial, del gasto cardiaco y de la perfusión renal.
Dos ensayos clínicos evaluaron la administración de serelaxina en pacientes con insuficiencia cardiaca con fracción de expulsión reducida: pre-RELAX-AHF y el RELAX-AHF. El primero fue un estudio de seguridad en el que serelaxina disminuyó la disnea y el compuesto de mortalidad cardiovascular-readmisión por insuficiencia cardiaca o renal en 17% comparado con placebo; se reportó hasta 14% de pérdidas debido a sujetos que suspendieron serelaxina por hipotensión significativa. Asimismo, el protocolo fue modificado para un análisis final por intención de tratar.
El RELAX-AHF, publicado en 2013, incluyó 1161 participantes con insuficiencia cardiaca aguda con TAS > 125 mmHg e insuficiencia renal, distribuidos en dos brazos: infusión continua de serelaxina durante 48 horas (n = 581) o placebo (n = 580). Serelaxina fue bien tolerado; sin embargo, no tuvo efecto significativo en los puntos finales de muerte cardiovascular o readmisión por insuficiencia cardiaca o renal). Hacen falta más ensayos clínicos para determinar el lugar preciso de este fármaco en la terapéutica actual.
Cinaciguat
Es un agente vasodilatador que actúa a través de la activación de la guanilato ciclasa soluble. Es un fármaco recientemente desarrollado, por lo cual carece de grandes ensayos clínicos. Sin embargo, en el pequeño estudio fase IIb COMPOSE, cinaciguat falló para demostrar beneficio en disnea o índice cardiaco en pacientes con insuficiencia cardiaca aguda, asociándose a hipotensión incluso a dosis bajas. Es improbable que en un futuro próximo reciba aprobación por la FDA en este contexto.
Hidralazina
A pesar de ser un antiguo vasodilatador, su mecanismo de acción no está del todo dilucidado, pero presuntamente se atribuye a su acción en los canales de potasio del músculo liso vascular. Actúa primordialmente como dilatador arteriolar. En la actualidad es un fármaco en desuso como tratamiento de la hipertensión arterial. Probablemente su indicación principal y más clara sea en combinación con dinitrato de isosorbide como terapia conjunta en pacientes con insuficiencia cardiaca con fracción de expulsión reducida en tratamiento concomitante con bloqueadores β, este beneficio está principalmente demostrado en pacientes afroamericanos, así como en pacientes con contraindicaciones para IECA-ARA-II. En estos contextos las directrices de la ACCF/ AHA otorgan un alto nivel de evidencia (clase I y IIa, respectivamente); esta combinación produjo reducción del riesgo relativo de mortalidad de 43% y de insuficiencia cardiaca en 33%, con un número necesario a tratar (NNT) tan bajo como siete pacientes. Sin embargo, estos datos deben tomarse con gran prudencia porque proceden del V-HeFT I en el que hidralazina-nitrato se compararon contra placebo-prazocin en pacientes que no estaban con IECA-ARA-II ni bloqueadores β. Posteriormente en el V-HeFT II la combinación hidralazina/nitrato fue menos eficaz que enalapril para reducir la mortalidad en pacientes con insuficiencia cardiaca con fracción de expulsión reducida.
Las dosis habituales como tratamiento antihipertensivo varían entre 25-100 mg cada 12 horas, mientras que en el escenario de la insuficiencia cardiaca se recomienda la dosis de 37.5 mg de hidralazina/20 mg de isosorbide combinadas en una sola tableta tres veces a día.
Agentes vasodilatadores en hipertensión arterial
IECA-ARA-II
En función de las recomendaciones europeas más recientes y el advenimiento del JNC8, (ambos publicados con gran cercanía cronológica), actualmente se recomienda el inicio de fármacos antihipertensivos en individuos con hipertensión arterial grado 1 y riesgo cardiovascular elevado (uno o dos factores de riesgo) o en grado 2 y 3, independiente de éste.
Los IECA-ARA-II son fármacos efectivos como monoterapia para el tratamiento de la hipertensión arterial (con excepción de los ancianos y de las personas de origen afroamericano).
En función de la controversia que existía en metanálisis previos, el ONTARGET demostró la no inferioridad de telmisartán frente a ramipril en eventos cardiovasculares mayores, evento vascular cerebral (EVC) y muerte por cualquier causa. Sin embargo, algunos datos sugieren que, en general, los IECA-ARA-II podrían ser menos eficaces para la prevención de EVC que otros antihipertensivos.
Los IECA-ARA-II son fármacos que se prefieren como antihipertensivos de primer orden cuando existen condiciones clínicas específicas, hipertrofia ventricular, microalbuminuria, infarto previo, insuficiencia cardiaca con fracción de expulsión reducida (vide supra), enfermedad arterial periférica o diabetes. Asimismo, son menos recomendados en ancianos y personas afroamericanas porque ambos grupos tienen menor respuesta a los IECA-ARA-II y podrían beneficiarse más de un calcio-antagonista o de la adición de una tiazida.
El tratamiento con más de dos fármacos se recomienda en pacientes con riesgo cardiovascular alto, el ACCOMPLISH demostró la superioridad de la combinación benazepril-amlodipino sobre la combinación benazepril-hidroclorotiazida, con reducción absoluta del RR de 2.2% y un HR de 0.8 (IC95% 0.72-0.9, p < 0.001) a pesar de alcanzar niveles similares de presión arterial, asimismo, el ASCOT mostró también la superioridad de esa combinación frente a bloqueadores β-diuréticos.
El Cuadro 2 resume la prescripción de vasodilatadores en hipertensión arterial y su dosis meta según la evidencia científica disponible.
Cuadro 2. Vasodilatadores en hipertensión arterial
| IECA-ARA-II | Dosis inicial | Dosis meta* |
|---|---|---|
| Lisinopril | 10 mg c/24 h | 40 mg c/24 h |
| Captopril | 25-50 mg c/8-12 h | 150-200 mg c/12 h |
| Ramipril | 2.5 mg cada 24 h | N/D |
| Enalapril | 5 mg c/12 h | 20 mg c/12 h |
| Valsartán | 40-80 mg c/24 h | 160-320 mg c/24 h |
| Losartán | 25-50 mg c/12 h | 100 mg c/12 h |
| Telmisartán | 20 mg c/24 h | N/D |
| Irbesartán | 75 mg c/24 h | 300 mg c/24 h |
| Candesartán | 4 mg c/24 h | 12-32 mg c/24 h |
| Amlodipino | 2.5 mg c/24 h | 10 mg c/24 h |
| Diltiazem (xr) | 120-180 mg c/24 h | 360 mg c/24 h |
| Felodipino | 2.5-20 mg c/24 h | ND |
| Hidralazina | 25 mg c/12 h | ND |
| Prazocina | 2 mg c/8 h | ND |
*Dosis alcanzada y recomendada por el JNC8.
ND: no disponible o sin evidencia.
En el contexto de las urgencias cardiovasculares, los IECA-ARA-II juegan un papel importante en el control de la presión arterial durante y en el periodo inmediato a un EVC. Esto deriva de los estudios ACCESS (que administró candesartán) y CHHIPS (que administró lisinopril), en los que se indicó tratamiento antihipertensivo cuando la TAS fue > 160 mmHg en el contexto de un EVC agudo.
Antagonistas de los canales de calcio
Se trata de un grupo heterogéneo de fármacos que actúan mediante inhibición selectiva de los canales de calcio tipo L del músculo liso vascular. Son fármacos ampliamente prescritos en la práctica clínica diaria.
Pueden dividirse en función de su composición química en dihidropiridinas (DHP); nifedipino, amlodipino y nicardipino, entre otros, y no DHP (verapamil y diltiazem), estos últimos también con efectos importantes en el cronotropismo cardiaco y la vasculatura pulmonar.
Las DHP, cuyo arquetipo es el nifedipino, provocan vasodilatación mediante su unión a la subunidad α-1 de los canales de calcio tipo L y, a diferencia de los antagonistas de los canales de calcio no-DHP, tienen poco efecto en el nodo sinusal y fibra miocárdica.
Las indicaciones de mayor peso para los antagonistas de los canales de calcio en cardiología son principalmente en el tratamiento de la hipertensión (particularmente efectivos en ancianos y en pacientes de raza negra). Una revisión sistemática reciente que incluyó 16 ensayos clínicos controlados, con varias DHP (amlodipino, lercandidipino, mandipino, nicardipino y felodipino) mostró de forma consistente un patrón de reducción continua y estable de la presión arterial a lo largo del día.
Destacan los hallazgos del ALLHAT en el que un antagonista de los canales de calcio (amlodipino) se comparó contra otros antihipertensivos. Tras un seguimiento promedio de 4.9 años, amlodipino mostró la misma reducción del compuesto enfermedad coronaria fatal y no fatal que un IECA, tiazida o bloqueador α1, así como reducción de diabetes de nuevo inicio, con beneficio neto en la reducción de mortalidad, aunque a un costo de incrementar los eventos de insuficiencia cardiaca (RR 1.38 IC95% 1.25-1.52, esto en comparación con una tiazida), este ultimo beneficio demostrado también en el ASCOT, estudio de mayor duración y tamaño que el ALLHAT. Se han comentado previamente los beneficios de la combinación IECA-antagonistas de los canales de calcio demostrados en el ACCOMPLISH.
En el contexto particular de las emergencias hipertensivas, el nicardipino es bastante efectivo como parte de la terapéutica, con un NNT tan bajo como 2 (similar al lacidipino) comparado contra placebo. En el estudio CLUE que distribuyó al azar 226 pacientes con emergencia hipertensiva (media de presión arterial sistólica 212 mmHg) para recibir nicardipino (n = 116) vs labetalol (n = 110) se observó que con el primero se lograba más frecuentemente la meta preespecificada de reducción de presión arterial sistólica en los primeros 30 minutos (OR 2.73, IC95% 1.1-6.7). En este sentido, se ha prescrito en los siguientes escenarios clínicos: encefalopatía hipertensiva, disección aórtica (en combinación con esmolol), eclampsia, insuficiencia renal aguda-anemia microangiopática, intoxicación por cocaína (en combinación con una benzodiacepina). La dosis apropiada de nicardipino es independiente del peso del paciente, se recomienda comenzar con una tasa de infusión de 5 mg/h incrementando 2.5 mg/h cada 5 minutos titulando hasta alcanzar la presión arterial deseada (dosis máxima: 30 mg/h).
Bloqueadores α1
En este grupo se incluyen: doxazosina, prazosin, terazosina, entre otros. De éstos, el segundo es el de mayor prescripción en nuestra práctica clínica diaria. Evidentemente su mecanismo de acción es la inhibición de receptores adrenérgicos α-1 (posinápticos) en el músculo liso vascular; impidiendo así la vasoconstricción.
Son fármacos que están en desuso, se consideran probablemente de última opción como vasodilatadores, en especial como tratamiento de la hipertensión arterial y excepcionalmente se recomiendan como monoterapia. Algunas de sus pocas virtudes son un efecto favorable en el perfil de lípidos y la disminución de los síntomas del prostatismo. Lamentablemente estos efectos se ven oscurecidos por incremento de los episodios cardiovasculares: incremento en la frecuencia de episodios de infarto e insuficiencia cardiaca según el ALLHAT.
Las dosis habituales del prazosin como antihipertensivo varían entre 2 y 20 mg dos o tres veces al día. Se recomienda comenzar con dosis de 1 mg por las noches para evitar los síntomas producidos por hipotensión postural, particularmente en ancianos. La taquifilaxia sobreviene con rapidez.
Cabe destacar el caso particular de la fentoloamina que también tiene actividad antagonista α-2 (en receptores presinápticos) y cuya indicación precisa es el tratamiento de la hipertensión asociada con feocromocitoma.
Nitrovasodilatadores
Favorecen la relajación del músculo liso vascular mediante la donación de óxido nítrico. Esta donación puede ser mediante su reducción a óxido nítrico cuyo arquetipo es la nitroglicerina (fármacos propiamente conocidos como nitratos) o prescindiendo de esa reducción (no nitratos), como el caso del nitroprusiato.
En cardiología, se han prescrito ampliamente en el tratamiento de las emergencias hipertensivas y se prefieren particularmente cuando se asocia edema pulmonar cardiogénico o isquemia; en este escenario la nitroglicerina se considera un venodilatador potente y sólo en dosis altas afecta el tono arterial. Reduce la presión arterial mediante la reducción de la precarga y el gasto cardiaco (ambos efectos indeseables en pacientes con perfusión cerebral y renal comprometida). Asimismo, exacerba la taquicardia refleja. Sin embargo, pueden prescribirse dosis bajas de nitroglicerina (60 mg/min) como complemento de otros tratamientos antihipertensivos por vía intravenosa.
El nitroprusiato, si bien se ha prescrito en la práctica clínica como vasodilatador arterial y venoso por más de cuatro décadas, reduce el flujo sanguíneo cerebral y aumenta la presión intracraneal (efectos particularmente desfavorables en pacientes con encefalopatía hipertensiva o tras un EVC, por lo que debe evitarse en este grupo de pacientes). Asimismo, es capaz de provocar robo coronario y en un ensayo clínico demostró incremento de la mortalidad cuando se administró en las primeras horas posteriores a un síndrome coronario. Por último, puede causar citotoxicidad debido a la liberación de tiocinato y cianuro e interferencia con la respiración celular. Hay datos que sugieren que las tasas de infusión de nitroprusiato superiores a 4 μg/kg/ min, por tan sólo dos a tres horas puede llevar a concentraciones de cianuro que se encuentran en el rango tóxico. Lamentablemente continúa siendo un fármaco ampliamente prescrito en nuestro medio.
Al tener en cuenta el potencial de toxicidad grave con nitroprusiato, debe prescribirse únicamente cuando otros agentes vasodilatadores intravenosos no están disponibles, sólo en circunstancias clínicas específicas y en pacientes con función renal y hepática conservadas. La duración del tratamiento debe ser tan corta como sea posible y la velocidad de infusión no debe exceder de 2 μg/kg/min; una infusión de tiosulfato debe administrarse a pacientes que reciben dosis más altas.
El Cuadro 3 resume los vasodilatadores prescritos en las emergencias hipertensivas.
Cuadro 3. Vasodilatadores en emergencias hipertensivas
| Fármaco | Dosis | Presentacion y preparación |
|---|---|---|
| Nitroprusiato* | 0.25-2 mcg/kg/min | Frasco de 50 mg; aforar en 250 cc de SS 0.9% o G5%. |
| Nitroglicerina | 5-200mcg/min | Frasco de 50 mg; aforar en 250 cc de SS 0.9% o G5%. |
| Nicardipino | 5-15 mg/h | Ámpulas de 25 mg; aforar en 250 cc de SS 0.9% o G5%. |
| Hidralazina | 5-10 mg | Frasco de 20 mg/mL. Bolo dosis-respuesta. |
*Requiere protección del sistema de infusión contra rayos ultravioleta.
Agentes vasodilatadores en cardiopatía isquémica incluido síndrome coronario isquémico agudo
IECA-ARA-II
La administración de IECA se considera apropiada en pacientes con síndrome coronario isquémico agudo con el fin de evitar el remodelado ventricular. Esto se sustenta en el famoso estudio GISSI-3, en el que lisinopril, iniciado en las primeras 24 horas, se asoció con reducción de mortalidad (OR 0.88 [IC95% 0.79-0.99]), así como de disfunción ventricular (OR 0.9 [IC95% 0.84-0.98]), esto en el contexto de pacientes llevados a reperfusión y con administración concomitante de bloqueadores β y aspirina.
En el caso de los pacientes con infarto agudo de miocardio sin elevación del segmento ST el principal grupo beneficiado son los sujetos con FEVI < 40% en presencia o en ausencia de congestión pulmonar. El beneficio de los IECA puede ser tan temprano como las primeras 24 horas (vigilando la función renal y evitando la hipotensión) y su efecto en la reducción de la mortalidad es claro en los primeros 30 días. Asimismo, deberán administrarse en los pacientes que cursen con infarto agudo al miocardio sin elevación del segmento ST en presencia de hipertensión arterial, diabetes o IRC estable, independientemente de la FEVI.
Asimismo, en pacientes con infarto agudo de miocardio con elevación del segmento ST debe hacerse todo lo posible para que los pacientes con infarto de localización anterior reciban tratamiento con IECA-ARA-II en las primeras 24 horas, FEVI < 40% o ambos. En este grupo particular de pacientes el beneficio de los IECA es independiente del tratamiento fibrinolítico, antiagregante y bloqueadores β. Los pacientes con mayor beneficio son los que padecen infarto de localización anterior, insuficiencia cardiaca, antecedente de infarto y taquicardia. En ausencia de contraindicaciones, estos pacientes deben recibir bloqueo completo del eje con antagonistas de la aldosterona.
En este contexto en particular no es prudente generalizar los mismos beneficios a los ARA-II, pues sólo valsartán ha demostrado no inferioridad frente a captopril (estudio VA-LIANT). El Cuadro 4 resume la posología en este escenario.
Cuadro 4. IECA-ARA-II en infarto agudo de miocardio con elevación del segmento ST
| IECA-ARA-II | Dosis inicial | Dosis meta* |
|---|---|---|
| Lisinopril | 2.5 - 5 mg c/24 h | 10 mg c/24 h |
| Captopril | 6.25 - 12.5 mg c/8 h | 25 - 50 mg c/8 h |
| Ramipril | 2.5 mg c/12 h | 5 mg c/12 h |
| Valsartán | 20 mg c/12 h | 160 mg c/12 h |
* Basada en las directrices ACC/AHA.
El beneficio de los IECA no se reduce únicamente a su propiedad vasodilatadora; tienen efectos en el lecho vascular renal (disminuyen la presión intraglomerular y la proteinuria). Asimismo, tres IECA: ramipril, perindopril y trandolapril, han demostrado efectos denominados cardioprotectores.
Antagonistas de los canales de calcio
Sólo verapamil tiene aprobación por la Dirección de Alimentos y Fármacos de Estados Unidos (FDA) para su administración en angina inestable, recordando siempre el papel preponderante y ganado a pulso de los IECAS y bloqueadores β en este escenario. Sin embargo, ante la existencia de contraindicaciones para bloqueadores β e isquemia persistente, las recomendaciones son claras para la administración temprana de los antagonistas de los canales de calcio no-DHP (evitar las DHP, particularmente nifedipino de liberación inmediata).
Los antagonistas de los canales de calcio son antianginosos efectivos por lo que también suelen prescribirse en la angina estable y son fármacos aprobados para su administración en pacientes con espasmo coronario (angina variante de prinzmetal).
Estos agentes tienen, además, otras propiedades benéficas que van más allá de su efecto como vasodilatadores, por ejemplo a las DHP se les atribuyó capacidades antiaterogénicas; el estudio CAPARES demostró que el tratamiento con amlodipino en pacientes con enfermedad coronaria documentada provocaba reducción de los eventos cardiovasculares (comparado con placebo).
Nitrovasodilatadores
En el síndrome coronario isquémico agudo, la nitroglicerina sublingual se recomienda para el control inicial del angor (indicación clase IC). Mientras que la vía IV se reserva para el tratamiento de isquemia persistente o descontrol hipertensivo en el contexto del síndrome coronario isquémico agudo (indicación clase IB), es menester evitar su administración en los infartos inferiores con extensión mecánica al ventrículo derecho y en los pacientes en choque cardiogénico o síndrome vasopléjico.
Asimismo, los nitratos se prescriben como tratamiento sintomático de la angina de esfuerzo. Se prefieren, particularmente, las preparaciones orales de liberación prolongada de mononitrato de isosorbide. La dosis recomendada es de 20 mg dos veces al día separadas por un mínimo de siete horas para reducir tolerancia con incremento gradual hasta la dosis meta de 120-240 mg/día.
En la Figura 2 se ilustran los ensayos clínicos más trascendentales que sustentan las diversas indicaciones (ocasionalmente yuxtapuestas) de los agentes con propiedades vasodilatadoras en la cardiología moderna.
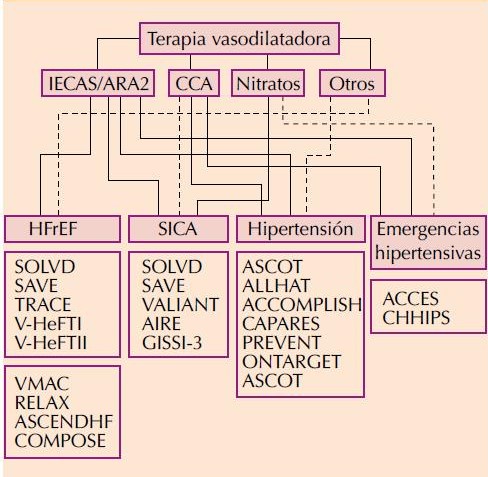
Figura 2. Vasodilatadores en medicina cardiovascular. El primer nivel muestra los grupos más importantes de vasodilatadores, posteriormente se señala, mediante una línea continua las indicaciones precisas y con mayor evidencia científica; las líneas discontinuas indican evidencia poco clara (o administración si existen contraindicaciones o no se encuentra disponible el agente de primera elección). La ausencia de conexión muestra falta de evidencia clínica o contraindicación. Por último, en el último nivel se desglosan los principales ensayos clínicos que apoyan la administración de estos fármacos en cada contexto específico. Ver texto para detalles específicos.
CONCLUSIONES
Papel preponderante de los IECA (y con menor evidencia los ARA-II) en todos los escenarios clínicos.
Nesiritida, serelaxina y cinaciguat aún están pendientes de demostrar efecto benéfico en desenlaces duros en insuficiencia cardiaca con fracción de expulsión reducida.
Mayor beneficio de antagonistas de los canales de calcio en pacientes afroamericanos y ancianos con hipertensión arterial.
Inicio temprano de IECA en pacientes con infarto agudo al miocardio sin elevación del segmento ST / infarto agudo de miocardio con elevación del segmento ST y FEVI < 40%, infarto agudo de miocardio con elevación del segmento ST de localización anterior o diabetes mellitus.
Eventual taquifilaxia con administración de nitratos en cualquier contexto.
¿QUÉ SE SABE DEL TEMA?
Los vasodilatadores son un grupo heterogéneo de fármacos.
El término siempre ha sido ambiguo y propenso a confusión con respecto a los fármacos que deben incluirse.
La evidencia acerca de la administración de vasodilatadores es heterogénea y en ocasiones proviene de grandes ensayos clínicos y en otros casos, de pequeños estudios unicéntricos.
¿QUÉ APORTA DE NUEVO?
Se otorga una perspectiva general del nicho que ocupan estos fármacos actualmente con una orientación clínica.
Se incluyen fármacos de desarrollo reciente en una visión integral.
Se revisa el origen de sus indicaciones principales plasmadas actualmente en diversas guías de práctica clínica.











 nueva página del texto (beta)
nueva página del texto (beta)


