Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Acta pediátrica de México
versión On-line ISSN 2395-8235versión impresa ISSN 0186-2391
Acta pediatr. Méx vol.35 no.5 México sep./oct. 2014
Artículo de revisión
Estreñimiento funcional en pediatría
Functional Constipation in Pediatrics
Luis De la Torre Mondragón1, Gabriela Hernández Vez2
1 Director. Colorectal Center for Children. Children's Hospital of Pittsburgh of UPMC. Division of Pediatric General and Thoracic Surgery. University of Pittsburgh, School of Medicine.
2 Gastroenteróloga y endoscopista pediatra.
Correspondencia:
Dr. Luis De la Torre Mondragón
One Children's Hospital Drive
4401 Penn Avenue
Faculty Pavilion Suite 7135
Pittsburgh, PA 15224
luis.delatorre@chp.edu
Recibido: 6 de junio 2014
Aceptado: 11 de agosto 2014
RESUMEN
El estreñimiento es un problema común y es una de las principales causas de consulta en la edad pediátrica, sus complicaciones indican un problema en el diagnóstico, en el tratamiento, o en ambos. Este trabajo está dirigido a los médicos que atienden niños con estreñimiento funcional e intenta explicar, de una manera práctica, cómo diagnosticar este problema destacando la información imprescindible que se debe obtener de la historia clínica y los estudios auxiliares de diagnóstico que pueden ser de utilidad para descartar organicidad. El "programa de rehabilitación intestinal" es la forma de tratamiento que se propone; éste tiene un éxito mayor a 90%, incluso en pacientes con estreñimiento crónico-grave en el que las recaídas y los fracasos son frecuentes.
Palabras clave: estreñimiento, laxante, enema, megarrecto.
ABSTRACT
Constipation is a common disease and one of the most frequent reasons of visits in pediatric clinics, complications related to constipation denote an inadequate diagnosis and/or treatment. This article is addressed for physicians who provide care to children with functional constipation and, it proposes in a practical manner how to diagnose this problem, emphasizing the essential information that should be obtained from the clinical history and from the workup helpful for its diagnosis.
The "bowel management program" is the proposed treatment; this program has a rate success higher than 90%, even, in patients with severe chronic constipation with frequent relapses and multiple treatments.
Key words: Constipation, laxative, enema, megarectum.
INTRODUCCIÓN
El estreñimiento es un problema común y una de las principales causas de consulta en la edad pediátrica; corresponde a 3% de la consulta del pediatra general y a 25% de la consulta del gastroenterólogo pediatra.1,2 Parece existir un aumento en la frecuencia del estreñimiento en los últimos años que podría relacionarse, entre otros factores, con un menor consumo de fibra en la dieta y con una vida más sedentaria, características comunes de los países occidentales.
La prevalencia del estreñimiento varía con la edad, teniendo un pico de incidencia entre los 2 y los 4 años. Un estudio realizado en más de 4 000 niños menores de dos años constató una prevalencia de 2.9% en niños de un año, que asciende a 10.8% a los dos años de edad. Coincidiendo con el control de esfínteres y con la edad de escolarización puede llegar a 34%.1,2
Raramente puede establecerse una causa orgánica del estreñimiento, en 90% de los casos corresponde al funcional.1 Aunque la fisiopatología en la infancia no es bien conocida, en la mayoría de los casos encontramos un antecedente de defecación dolorosa que marca el inicio del cuadro. Los factores que pueden asociarse con el estreñimiento funcional son, en los lactantes, el destete y el inicio de la ablactación; en el preescolar los problemas durante el entrenamiento del control de esfínteres; en los escolares el ingreso a la escuela, la retención de la evacuación por la prohibición para ir al baño, problemas emocionales y cambios de ambiente, así como la poca ingesta de fibra y agua en la dieta.3-6 En estos niños deben evaluarse los síntomas y signos de alarma para diferenciar entre estreñimiento funcional y estreñimiento secundario.
Para entender mejor al niño con estreñimiento debemos saber que es un síntoma que se define como: dificultad para vaciar de manera completa, periódica, voluntaria y placentera el contenido fecal que almacena el recto, la cual es referida por los pacientes o sus familiares como disminución en la frecuencia de las evacuaciones, heces duras que en ocasiones generan dolor durante la evacuación, pujo excesivo, evacuación incompleta, tiempo prolongado para lograrla, o bien imposibilidad de evacuar a pesar del esfuerzo.6 El estreñimiento puede estar asociado con incontinencia fecal, que consiste en la evacuación involuntaria por falta de control de esfínteres en un niño con edad de desarrollo mayor de 4 años.3,6 El parámetro más objetivo para determinar su existencia es la frecuencia de las evacuaciones. En condiciones normales, dicha frecuencia varía en función de la edad. El patrón normal del adulto, de tres al día a tres por semana, es alcanzado aproximadamente a los 4 años de edad (Cuadro 1).

Existen guías y recomendaciones generales para el estudio y tratamiento del estreñimiento; sin embargo, es importante recordar que cada paciente es diferente, por lo que debemos individualizar el abordaje de estudio, si fuese necesario y las formas de tratamiento. En el año 2006 se revisaron los consensos y modificaciones de los criterios de Roma (realizados por expertos) y se publicaron como Criterios de Roma III (Cuadro 2). Es indispensable conocer este material, para poder utilizarlo y aplicarlo. Para establecer un adecuado diagnóstico diferencial será fundamental una historia clínica y una exploración física exhaustiva prestando atención a los signos y síntomas de alarma. En la mayoría de las ocasiones no será necesario realizar pruebas complementarias.
ETIOLOGÍA
El estreñimiento secundario representa entre 5 y 10% de los casos pediátricos.7-9 En ellos, la retención fecal resulta de alguna enfermedad o condición anormal subyacente. Por ejemplo, algunas causas de estreñimiento secundario pueden ser congénitas (como malformación anorrectal, enfermedad de Hirschsprung, agenesia de sacro o mielomeningocele, entre otras) o bien un problema hormonal (como hipotiroidismo, diabetes mellitus), entre muchas causas más.
En el estreñimiento funcional, también conocido como estreñimiento primario, el principal detonador para la retención fecal es la evacuación dolorosa, la que lleva a mayor retención con la finalidad de evitar el dolor; en breve, la pared rectal se acomoda al nuevo contenido y la sensación de evacuar se pierde hasta que llegan más heces al recto, distendiendo nuevamente sus paredes y vuelven a desencadenar la sensación para evacuar. La retención fecal va distendiendo de manera progresiva el recto, el cual aumenta su diámetro (megarrecto) (Figura 1) y disminuye la elasticidad de la fibra muscular. 3-5
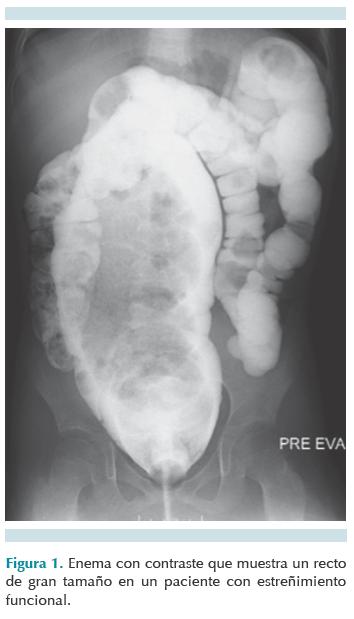
La expulsión de heces muy voluminosas y duras, secundario al aumento de la capacidad del recto, se torna un evento muy traumático que el niño siempre trata de evitar, por lo que vuelve a retenerlas y se crea un círculo vicioso. Debido a que este tipo de estreñimiento es el más frecuente, nos dirigiremos a él en este trabajo.
DIAGNÓSTICO
El diagnóstico de estreñimiento no debe en realidad representar mayor problema, se establece con una historia clínica completa y un examen físico general y sistemático. Se reservan las exploraciones complementarias para casos de fracaso de tratamiento o cuando la historia clínica y la exploración orienten hacia una posible causa orgánica.9 El interrogatorio es fundamental; además es importante establecer el significado del término "estreñimiento" para los familiares o el paciente ya que, en ocasiones, en los lactantes puede confundirse con disquecia del lactante. Se aconseja indagar en la historia psicosocial del niño recogiendo datos sobre posibles circunstancias desencadenantes como el inicio del entrenamiento del control de esfínteres, la muerte de algún familiar, el nacimiento de algún hermano, problemas escolares o cambio de escuela o actividades cotidianas. Si el niño va a la escuela es importante saber si allí utiliza el baño y si no, se debe indagar la causa; convivencia y relaciones con compañeros y la posibilidad de abuso sexual, así como la estructura familiar. Debe indagarse también la existencia de enuresis, infecciones urinarias y de medicaciones que favorezcan el estreñimiento.9,10
No debe dejarse de lado la valoración nutricional, dentro de ella se realizará una historia dietética que nos informe sobre los hábitos alimenticios y la ingesta de fibra y, principalmente, de líquidos; bien por recordatorio de 24 horas o por frecuentación de alimentos. La mayoría de los niños con estreñimiento funcional tienen un peso normal o incluso sobrepeso, mientras que en el estreñimiento de causa orgánica se observa con más frecuencia desnutrición.11
Se debe interrogar acerca del momento de la primera evacuación después del nacimiento, duración de evacuaciones meconiales, determinar la edad de inicio del estreñimiento y su tiempo de evolución (con la mayor exactitud), recabar datos acerca de la frecuencia del ritmo intestinal, el tamaño y consistencia de las heces, si hay dolor al evacuar, si cursa con dolor abdominal; el dolor abdominal puede ser el síntoma de presentación del estreñimiento en el niño mayor; presencia de sangre en las heces o en el papel de baño, cuál es la conducta o postura de retención fecal, si existe manchado fecal de la ropa interior o área perianal, que en algunas ocasiones se confunde con diarrea; precisar los tratamientos recibidos, conocer las dosis y duración, adhesión y respuesta a tratamientos previos. En el Cuadro 3 se resumen los signos y síntomas de alarma que deben interrogarse y evaluarse para descartar estreñimiento secundario.
En la exploración física deben abarcarse el hábito externo, peso, talla y examen por órganos y sistemas, con la intención de descartar enfermedades asociadas. En el abdomen debe buscarse la presencia de masas palpables que correspondan a fecalomas y su localización (proximal, distal, difusa). En la región lumbosacra la presencia de malformaciones, áreas con aumento de volumen, zonas pilosas, fosita pilonidal y soluciones de continuidad que orientan hacia defectos del tubo neural o alteraciones de la médula espinal. La exploración del reflejo abdominal y cremastérico, la inervación de las extremidades inferiores y la sensibilidad de la región anal son necesarias para descartar enfermedades medulares. En el periné la inspección debe dirigirse a la búsqueda de alteraciones en la anatomía. El tacto rectal debe hacerse a todos los lactantes y a niños mayores con estreñimiento refractario al tratamiento. Debe realizarse explicando previamente el procedimiento al paciente, ya que para muchos niños estreñidos supone una experiencia desagradable que debe efectuarse con fines diagnósticos y no repetirse en las visitas de seguimiento. Se recomienda hacer el tacto rectal sólo en la primera visita, para evaluar las características físicas del canal anal y su contenido, así como una palpación de la pelvis en búsqueda de alteraciones anatómicas o tumores. En el estreñimiento funcional el ámpula rectal es corta, dilatada y llena de heces.6-9
Después de obtener la historia clínica se tendrá una idea clara del posible origen del estreñimiento y se solicitarán los estudios de laboratorio y gabinete que se consideren necesarios. A continuación se mencionan los más comunes, así como su importancia en este problema.
Estudios auxiliares para el diagnóstico
Los pacientes que cumplen con los criterios de Roma III para estreñimiento funcional no requieren, en general, de pruebas de diagnóstico. Los estudios auxiliares se reservan para los casos en que el interrogatorio o la exploración física revelan datos sugestivos de enfermedad orgánica y para pacientes refractarios a un tratamiento adecuado y bien cumplido.
Cuando la historia clínica indica que el estreñimiento inició durante la etapa neonatal o en los primeros 3 meses de vida se deben realizar pruebas de función tiroidea y una biopsia de recto en búsqueda de hipotiroidismo o enfermedad de Hirschsprung, respectivamente.8,9
Se recomienda el uso rutinario de la radiografía simple de abdomen para el estreñimiento funcional y es indispensable en los casos de incontinencia en los que la exploración no permite identificar heces retenidas, ya sea por obesidad o imposibilidad de realizar tacto rectal (rechazo, sospecha de abuso sexual).6
El colon por enema se indica en pacientes con datos clínicos sugestivos de malformaciones anatómicas, estenosis colónica o enfermedad de Hirschsprung.6-9
La forma de realizar el enema con contraste es utilizando una sonda sin globo y colocando cinta adhesiva en cantidad suficiente para crear un tope a 1 cm del orifico distal de la sonda para evitar fuga del medio de contraste. La sonda se introduce máximo 1 cm y se utiliza contraste hidrosoluble sin bario; se instila el medio con jeringa de irrigación lentamente y sin ejercer mucha presión; se utiliza el fluoroscopio para tener una visualización dinámica que permita hacer una mejor evaluación. El estudio siempre lo iniciamos en proyección lateral. Ante la sospecha de enfermedad de Hirschsprung el estudio debe realizarse sin preparación intestinal previa, evitando la manipulación rectal 48 horas antes y con la menor cantidad posible de contraste, así como introducir lo menos posible la sonda para evitar que por esta razón no se determine la zona de transición.8
Habitualmente, los estudios fisiológicos de la motilidad del colon y recto no contribuyen para tomar decisiones terapéuticas en los pacientes con estreñimiento funcional ni son necesarios; sin embargo, pueden generar información valiosa para entender formas que, por fortuna, son mucho menos comunes como la seudoobstrucción intestinal o la enfermedad de Hirschsprung.7,8
TRATAMIENTO
Los objetivos del tratamiento deben estar encaminados a restaurar la confianza del niño en sí mismo, retornar al hábito defecatorio no doloroso con heces pastosas y lubricadas, eliminar la impactación fecal cuando exista, normalizar la dinámica familiar alterada en muchos casos, estimular hábitos de defecación regular y evitar las recidivas. Para ello es imprescindible una combinación de medidas en las que se incluyan la educación del niño y sus padres, la modificación del comportamiento, las medidas dietéticas y el tratamiento médico. Es importante el uso de un diario en el que se reflejen la frecuencia de la defecación, la consistencia de las evacuaciones, los episodios de incontinencia, la ingesta de alimentos ricos en fibra, cantidad de agua consumida y el uso de medicamentos.
Las recomendaciones actuales son empíricas y basadas en la experiencia clínica, ya que los estudios bien diseñados que demuestran la eficacia de las diferentes modalidades de tratamiento son muy escasos.9
Los pacientes con estreñimiento funcional se benefician de manera extraordinaria con el "programa de rehabilitación intestinal" que tiene un éxito mayor a 90%. Este programa se basa en ensayar diariamente y bajo supervisión médica la cantidad de laxante que necesita cada paciente para obtener una evacuación diaria eficiente. Los padres generalmente se preocupan (pero no lo externan) acerca del riesgo de los medicamentos en ocasionar un intestino "perezoso" o "dependiente" de laxantes. Estos conceptos erróneos deben aclararse anticipadamente y explicarles que el efecto de estos medicamentos es local en las heces, como suavizantes y ablandadores y que no tienen ningún efecto en la contracción o espasmo del colon, además de la prácticamente nula absorción a través del intestino y la seguridad que tienen en su uso crónico.
El programa inicia con un amplio y explícito comentario y explicación sobre el origen de este problema funcional y de cómo funciona el tratamiento a los padres y pacientes, pues de lo contrario no se tendrá éxito durante el programa. Debe además seguirse el principio psicológico de ignorar el fracaso y premiar el éxito, premiándose, inicialmente, más el intento que el logro de la defecación. Es importante saber que el estreñimiento es un largo proceso que repercute en la calidad de vida de los pacientes y de sus familiares y que en muchas ocasiones ameritará apoyo psicológico.10
Educación
La educación es un componente importante del tratamiento; es imprescindible explicar al niño (cuando su condición le permita comprender) y a sus familiares que el mecanismo de la incontinencia fecal es involuntario, producto de una retención fecal excesiva, que su resolución depende del tratamiento exitoso y también cómo funciona el tratamiento y los cambios conductuales que deben realizarse. La modificación en el comportamiento incluye el obligarlos a ir al baño después de cada tiempo de comida para aprovechar el reflejo gastrocólico y mantenerlos en el escusado, siempre cómodos, por al menos 10 minutos. Se evitarán los baños hostiles (sucios, mojados, con falta de higiene, etc.). Después de unas semanas encontrarán su ritmo intestinal y su "hora" y será suficiente acudir al baño después de una o dos de las comidas principales. La mayoría de los niños estreñidos carecen del hábito de la defecación. En menores de 2-3 años no se aconseja crearlo hasta que se obtenga un patrón de defecación normal. Posteriormente será el momento de iniciar el establecimiento de dicho hábito. Por ello, en muchos casos es aconsejable que el niño continúe con el uso del pañal hasta que el estreñimiento haya desaparecido. El ejercicio físico ayuda, sobre todo en niños con sobrepeso y con poca musculatura abdominal, al adecuado restablecimiento del ritmo defecatorio diario.6,9
Dieta
El aumento en el consumo de fibra y líquidos en la dieta es una medida habitual aunque escasamente documentada en la literatura; un poco más la importancia de la cantidad de agua ingerida diariamente. Por esta razón, la recomendación actual es realizar una dieta balanceada que incluya frutas, verduras y cereales. La Academia Americana de Pediatría recomienda una ingesta de fibra de 0.5 g/kg de peso hasta los 10 años de edad y la Fundación Americana de la Salud recomienda la relación edad (en años) + 5 -10 gramos hasta un máximo de 25-30 gramos. No existen datos en menores de 2 años de edad. En niños más pequeños las papillas de frutas, verduras y cereales aportarán la cantidad de fibra necesaria para formar un adecuado bolo fecal.11 Estudios recientes orientados a aumentar la fibra de la dieta resultan en una mejoría clínica, sobre todo en aquellos niños que presentan un tránsito colónico lento.12 Así mismo, se recomienda el aumento de líquidos logrando por lo menos el requerimiento diario recomendado por Holliday-Segar. Es importante hacer hincapié en la importancia del agua en cantidad adecuada para tener un satisfactorio efecto de los laxantes osmóticos.
Manejo farmacológico
Antes de iniciar cualquier forma de tratamiento es fundamental, en primera instancia, identificar una posible impactación fecal, que se define como una masa fecal grande y dura durante la exploración abdominal, recto dilatado y lleno de materia fecal dura y seca durante la exploración, o excesiva cantidad de heces en el colon en una radiografía simple de abdomen (Figura 2) en el caso de no poderse documentar clínicamente. En estos casos, el primer paso en el tratamiento es realizar la desimpactación. Es posible efectuarla por vía oral o rectal.13 Su elección debe ser discutida y acordada con el paciente y sus familiares. Se aconseja iniciarla durante el fin de semana con la intención de evitar accidentes en la escuela que puedan poner en riesgo la integridad psicosocial del paciente. El objetivo es desalojar las heces impactadas sin provocar dolor ni traumatismo. La desimpactación manual no se recomienda con base en la información disponible y puede tener efectos muy nocivos en el paciente.14 No es raro que el médico fracase en su tratamiento por iniciar un laxante a dosis de mantenimiento antes de detectar que el paciente tiene una impactación fecal.15
Existen diferentes alternativas para lograr la desimpactación rectal como solución salina, solución de fosfatos, soluciones jabonosas, solución de leche de melaza y aceite mineral con sorbitol. No hay evidencia suficiente para recomendar una más que otra. Las soluciones de fosfatos no se recomiendan para menores de dos años debido al riesgo de hiperfosfatemia e hipocalcemia. En lactantes la desimpactación rectal puede lograrse con supositorios de glicerina. Es necesario evitar la aplicación de enemas.6 En caso de decidir realizar la desimpactación por vía oral puede utilizarse con polietilenglicol en dosis de hasta 1-1.5 g/kg/día durante 3-6 días continuos con un éxito de 95% y adecuada tolerancia. Se debe alertar a los pacientes y familiares sobre la posibilidad de mayor incontinencia fecal durante este periodo de tratamiento.13 Después de haber logrado la desimpactación el objetivo del tratamiento debe ser prevenir recurrencias con el uso de laxantes.
Recientemente se han publicado varias revisiones sistemáticas sobre el uso de laxantes en la población pediátrica pero existen pocos estudios controlados para poder definir cuál es el medicamento que debe utilizarse como primera línea de tratamiento (Cuadro 4). Sin embargo, ha crecido la evidencia clínica de los excelentes resultados y la seguridad con el uso de polietilenglicol sin electrólitos, un laxante osmótico insípido en polvo, que puede utilizarse disuelto en jugo, leche o agua y con efecto en la primera semana de tratamiento. Comparado con placebo se ha documentado mejoría en la frecuencia de las evacuaciones y, comparado con lactulosa, tiene mayores beneficios en el número de movimientos intestinales y en disminuir los eventos de incontinencia; tiene el mismo efecto laxante que la leche de magnesia pero ésta tiene menor aceptabilidad y tolerancia.16-18
Estudios recientes no han demostrado ningún efecto adicional con el uso de enemas regulares en el manejo del estreñimiento grave.19 Los senósidos tienen una eficacia inferior en comparación con la lactulosa en el control del estreñimiento, mayores recidivas y más efectos adversos.20 No existe evidencia para utilizar aceites minerales ni docusato de sodio. Las recomendaciones para el uso de miel o azúcar morena en agua o leche, principalmente en lactantes, son anecdóticas.
Se han realizado múltiples estudios para encontrar la dosis ideal de mantenimiento con polietilenglicol y se ha encontrado que hay buenos resultados y adecuada tolerancia con dosis de 0.4 a 1 g/kg/día repartido en 2 dosis al día. La falta de respuesta al tratamiento se debe principalmente al uso de dosis inadecuadas; los médicos no deben de dudar en usar de inicio dosis por arriba de 1 g/kg/día de ser necesario y posteriormente reducirla según la respuesta. El perfil de seguridad del polietilenglicol ha resultado favorable y son pocos los efectos adversos reportados: distensión abdominal, flatulencia, dolor abdominal y escape de evacuaciones. En ninguno de los estudios mencionados con anterioridad se reportaron abandonos de tratamiento a consecuencia de los efectos adversos.13
Los laxantes estimulantes incitan la motilidad colónica. En este grupo se incluyen los senósidos, el picosulfato de sodio y el bisacodilo. La evidencia acerca de su efectividad es insuficiente. No se recomienda su uso en lactantes. Los procinéticos como la cisaprida también han sido utilizados para tratar el estreñimiento en niños. Si bien es superior al placebo no se recomienda su uso considerando que los beneficios no superan a los riesgos.21
Cuando se utiliza un laxante ablandador es importante entrenar a los padres en el ajuste de la dosis según respuesta, y capacitarlos para incrementar la dosis cada 2-3 días en caso de no lograr los objetivos del tratamiento (evacuaciones diarias, suaves y sin dolor) o disminuir la dosis en caso de escapes por evacuaciones líquidas debido a exceso de laxante. Debemos además tener un plan de emergencia en caso de recidiva de impactación fecal. El tratamiento de mantenimiento debe durar por lo menos 6 meses continuos y evitar suspenderlo de forma precipitada; en muchos casos es necesario mantenerlo por varios años. No debe interrumpirse el tratamiento de forma abrupta; más bien, lo conducente es disminuir la dosis poco a poco con vigilancia estrecha del paciente y sus registros diarios, pues es muy probable la recurrencia. Es importante realizar un estrecho seguimiento de los pacientes con estreñimiento. Es útil evaluarlos a las dos semanas de iniciado el tratamiento con el fin de comprobar que la desimpactación se ha realizado correctamente. Posteriormente se pueden citar mensualmente hasta que la terapia se considere adecuada y, posteriormente, en intervalos de entre 3 y 6 meses.15-19
Biorretroalimentación
Consiste en hacer consciente al niño de la mecánica anormal de la defecación, ya sea mediante manometría anorrectal o mediante electromiografía de superficie. El niño tiene la posibilidad, en cada sesión, de comparar su dinámica de la defecación con los patrones normales y practicar para replicarlos. Sin embargo, a largo plazo no existe diferencia entre los niños que reciben terapia convencional más biorretroalimentación y los que sólo reciben terapia convencional.22
Tratamiento quirúrgico
Está indicado sobre todo en algunos casos de estreñimiento secundario entre los cuales la principal indicación es la enfermedad de Hirschsprung.8 Otras condiciones que pueden requerirlo incluyen atresia anal, estenosis colónica, malrotación intestinal, tumores, compresiones, bridas y algunos cuadros de seudoobstrucción intestinal y estreñimiento secundario a mielodisplasias refractarias al tratamiento convencional.3-8
En el estreñimiento funcional el tratamiento quirúrgico ha sido utilizado en muy pocos casos, en los que la alteración de la motilidad colónica es irreversible. Los procedimientos aplicados incluyen miectomía, apendicostomía, cecostomía, colectomía y colostomía con diferentes porcentajes de éxito y un número elevado de complicaciones. La apendicostomía y la cecostomía permiten la aplicación de enemas anterógrados con lo que se disminuyen la retención fecal, la incontinencia y el dolor abdominal.23-31
La mayoría de los casos de estreñimiento funcional puede ser manejada en atención primaria. En ese ámbito el mayor problema es la aplicación de tratamientos insuficientes, bien por la utilización de dosis bajas y durante escaso espacio de tiempo o porque no se ha realizado desimpactación inicial cuando era necesaria. Si los síntomas o los resultados de las pruebas complementarias orientan hacia una causa orgánica se enviará al paciente con el especialista correspondiente, quien realizará las exploraciones indicadas en función de la clínica y de la gravedad. En el caso de estreñimiento funcional se consideran criterios de derivación al gastroenterólogo: el fracaso del tratamiento convencional, el paciente de manejo complicado por precisar ingresos hospitalarios frecuentes, el dolor abdominal recurrente, la incontinencia fecal persistente y la existencia de una importante repercusión psicológica.32
REFERENCIAS
1. Loening-Baucke V. Prevalence, symptoms and outcome of constipation in infants and toddlers. J Pediatr 2005;146:359-63. [ Links ]
2. Van der Berg MM, Benninga MA, Di Lorenzo C. Epidemiology of childhood constipation: a systematic review. Am J Gastroenterol 2006;101:2401-9. [ Links ]
3. Di Lorenzo C, Benninga M. Pathophysiology of pediatric fecal incontinence. Gastroenterol 2004;126:33-40. [ Links ]
4. Gattuso JM, Kamm MA, Talbot IC. Pathology of idiopathic megarectum and megacolon. Gut 1997;41:252-7. [ Links ]
5. Autschbach F, Gassler N. Idiopathic megacolon. Eur J Gastroenterol Hepatol 2007;19:399-400. [ Links ]
6. Baker S. S., Liptak G. S. Colleti R. B. Et al. Clinical Practice Guideline. Evaluation and Treatment of Constipation in infant and children: Recommendations of the NASPGHAN. J. Pediatr Gastroenterol Nutr 2006;43(3):e1-e13. [ Links ]
7. Wessel S, Benninga M. Constipation in children. New York: Nova Science Publishers; c2013. Chapter 8 Diagnostic testing of defecation disorders; pp. 167-84. [ Links ]
8. De la Torre L. El niño con estreñimiento crónico severo o enfermedad de Hirschsprung. Bol Pediatr 2010;50(Supp 1):48-52. [ Links ]
9. Constipation Guideline Committee of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition (CGCNASPGHAN). Evaluation and treatment of constipation in infants and children: Recommendations of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition. J Pediatr Gastroenterol Nutr 2006;43:e1-e13. [ Links ]
10. Eda Dolgun, Meryem Yavuz, Ahmet Çelik, M. Orkan Ergün. The effects of constipation on the quality of life of children and mothers. The Turkish Journal of Pediatrics 2013;55:180-185. [ Links ]
11. Williams CL, Bollella M, Wynder EL. A new recommendation for dietary fiber in childhood. Pediatrics 1995;96:985-8. [ Links ]
12. Castillejo G, Bulló M, ANguera A, Escribano J, Salas-Salvadó J. A controlled, randomized, double-blinded trial to evaluate the effect of a supplement of cocoa husk that is in dietary fiber on colonic transit in constipated pediatrict patients. Pediatrics 2006;118:e641-648. [ Links ]
13. Youssef NN, Peters JM, Henderson W, Shultz-Peters S, Lockhart DK, Di Lorenzo C. Dose response of PEG 3350 for the treatment of childhood fecal impaction. J Pediatr 2002;141:410-4. [ Links ]
14. Gattuso JM, Kamm MA, Halligan SM, Bartram CI. The anal sphincterin idiopathic megarectum: The effects of manual disimpaction under general anesthetic. Dis Colon Rectum 1996;39:435-9. [ Links ]
15. Anne Rowan-Legg; Managing functional constipation in Children. Canadian Paediatric Society, Community Paediatrics Committee. Paediatr Child Health 2011;16(10):661-5. [ Links ]
16. Thomson MA, Jenkins HR, Bisset WM, et al. Polyethylene glicol 3350 plus electrolytes for chronic constipation in children: A double blind, placebo controlled, crossover study. Arch Dis Child 2007;92:996-1000. [ Links ]
17. Voskuijl W, de Lorijn F, Verwijs W, et al. PEG 3350 (Transipeg) versus lactulose in the treatment of childhood functional constipation: A double blind, randomised, controlled, multicentre trial. Gut 2004;53:1590-4. [ Links ]
18. Loening-Baucke V, Pashankar DS. A randomized, prospective, comparison study of polyethylene glycol 3350 without electrolytes and milk of magnesia for children with constipation and fecal incontinence. Pediatrics 2006;118:528-35. [ Links ]
19. Bongers ME, van den Berg MM, Reitsma JB, Voskuijl WP, Benninga MA. A randomized controlled trial of enemas in combination with oral laxative therapy for children with chronic constipation. Clinical Gastroenterol Hepatol 2009;7:1069-74. [ Links ]
20. Perkin J. Constipation in childhood: A controlled comparison between lactulose and standard senna. Curr Med Res Opin 1977;4(8):540-3. [ Links ]
21. Pijpers Ma., Tabbers M. M. Benninga M. A. Currently recommended treatments of chilhood constipation are not evidenced based: a systematic literature review on the effect of laxative treatment and dietary measures. Arch Dis Child 2009;94:117-31. [ Links ]
22. Remes J. M., Chávez J. A., González B., et al. Guías de diagnóstico y tratamiento del estreñimiento en México. Evaluación y tratamiento del estreñimiento en población pediátrica. Rev Gastroenterol Mex 2011;76(2):155-168. [ Links ]
23. Worona Dibner Liliana. Constipación en Pediatría. Nutrición y Gastroenterología pediátrica. Mc Graw Hill. México 2013. Capítulo 15; pp. 408-421. [ Links ]
24. King S., Sutcliffe J., Southwell B., et al. The antegrade continence enema successfully treats idiophatic slow-transit constipation. J Ped Surg 2008,49:1935-40. [ Links ]
25. Yeung AK, Carlo Di Lorenzo. Constipation in children. New York: Nova Science Publishers 2013; Chapter 11: Medical management and prevention of chronic constipation in children. pp. 225-51. [ Links ]
26. Bischoff A, Levitt MA, Bauer C, Jackson L, Holder M, Peña A. Treatment of fecal incontinence with a comprehensive bowel management program. J Pediatr Surg 2009;44:1278-84. [ Links ]
27. Bischoff A, Levitt MA, Peña A. Bowel management for the treatment of pediatric fecal incontinence. Pediatr Surg Int 2009;25:1027-42. [ Links ]
28. Bischoff A, Tovilla M. A practical approach to the management of pediatric fecal incontinence. Semin Pediatr Surg 2010;19:154-9. [ Links ]
29. Levitt M, Mathias K, Pemberton J. Surgical treatment for constipation in children and adults. Best Pract Res Clin Gastroenterol 2011;25:167-79. [ Links ]
30. Levitt MA, Kant A, Peña A. The morbidity of constipation in patients with anorectal malformations. J Pediatr Surg 2010;45,1228-1233. [ Links ]
31. Blesa E, Cavaco R. Constipation in children. New York: Nova Science Publishers; 2013. Chapter 17: Functional constipation: long-term follow-up; pp. 349-56. [ Links ]
32. Rubin G, Dale A. Chronic constipation in children. BMJ 2006;333:1051-1055. [ Links ]














