Servicios Personalizados
Revista
Articulo
Indicadores
Links relacionados
-
 Similares en
SciELO
Similares en
SciELO
Compartir
Salud Pública de México
versión impresa ISSN 0036-3634
Salud pública Méx vol.53 supl.2 Cuernavaca ene. 2011
ARTÍCULO DE REVISIÓN
The health system of Mexico
Octavio Gómez Dantés, MC, MSPI; Sergio Sesma, Lic en Ec, M en EcII; Victor M. Becerril, Lic en Ec, M en SocI; Felicia M. Knaul, PhDIII Héctor Arreola, Lic en Ec, M en EcIV; Julio Frenk, MC, PhD.III
IInstituto Nacional de Salud Pública, México
IIComisión Nacional de Protección Social en Salud, México
IIIEscuela de Salud Pública de Harvard, EUA
IVFundación Mexicana para la Salud, México
RESUMEN
En este trabajo se describe el sistema mexicano de salud. En la primera parte se discuten las condiciones de salud de la población mexicana, con énfasis en los padecimientos emergentes que constituyen las principales causas de muerte: diabetes, enfermedades isquémicas del corazón, padecimientos cerebrovasculares y cáncer. En la segunda parte se describe la estructura básica del sistema: las instituciones que lo conforman, la población a la que cubre, los beneficios que reciben los afiliados de las distintas instituciones, las fuentes de financiamiento del sistema, los niveles de protección financiera alcanzados, los recursos físicos, materiales y humanos con los que cuenta y las principales tareas de rectoría que desarrollan la Secretaría de Salud y otros actores. También se describen los mecanismos de participación de los ciudadanos en la vigilancia y evaluación del desempeño del sistema y su nivel de satisfacción con los servicios recibidos. La tercera parte se dedica a discutir las innovaciones más recientes y su impacto en la operación del sistema. Destaca la discusión del recién creado Sistema de Protección Social en Salud y su brazo operativo, el Seguro Popular de Salud. El trabajo concluye con un análisis de los principales retos que enfrenta en el corto y mediano plazo el sistema mexicano de salud.
Palabras clave: sistema de salud; seguridad social; México
ABSTRACT
This paper describes the Mexican health system. In part one, the health conditions of the Mexican population are discussed, with emphasis in those emerging diseases that are now the main causes of death, both in men and women: diabetes, ischaemic heart disease, cerebrovascular diseases and cancer. Part two is devoted to the description of the basic structure of the system: its main institutions, the population coverage, the health benefits of those affiliated to the different heath institutions, its financial sources, the levels of financial protection in health, the availability of physical, material and human resources for health, and the stewardship functions displayed by the Ministry of Health and other actors. This part also discusses the role of citizens in the monitorization and evaluation of the health system, as well as the levels of satisfaction with the rendered health services. In part three the most recent innovations and its impact on the performance of the health system are discussed. Salient among them are the System of Social Protection in Health and the Popular Health Insurance. The paper concludes with a brief analysis of the short- and middle-term challenges faced by the Mexican health system.
Key words: health system; social security; Mexico
Contexto
Demografía
México cuenta con una población de 106.6 millones de habitantes (2008). La proporción de hombres (48.8%) y mujeres (51.2%) prácticamente no ha variado en los últimos años.1 Las proyecciones para 2030 estiman una población de 120.9 millones con una tasa de crecimiento anual de 0.69%.
El desarrollo demográfico reciente de México se caracteriza por un descenso de la mortalidad general (de 27 defunciones por 1000 habitantes en 1930 a 4.9 por 1000 en 2008), un incremento en la esperanza de vida (de 34 años en 1930 a 75.1 años en 2008) y una disminución de la fecundidad (de siete hijos por mujer en edad reproductiva en los años sesenta a 2.1 en 2008).1
Estos tres fenómenos han dado lugar a un envejecimiento poblacional, que supone una participación creciente de los adultos mayores en la estructura de la población. La base de esta estructura se está adelgazando por el descenso de la participación de la población de 0 a 5 años de edad, que en 2008 concentró al 9.19% de la población y en 2050 concentrará sólo 6%.2 En contraste, la población de adultos mayores muestra una tasa de crecimiento superior a 4% anual que la llevará a concentrar poco más de la cuarta parte de la población nacional en 2050.3
México también experimentó un proceso de urbanización en el que se ha visto involucrado prácticamente todo el país. Más de 70% de la población es urbana y 35% (más de 37 millones de personas) habita en las nueve zonas metropolitanas con más de un millón de habitantes.2 La urbanización se asoció además a una dispersión de la población que habita en comunidades rurales. De poco menos de 55 000 localidades con menos de 100 habitantes en 1970 se pasó a casi 140 000 en 2000, en donde habita poco más de 2% de la población nacional.4
Condiciones de salud
El aumento de la esperanza de vida y la creciente exposición a los llamados riesgos emergentes, relacionados en su mayoría con estilos de vida poco saludables, han modificado el cuadro de las principales causas de muerte. México presenta una transición epidemiológica que se caracteriza por el predominio cada vez mayor de las enfermedades no transmisibles y las lesiones. A mitad del siglo pasado, alrededor de 50% de los decesos en el país se debían a infecciones comunes, problemas reproductivos y padecimientos asociados a la desnutrición. Hoy estas enfermedades concentran menos del 15% de los decesos, mientras que los padecimientos no transmisibles y las lesiones son responsables de poco menos de 75% y 11% de las muertes en el país, respectivamente.5
En 1940 la principal causa de muerte en México eran las infecciones gastrointestinales.15 Hoy ya no constituyen una causa importante de defunción en la población general. En contraste, la diabetes mellitus no apareció dentro del cuadro de principales causas de muerte hasta 1990, pero hoy es la principal causa de defunción en hombres y mujeres en todo el país (cuadros II y III), y su prevalencia en adultos es de 14.4%, una de las más altas del mundo.9

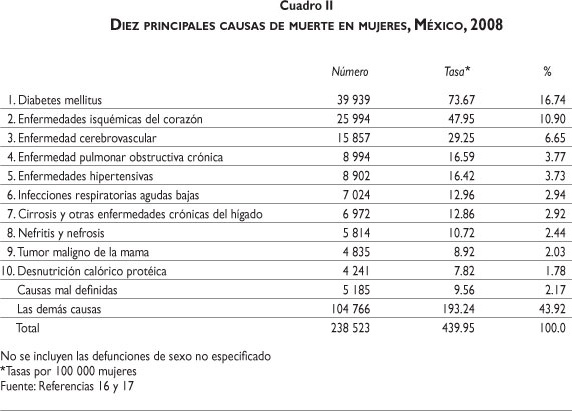

A diferencia de lo que sucedió en los países desarrollados, en donde se produjo una clara sustitución de las infecciones comunes y los problemas reproductivos por las enfermedades no transmisibles y las lesiones, en México hay un traslape de las enfermedades pre y postransicionales. Las enfermedades no transmisibles y las lesiones dominan el perfil de salud del país, pero las infecciones comunes, los problemas reproductivos y la desnutrición siguen estando presentes en las comunidades con mayor marginación. En Guerrero, por ejemplo, la tasa de mortalidad en menores de 5 años es de 25.3 por 1000 menores de 5 años, mientras que en Nuevo León es de sólo 13.1.8 La razón de mortalidad materna en Oaxaca (100.2 muertes maternas por 100 000 nacimientos) es cuatro veces mayor que la registrada en Tlaxcala (27.2).8 Finalmente, la tasa de mortalidad por desnutrición en menores de 5 años es 24 veces mayor en Oaxaca (19.6 por 100 000 niños menores de 5 años) que en Nuevo León (0.8).8
Años de vida saludable perdidos
Con el propósito de medir todos los daños a la salud que se producen en una sociedad, se han diseñando indicadores que toman en consideración tanto las pérdidas en salud producidas por muerte prematura como las pérdidas por discapacidad. Uno de estos indicadores es el de años de vida saludable (AVISA) perdidos.
En México los padecimientos que mayores pérdidas de AVISA producen en mujeres son la depresión unipolar mayor, la diabetes mellitus, las afecciones originadas en el período perinatal, las anomalías congénitas, las enfermedades isquémicas del corazón, la osteoartritis y las cataratas. En hombres las afecciones que mayores pérdidas de AVISA producen son las originadas en el período perinatal, la cirrosis y otras enfermedades crónicas del hígado, el consumo de alcohol, las agresiones y homicidios, y los accidentes de tránsito.
Estructura y cobertura
El sistema mexicano de salud comprende dos sectores, el público y el privado. Dentro del sector público se encuentran las instituciones de seguridad social [Instituto Mexicano del Seguro Social (IMSS), Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado (ISSSTE), Petróleos Mexicanos (PEMEX), Secretaría de la Defensa (SEDENA), Secretaría de Marina (SEMAR) y otros] y las instituciones y programas que atienden a la población sin seguridad social [Secretaría de Salud (SSa), Servicios Estatales de Salud (SESA), Programa IMSS-Oportunidades (IMSS-O), Seguro Popular de Salud (SPS)]. El sector privado comprende a las compañías aseguradoras y los prestadores de servicios que trabajan en consultorios, clínicas y hospitales privados, incluyendo a los prestadores de servicios de medicina alternativa.
¿Quiénes son los beneficiarios?
De acuerdo con el artículo 4° de la Constitución Política de México, la protección de la salud es un derecho de todos los mexicanos. Sin embargo, no todos han podido ejercer de manera efectiva este derecho. El sistema mexicano de salud ofrece beneficios en salud muy diferentes dependiendo de la población de que se trate. En el país hay tres distintos grupos de beneficiarios de las instituciones de salud:
• los trabajadores asalariados, los jubilados y sus familias;
• los autoempleados, trabajadores del sector informal, desempleados y personas que se encuentran fuera del mercado de trabajo, y sus familias, y
• la población con capacidad de pago.
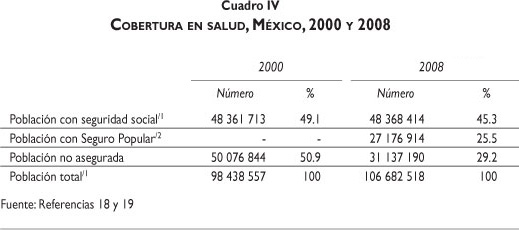
Los trabajadores del sector formal de la economía, activos y jubilados, y sus familias son los beneficiarios de las instituciones de seguridad social, que cubren a 48.3 millones de personas. El IMSS cubre a más de 80% de esta población y la atiende en sus propias unidades con sus propios médicos y enfermeras. El ISSSTE da cobertura a otro 18% de la población asegurada, también en unidades y con recursos humanos propios. Por su parte, los servicios médicos para los empleados de PEMEX, SEDEÑA y SEMAR en conjunto se encargan de proveer de servicios de salud a 1% de la población con seguridad social en clínicas y hospitales de PEMEX y las Fuerzas Armadas, y con médicos y enfermeras propios.
El segundo grupo de usuarios incluye a los auto-empleados, los trabajadores del sector informal de la economía, los desempleados y las personas que se encuentran fuera del mercado de trabajo, así como sus familiares y dependientes. Se trata de la población no asalariada, que debe distinguirse de la población que trabaja en el sector informal de la economía, que es sólo una parte de aquel universo. Tradicionalmente, este sector de la población había recurrido, para resolver sus necesidades de salud, a los servicios de la SSa, los SESA y el IMSS-O, y recibía servicios sobre una base asistencial. En la primavera de 2003, el congreso aprobó una reforma a la Ley General de Salud que dio origen al Sistema de Protección Social en Salud (SPSS) y su brazo operativo, el SPS. Este seguro entró en operación el 1° de enero de 2004 y cubrirá en un lapso de siete años a los mexicanos que habían quedado excluidos de la seguridad social convencional. Junto con sus familias, estos mexicanos representaban aproximadamente a la mitad de la población del país. En 2008, el SPS contaba con más de 27 millones de afiliados.20

Estas cifras nos indican que en México todavía hay más de 30 millones de personas sin protección social en salud. Esta población recurre, para atender sus necesidades de salud, a los servicios de la SSa, los SESA e IMSS-O. Alrededor de 24 millones se consideran responsabilidad de la SSa y los SESA, y alrededor de siete millones se atienden en las unidades del programa IMSS-O.
Finalmente está la población que hace uso de los servicios del sector privado, a través de planes privados de seguro o pagos de bolsillo. Cabe destacar que tanto las personas con seguridad social como los pobres del campo y la ciudad que regularmente hacen uso de los servicios de la SSa, los SESA o IMSS-O, utilizan también los servicios de salud del sector privado, en particular los servicios ambulatorios.
¿En qué consisten los beneficios?
El IMSS cuenta con un régimen obligatorio, que protege a la mayoría de sus afiliados, y un régimen voluntario. El régimen obligatorio comprende cinco ramos básicos de protección social: seguro de enfermedad y maternidad, seguro de riesgos de trabajo, seguro de invalidez y vida, seguro de retiro y vejez, prestaciones sociales y seguro de guardería y otros. El seguro de enfermedades y maternidad garantiza atención médica, quirúrgica, farmacéutica y hospitalaria desde el primero hasta el tercer nivel, ayuda para lactancia y subsidios por incapacidades temporales. Las personas no asalariadas pueden establecer un convenio voluntario con el IMSS a fin de obtener parte de los beneficios médicos del seguro de enfermedades y maternidad.
Los afiliados al ISSSTE, que son todos empleados del gobierno y sus familias, y los pensionados y jubilados, cuentan con un conjunto de beneficios similares a los que ofrece el IMSS. Su seguro de salud garantiza el acceso a servicios de medicina preventiva, maternidad, atención médica, quirúrgica, hospitalaria, farmacéutica, y de rehabilitación física y mental.
Los asegurados de PEMEX, SEDENA y SEMAR cuentan con beneficios parecidos a los del IMSS e ISSSTE, incluyendo atención médica, quirúrgica y hospitalaria de primero, segundo y tercer niveles; cobertura farmacéutica y de rehabilitación; seguro por riesgos de trabajo, jubilación e invalidez.
El SPS garantiza el acceso a un paquete con alrededor de 260 intervenciones de salud, con sus respectivos medicamentos, que los afiliados reciben en las unidades de los SESA. También ofrece un paquete de 18 intervenciones de alto costo, dentro de las que se incluye el tratamiento para cáncer en niños, cáncer cervicouterino, cáncer de mama, VIH/Sida y cataratas.
La población no asegurada recibe en las unidades de los SESA beneficios muy heterogéneos: servicios ambulatorios básicos en los centros de salud rurales y un conjunto más o menos amplio de intervenciones en las grandes ciudades.
Por último, el IMSS-O ofrece servicios sobre todo en zonas rurales a través de clínicas de primer nivel y hospitales rurales de segundo nivel. La atención se concentra en servicios de medicina general ambulatoria y servicios hospitalarios materno-infantiles.
Financiamiento
¿Quién paga?
Los servicios de salud que prestan las instituciones de seguridad social a sus afiliados se financian con contribuciones del empleador (que en el caso del ISSSTE, PEMEX y Fuerzas Armadas es el gobierno), contribuciones del obrero o empleado y contribuciones del gobierno. La SSa y los SESA se financian con recursos del gobierno federal en su mayoría, gobiernos estatales y pagos que los usuarios hacen al momento de recibir la atención. El IMSS-O se financia con recursos del gobierno federal, aunque lo opera el IMSS. El SPS se financia con contribuciones del gobierno federal, los gobiernos estatales y los individuos. Los hogares de menores recursos están exentos de estos pagos. Con estos recursos, el SPS le compra servicios para sus afiliados a los SESA.
¿A cuánto asciende el gasto en salud?
El gasto total en salud como porcentaje del PIB aumentó de 5.1% en 2000 a 5.9% en 2008.21 Sucedió lo mismo con el gasto per cápita en salud, que pasó de US$ppp 508 en 2000 a US$ppp 890 en 2008. El gasto en salud como porcentaje del PIB está por debajo del promedio latinoamericano (6.9%) y muy por debajo de lo que dedican a la salud países como Argentina (9.8%), Colombia (7.4%), Costa Rica (8.1%) y Uruguay (8.2%).14
En 2008 el gasto público en salud representó 46.7% del gasto total en salud.14 Aunque lentamente, este porcentaje se ha venido incrementando. En 1990 el gasto público concentraba 40.4% del gasto total en salud.
En 2008 el gasto público en salud ascendió a 330 339 millones de pesos (alrededor de 30 mil millones de dólares).20 La mayor parte de este gasto correspondió a la SSa (45.2%), seguida del IMSS (42%) y el ISSSTE (9.7%).
El gasto público per cápita en salud ascendió en 2007 a US$ 415.14 Existen, sin embargo, diferencias importantes entre poblaciones. El gasto público per cápita en salud en población con seguridad social es todavía mayor que el gasto público per cápita en población sin seguridad social.
En 2007, el gasto privado en salud concentró 54.6% del gasto total en salud.14 Alrededor de 93% de este gasto son pagos de bolsillo y 7% corresponde al pago de primas de seguros médicos privados. En Argentina, Brasil, Colombia y Uruguay el gasto de bolsillo concentra 41, 64, 42 y 31% del gasto privado. México presenta, por lo tanto una de las cifras más altas de gasto de bolsillo de la región. Este gasto expone a las familias a gastos catastróficos y/o empobrecedores.
¿Con qué nivel de protección financiera cuentan los mexicanos?
Como ya se mencionó, el alto porcentaje de gasto de bolsillo de México expone a su población a gastos excesivos por motivos de salud. En 2000 más de tres millones de hogares mexicanos presentaron gastos catastróficos y/o empobrecedores por motivos de salud. En 2006 esta cifra se había reducido gracias a la implantación de diversos programas sociales. Estudios recientes muestran que los gastos excesivos (catastróficos y empobrecedores) por motivos de salud disminuyeron de 4.1% (alrededor de 2.6 millones de hogares) a 2.7% (alrededor de 1.8 millones de hogares) entre 2004 y 2008.8,21,22 Estos mismos estudios indican que hay gran variación en la prevalencia de estos gastos. En la población urbana, 3.92% de los hogares presentaron gastos catastróficos por motivos de salud en 2008 contra sólo 2.05% en los hogares urbanos. Los hogares que cuentan con seguro de salud presentaron una prevalencia de 2.67% contra 3.53% en los hogares que no cuentan con seguro de salud. Finalmente, los hogares con adultos mayores presentan una prevalencia de gastos catastróficos por motivos de salud de 6.02%, que contrasta con la prevalencia de los hogares que no cuentan ni con niños ni con adultos mayores, que es de 1.36%.
Recursos
¿Con qué infraestructura y equipo se prestan los servicios de salud?
En México hay 23 858 unidades de salud (2007), sin considerar a los consultorios del sector privado; 4 354 son hospitales y el resto unidades de atención ambulatoria.23
Del total de hospitales, 1182 son públicos y 3 172 privados. Del total de hospitales públicos, 718 atienden a la población sin seguridad social y el resto a la población con seguridad social. Alrededor de 86% son hospitales generales y el resto, hospitales de especialidad.
En el sector privado la gran mayoría de los hospitales son maternidades muy pequeñas. Se calcula que alrededor de 70% de las unidades privadas con servicios de hospitalización tienen menos de 10 camas y apenas 6% cuentan con más de 25 camas.
Por lo que se refiere a las camas, el sector público cuenta con 79 643 camas (2007).23 Esto arroja una razón de 0.75 camas por 1000 habitantes, inferior a la recomendada por la OMS, que es una cama por 1000 habitantes.
En el país existen más de 19 000 unidades públicas de atención ambulatoria. La gran mayoría pertenece a los SESA (67%) y el IMSS-O (21%).24 Las instituciones públicas de México cuentan con poco más de 3000 quirófanos (2008), para una razón de 2.7 por 1000 habitantes.25
En el rubro de equipo de alta especialidad se hará mención a los tomógrafos, los equipos de resonancia magnética y los mastógrafos. Respecto a los tomógrafos, México cuenta con 3.4 por millón de habitantes.26 La razón promedio en los países de la Organización para la Cooperación y el Desarrollo Económico (OCDE) es de 20.6 tomógrafos por millón de habitantes.26
El país cuenta además con 1.5 equipos de resonancia magnética por millón de habitantes, cifra considerablemente menor a la cifra promedio de los países de la OCDE, que es de 9.8 por millón de habitantes.25,26
Por último, México cuenta con 267 mastógrafos en el sector público, lo que arroja una disponibilidad de 9.3 mastógrafos por millón de mujeres de 25 años y más.26 Estos mastógrafos generan un promedio de 4.5 mamo-grafías por millón de habitantes. La cifra promedio de mamografías en los países de la OCDE es de 19.9 por millón de habitantes.26
¿Con qué recursos humanos se prestan los servicios?
A pesar de que en los últimos diez años se ha incrementado la cantidad de recursos humanos empleados dentro del sistema de salud, México todavía enfrenta un déficit relativo de médicos y enfermeras.
La tasa de médicos por 1000 habitantes a nivel nacional es de 1.85, inferior al promedio de los países miembros de la OCDE, que es de 3.0, y al de Argentina (3.0) y Uruguay (3.7).26,27
El caso de las enfermeras es muy parecido. La tasa de enfermeras por 1000 habitantes a nivel nacional es de 2.2, inferior a la cifra promedio de los países de la OCDE, y a la tasa de Uruguay, que es de 3.5.26,27
Las instituciones públicas cuentan con más de 650 000 trabajadores de la salud (2007). Alrededor de 171 000 son médicos en contacto con pacientes; 223 000 son enfermeras, y 85 000 son personal paramédico y personal involucrado en servicios auxiliares de diagnóstico y tratamiento, y 182 000 son personal de salud clasificado como de "otro tipo".28 No hay información actualizada sobre el número de médicos y enfermeras que trabajan en el sector privado.
¿Cuánto se gasta en medicamentos y cuál es el nivel de acceso a ellos?
En 2007 el gasto en medicamentos en México representó 24% del gasto total en salud, es decir, 1.4% del PIB.29 La mayor parte de este gasto (75%) es gasto de bolsillo. El IMSS concentra 47.9% del gasto público en medicamentos. Le siguen las instituciones que atienden a la población no asegurada (SSa, SESA e IMSS-O), con 26.8%. Finalmente, el ISSSTE y PEMEX concentran 18.2 y 7% del gasto público en medicamentos, respectivamente.
El volumen de medicamentos se encuentra dividido casi en partes iguales entre el sector público y el privado. Sin embargo el mercado privado está dominado por las medicinas de patente, mientras que en el público predominan los medicamentos genéricos. Esto explica la gran diferencia en el gasto en ambos sectores. En 2008, alrededor de 86% de los medicamentos que se consumieron en el país se produjeron localmente y el resto se importó.
En 1998 se inició en el país un esfuerzo por promover el uso de medicamentos genéricos intercambiables. Esta iniciativa culmina con la aprobación de un acuerdo que obliga a las instituciones públicas a comprar medicamentos genéricos intercambiables siempre que estén disponibles. En años recientes se aprobó una disposición que obliga, en un lapso de cinco años, a todos los productores de medicamentos a llevar a cabo pruebas de bioequivalencias de sus productos.30 En el mercado mexicano todavía circulan medicamentos que no han demostrado dicha bioequivalencia. Se trata de los llamados similares, que concentran 12% de las ventas al menudeo.
El abasto de medicamentos en el sector público ha mejorado sobre todo en las unidades de atención ambulatoria. Existen, sin embargo, diferencias entre instituciones y regiones. En 2006 las instituciones de seguridad social presentaron porcentajes de surtimiento completo de recetas en unidades ambulatorias superiores a 90%.31 Las unidades de los SESA que atienden a los afiliados al Seguro Popular presentaron porcentajes de 89%. Los SESA en general presentaron porcentajes de 79%. En los SESA hay entidades que presentan porcentajes de surtimiento completo de recetas superiores a 95% y entidades que presentan porcentajes inferiores a 70%.
A nivel hospitalario, una encuesta nacional realizada en 2009 mostró niveles de abasto de medicamentos esenciales en farmacias y almacenes hospitalarios para todo el sector público de 82%.8
¿Quién genera la información y quién produce la investigación?
La concentración de la información en salud en México es responsabilidad de la Dirección General de Información en Salud de la SSa.32 A través del Sistema Nacional de Información en Salud (SINAIS), publica información sobre nacimientos, muertes, casos de enfermedad, recursos financieros, recursos humanos, recursos materiales, infraestructura y servicios. El SINAIS incluye varios subsistemas. Destacan dentro de ellos el Sistema Nacional de Vigilancia Epidemiológica (SINAVE), el Sistema Automatizado de Egresos Hospitalarios (SAEH) y el Sistema de Cuentas Nacionales y Estatales en Salud (SICUENTAS)
Por lo que toca a la investigación, el sistema de salud mexicano cuenta con 12 Institutos Nacionales de Salud y diversos centros de investigación del IMSS en donde trabajan alrededor de 1 200 investigadores de tiempo completo. En estos centros se hace investigación en biomedicina, medicina clínica y salud pública.
Rectoría
¿Quién pone orden en el sector salud y cómo se regula la atención?
El gobierno federal, a través de la SSa, tiene como principal tarea la rectoría del sistema, que incluye la planeación estratégica del sector, la definición de prioridades, la coordinación intra e intersectorial, las actividades de regulación de la atención a la salud y regulación sanitaria, y la evaluación de servicios, programas, políticas, instituciones y sistemas. Algunas de estas tareas, como la regulación de la atención a la salud, las desarrolla en colaboración con diversos cuerpos profesionales e instituciones de la sociedad civil.
Por lo que se refiere a la regulación de la atención a la salud, México cuenta con mecanismos para la acreditación de escuelas y facultades de medicina y enfermería; la titulación y certificación de médicos y enfermeras; la acreditación y certificación de unidades de atención, e instancias de conciliación y arbitraje, y judiciales, para lidiar con las controversias que pudieran surgir entre los usuarios y los proveedores de atención a la salud.
En México hay alrededor de 80 escuelas y facultades de medicina, de las cuales 74 están afiliadas a la Asociación Nacional de Facultades y Escuelas de Medicina (ANFEM). De estas últimas, 44 están acreditadas ante el Consejo Mexicano para la Acreditación de la Educación Médica, reconocido por el Consejo para la Acreditación de la Educación Superior (COPAES).33,34
La acreditación de la enseñanza de enfermería está en manos del Consejo Mexicano para la Acreditación y Certificación de la Enfermería (COMACE), también reconocido por el COPAES. En México existen alrededor de 600 programas de capacitación de enfermería, muy pocos de los cuales están acreditados.
La certificación de los recursos humanos para la salud ha sido tradicionalmente una responsabilidad de las instituciones de educación superior y la Dirección General de Profesiones de la Secretaría de Educación Pública. Para ejercer su profesión, los médicos deben contar con un título expedido por una institución educativa y una cédula que emite la Dirección General de Profesiones.
La certificación de los especialistas es responsabilidad de los consejos de las diversas especialidades médicas, coordinados por la Academia Nacional de Medicina y la Academia Mexicana de Cirugía.
La certificación de enfermeras todavía no está completamente instaurada, pero el Colegio Nacional de Enfermeras, la Federación Mexicana de Asociaciones de Facultades y Escuelas de Enfermería, el Colegio Mexicano de Licenciados en Enfermería y el Colegio de Enfermeros Militares están diseñando un sistema para la certificación de estos profesionales.
La acreditación de los hospitales, que está a cargo del Consejo de Salubridad General desde 1999, ha avanzado con cierta lentitud.35 A fines de 2009 sólo había en el país 256 establecimientos de atención a la salud con certificado vigente.
Lo que sí ha avanzado con cierta celeridad ha sido la acreditación de las unidades que atienden a los afiliados al SPS.36 La Ley General de Salud establece que todas las unidades que prestan atención a los afiliados a este seguro deben acreditarse de acuerdo con ciertos criterios de calidad, capacidad y seguridad. En el momento actual hay 265 hospitales y 6 612 unidades de atención ambulatoria acreditadas, que representan 37 y 38% de los hospitales y unidades ambulatorias que atienden a la población sin seguridad social, respectivamente.
En 1996 se creó la Comisión Nacional de Arbitraje Médico (CONAMED), su objetivo es resolver las controversias entre los proveedores de atención y los pacientes a través de la conciliación y el arbitraje.37 En caso de que los procesos de conciliación y arbitraje no resuelvan las diferencias entre proveedores y usuarios, estos pueden recurrir a los tribunales civiles y penales.
¿Quién vigila las actividades que impactan la salud?
La Comisión Federal para la Protección contra Riesgos Sanitarios (COFEPRIS), es la encargada de proteger a la población de los eventos exógenos que ponen en riesgo la salud o la vida humana como resultado de la exposición a factores biológicos, químicos o físicos presentes en el medio ambiente o en los productos o servicios que se consumen.38 La COFEPRIS es una agencia de la SSa con autonomía técnica, administrativa y operativa encargada de realizar tareas de regulación, control y fomento sanitario. Es responsable, entre otras actividades, de controlar y vigilar los establecimientos de salud; prevenir y controlar los factores ambientales; promover el saneamiento básico y la salud ocupacional; controlar los riesgos sanitarios de productos y servicios; realizar el control sanitario del proceso, uso, mantenimiento, importación, exportación y disposición final de equipos e insumos médicos; regular desde el punto de vista sanitario la publicidad de actividades, productos y servicios; controlar la disposición de órganos, tejidos y sus componentes, y las donaciones y trasplantes de órganos, tejidos y células de seres humanos. También vigila la inocuidad de los alimentos y la calidad bacteriológica y fisicoquímica del agua para consumo humano, y garantiza la calidad, seguridad y eficacia de los medicamentos que se producen y venden en el mercado.
¿Quién evalúa?
La Dirección General de Evaluación del Desempeño de la SSa es la encargada de evaluar el desempeño de los sistemas nacional y estatales de salud, los programas prioritarios, y los servicios personales y de salud pública.39 Los resultados de sus actividades los publica en Rendición de Cuentas, un informe anual que da seguimiento a los compromisos establecidos en el Programa Nacional de Salud 2007-2012 y una serie de informes en los que se presentan los productos de evaluaciones comparativas de los sistemas estatales de salud y de las diferentes instituciones de salud.
Voz de los usuarios
¿Cómo participan los ciudadanos en la gestión y evaluación del sistema?
En 2001 se lanzó en México la Cruzada Nacional por la Calidad de los Servicios de Salud, cuyos objetivos eran promover un trato digno de los usuarios de los servicios de salud, mejorar los aspectos técnicos de la atención y garantizar el abasto oportuno de medicamentos. La Cruzada también se propuso recuperar la confianza de la población en las instituciones. Fue así que se diseñó un mecanismo que faculta a ciertos grupos y organizaciones de la sociedad civil que gozan de prestigio y credibilidad para visitar las unidades de atención a la salud y avalar las acciones a favor del trato digno y la mejora de la calidad de la atención que en ellas se llevan a cabo. El llamado "aval ciudadano" puede además exigir resultados, dado el conocimiento que tiene de la realidad institucional, hacer recomendaciones factibles y, cuando procede, destacar los aspectos positivos del funcionamiento de las instituciones del sector salud.
¿Cómo perciben los usuarios la calidad de la atención a la salud?
La satisfacción de los usuarios con los servicios ambulatorios y hospitalarios se ha podido medir a través de diversas encuestas recientes (ENSA 2000, ENSANUT 2006, ENSATA 2004, 2005 y 2009).
La Encuesta Nacional de Salud y Nutrición 2006 indica que 81% de los usuarios de los servicios de salud en México califican la calidad de la atención como "buena" o "muy buena".40 PEMEX y SEDENA presentan los porcentajes de aprobación más altos: 96.6%, seguidas por las instituciones privadas, con 91%. Una encuesta llevada a cabo en 2009 por el IMSS indica que 77% de sus afiliados se manifiestan "satisfechos" o "muy satisfechos" con los servicios que reciben y 85% recomendaría su unidad regular de atención.41
Los tiempos de espera en instituciones públicas tienden a ser muy largos. Para recibir atención ambulatoria el IMSS presenta un tiempo promedio de espera de 91 minutos contra 63 minutos en el IMSS-O. En las instituciones privadas el tiempo promedio de espera es de 30 minutos. Los tiempos de espera en servicios de urgencias son mejores. Alrededor de 70% de los usuarios esperan menos de 15 minutos para recibir atención, aunque 13% esperan más de una hora. Una queja común entre los usuarios de los servicios públicos se relaciona con los largos periodos de espera para cirugías electivas.
Innovaciones
¿Qué innovaciones recientes se han implantado?
La innovación más reciente del sistema mexicano de salud es la creación del SPSS, cuyo brazo operativo es el Seguro Popular de Salud. Este seguro cubrirá en un lapso de siete años a todos los mexicanos que habían quedado excluidos de la seguridad social convencional. El SPS garantiza el acceso a alrededor de 260 intervenciones esenciales y 18 intervenciones de alto costo.
La SSa ha señalado que la segmentación del sistema mexicano de salud y las transiciones epidemiológica y demográfica por las que atraviesa el país dieron lugar a cinco grandes desequilibrios financieros que demandaban una reforma estructural: a) de nivel; b); de origen; c) de distribución; d) de esfuerzo estatal, y e) de destino de los recursos.
La inversión en salud era insuficiente para atender los retos que planteaban las transiciones demográfica y epidemiológica, que suponen un creciente predominio de las enfermedades no transmisibles.
El desequilibrio en el origen se refiere al peso relativo del gasto público en el gasto total en salud. En México, más de la mitad de los recursos para la salud en 2001 eran privados y, en su mayoría, gasto de bolsillo.
La segmentación del sistema también había favorecido la concentración de los recursos para la salud en las instituciones de seguridad social. El gobierno federal asignaba 2. 5 veces más recursos per cápita a la población asegurada que a la población no asegurada.
La descentralización de los servicios de salud representó un avance, pero no se acompañó de reglas financieras claras que estipularan la corresponsabilidad de los distintos niveles de gobierno. Esto se reflejó en las abismales diferencias que se registraban entre los estados en materia de contribución estatal a la salud.
Por último está el desequilibrio en el destino de los recursos. El sector salud dedicaba cada vez más recursos al pago de la nómina y cada vez menos recursos al gasto de inversión.
De acuerdo con la SSa, la creación del SPSS permitiría eliminar los desequilibrios que le dieron origen al incrementar la inversión en salud por lo menos al promedio latinoamericano; modificar la composición de las fuentes de financiamiento en salud; mejorar la equidad en la distribución de los recursos públicos; incrementar el compromiso de los gobiernos estatales con el financiamiento de la atención a la salud de las familias afiliadas al SPS, y asignar recursos crecientes a la construcción de infraestructura.
¿Qué impacto han tenido las innovaciones más recientes?
El SPS está produciendo resultados positivos.42 En primer lugar el gasto en salud, como porcentaje del PIB, creció de 5.1 % en 2000 a 5.9% en 2008. La mayor parte de este aumento fue consecuencia directa de la movilización de recursos públicos adicionales vinculados con la reforma. El fortalecimiento del financiamiento público también está cerrando la brecha en términos de las asignaciones per cápita entre la población sin seguridad social (incluidos los afiliados al SPS) y la población cubierta por la seguridad social. Las inequidades en la distribución de los recursos públicos entre los estados también se han reducido. Lo mismo sucedió con la desigualdad en las contribuciones estatales para financiar la salud. Finalmente, la proporción de recursos públicos asignados a la inversión en infraestructura está aumentando.
La movilización de recursos públicos adicionales se ha reflejado en una considerable ampliación de la protección social en salud, de los recursos humanos para la salud, de los insumos disponibles, incluyendo los medicamentos, y de la infraestructura en salud. Entre 2001 y 2006 se construyeron en el sector público 1 054 clínicas, 124 hospitales generales y 10 hospitales de alta especialidad.
Las evaluaciones externas que se han hecho del SPS indican que son las familias más pobres las que se han afiliado preferentemente a este seguro; la utilización de servicios tanto ambulatorios como hospitalarios es mayor entre la población afiliada al SPS que entre la población no asegurada, y se ha extendido la cobertura efectiva de diversas intervenciones, incluidas la vacunación, la atención del parto por personal calificado, la detección del cáncer cervicouterino y el tratamiento de la hipertensión, entre otras.43,44 La evaluación de impacto de este mismo seguro, realizada por un equipo de la Universidad de Harvard y el Instituto Nacional de Salud Pública de México, haciendo uso de un diseño experimental, mostró mejoras en los niveles de protección financiera en las familias que cuentan con el Seguro Popular.45
¿Cuáles son los retos y las perspectivas del sistema de salud?
Las reformas recientes han generado avances importantes, pero todavía persisten diversos retos. En primer lugar, se requieren recursos públicos adicionales -cuya disponibilidad dependerá básicamente de una reforma fiscal- tanto para seguir reemplazando el gasto de bolsillo como para satisfacer la costosa demanda asociada con la transición epidemiológica, especialmente de intervenciones hospitalarias de alta complejidad. Esto último es particularmente cierto para la población afiliada al SPS, que cubre un número todavía reducido de intervenciones de alto costo.
También será necesario seguir mejorando la distribución de los recursos públicos entre poblaciones y estados, y garantizar un mayor compromiso presupuestal por parte de las autoridades locales.
Otro desafío en materia financiera será alcanzar el equilibrio correcto entre las inversiones adicionales en promoción de la salud y prevención de enfermedades, por un lado, y los servicios curativos, por el otro.
Es necesario asimismo aumentar la orientación al cliente y la capacidad de respuesta del sistema de salud sobre todo considerando las crecientes expectativas, tanto de pacientes como de prestadores de servicios, generadas por el proceso de democratización del país y por la reforma misma.
Finalmente, es urgente fortalecer la oferta de servicios en las zonas más marginadas del país para ampliar el acceso regular a una atención integral de la salud de las poblaciones más pobres, en particular de las comunidades indígenas.
En términos más generales, el mayor reto del actual sistema mexicano de salud es buscar alternativas para fortalecer su integración, de tal manera que se garantice un paquete común de beneficios a todas las personas, se reduzcan los altos costos de transacción inherentes a un sistema segmentado y se logre finalmente el ejercicio universal e igualitario del derecho a la protección de la salud.
Declaración de conflicto de intereses: Los autores declararon no tener conflicto de intereses.
Referencias
1. Consejo Nacional de Población. Indicadores demográficos básicos 1990-2030. [Consultado el 10 de marzo de 2010]. Disponible en: http://www.conapo.gob.mx/index.php?option=com_content&view=article&id=125&Itemid=193. [ Links ]
2. Consejo Nacional de Población. Prontuario demográfico de México 2008. México, D.F.:CONAPO:81. [ Links ]
3. Villagómez-Ornelas P. Evolución de la situación demográfica nacional a 35 años de la Ley General de Población de 1974. En: Consejo Nacional de Población. La situación demográfica de México 2009. México, D.F.: CONAPO, 2009:14. [ Links ]
4. Garza G. Evolución de las ciudades mexicanas en el siglo XX. Revista de Información y Análisis 2002;(19):7-16 [ Links ]
5. Secretaría de Salud. Programa Nacional de Salud 2007-2012. Por un México sano: construyendo alianzas para una mejor salud. México, D.F.: Secretaría de Salud, 2007:25. [ Links ]
6. Secretaría de Salud. Dirección General de Información en Salud. Estimaciones con base en las proyecciones de la población de México 2005 - 2030, CONAPO. México, D.F.: Secretaría de Salud 2006. [ Links ]
7. Consejo Nacional de Población. Indicadores demográficos básicos 1990-2030. [Consultado el 22 de febrero de 2010]. Disponible en: http://www.conapo.gob.mx/index.php?option=com_content&view=article&id=125&Itemid=193. [ Links ]
8. Secretaría de Salud. Rendición de Cuentas en Salud 2008. México, D.F.: Secretaría de Salud, 2009. [ Links ]
9. Villalpando S, de la Cruz V, Rojas R et al. Prevalence and distribution of type 2 diabetes mellitus in Mexican adult population. Salud Publica Mex 2010;52(supplement 1):S19-26. [ Links ]
10. Barquera S, Campos-Nonato I, Hernández-Barrera L et al. Hypertension in Mexican adults: results from the National health and Nutrition Survey 2006. Salud Publica Mex 2010;52(supplement 1):S63-71. [ Links ]
11. Barquera S, Campos-Nonato I, Hernández-Barrera L et al. Hypertension in Mexican adults: results from the National health and Nutrition Survey 2006. Salud Publica Mex 2010;52(supplement 1):S63-71. [ Links ]
12. Presidencia de la República. Tercer Informe de Gobierno. Anexo Estadístico. México D.F.: Presidencia de la República, 2009. [ Links ]
13. Sistema de Protección Social en Salud. Informe de Resultados 2008. México, D.F.: Sistema de Protección Social en Salud 2008. [ Links ]
14. World Health Organization. National Health Accounts (NHA). [Consultado el 15 de junio de 2010]. Disponible en: http://www.who.int/nha/country/en/index.html. [ Links ]
15. Partida V. La transición demográfica y el proceso de envejecimiento en México. En: Consejo Nacional de Población. La situación demográfica de México 2004. México, D.F.: CONAPO, 2005:23-29. [ Links ]
16. Instituto Nacional de Estadística, Geografía e Informática/Secretaría de Salud. Base de datos de las defunciones 2008. México, D.F.: INEGI/SSa, 2008. [ Links ]
17. Consejo Nacional de Población. Proyecciones de la población de México 2005-2030. México, D.F.: CONAPO, 2008. [ Links ]
18. Secretaría de Salud. Dirección General de Información en Salud. Estimaciones con base en las proyecciones de la población de México 2005 - 2030, CONAPO. México, D.F.: Secretaría de Salud, 2009. [ Links ]
19. Sistema de Protección Social en Salud. Informe de Resultados 2008. México, D.F.: Sistema de Protección Social en Salud, 2008. [ Links ]
20. Comisión Nacional de Protección Social en Salud. [Consultado el 4 de abril de 2010]. Disponible en: http://www.seguro-popular.salud.gob.mx/. [ Links ]
21. Knaul FM, Arreola-Ornelas H, Méndez O, Lafontaine L,Wong R. Prevalencia de gasto catastróficos y empobrecedores por motivos de salud en México. México, D.F.: Fundación Mexicana para la Salud, Documento de Trabajo, 2010. [ Links ]
22. Knaul FM, Arreola-Ornelas H, Méndez O, Lafontaine L,Wong R. Gasto catastrófico y empobrecedor en salud en México. Las remesas como un mecanismo de protección financiera. Un análisis de pareo por puntaje de propensión. México, D.F.: Fundación Mexicana para la Salud, Documento de Trabajo, 2010. [ Links ]
23. Sistema Nacional de Información en Salud. Recursos físicos y materiales. [Consultado el 18 de marzo de 2010]. Disponible en: www.sinais.salud.gob.mx/infraestructura/directorio.html. [ Links ]
24. Dirección General de Evaluación del Desempeño, Secretaría de Salud. Unidades de primer nivel de atención en los SESA. Reporte situacional 2008. México, D.F.: DGED, Secretaría de Salud, 2008. [ Links ]
25. Frenk J, Gómez-Dantés O. Para entender el sistema de salud de México. México, D.F.: Nostra Ediciones, 2008:60. [ Links ]
26. OECD: Health at a glance 2007. OECD indicators. Paris: OECD, 2007. [ Links ]
27. World Health Organization. World Health Statistics 2009. Ginebra: WHO, 2009. [ Links ]
28. Sistema Nacional de Información en Salud. Recursos humanos. [Consultado el 18 de marzo de 2010]. Disponible en: www.sinais.salud.gob.mx/recursoshumanos/index.html. [ Links ]
29. OCDE. Organización parta la Cooperación y el Desarrollo Económicos. Datos en salud. [Consultado el 22 de marzo de 2010]. Disponible en: http://stats.oecd.org/Index.aspx?DatasetCode=HEALTH. [ Links ]
30. Moïse P, Docteur E. Pharmaceutical pricing and reimbursements policies in Mexico. Paris: OECD, 2007. [ Links ]
31. Garrido-Latorre F, Hernández-Llamas H, Gómez-Dantés O. Surtimiento de recetas a los afiliados al Seguro Popular de Salud de México. Salud Pública Mex 2008;50(suplemento 1): S429-S436. [ Links ]
32. Sistema Nacional de Información en Salud. [Consultado el 4 de abril de 2010]. Disponible en: http://www.sinais.salud.gob.mx/. [ Links ]
33. Consejo Mexicano para la Acreditación de la Educación Médica. [Consultado el 4 de abril de 2010]. Disponible en: http://www.comaem.org.mx/vision.html. [ Links ]
34. Consejo para la Acreditación de la Educación Superior. [Consultado el 4 de abril de 2010]. Disponible en: http://www.copaes.org.mx. [ Links ]
35. Consejo de Salubridad General. [Consultado el 4 de abril de 2010]. Disponible en: http://www.csg.salud.gob.mx. [ Links ]
36. Dirección General de Calidad y Enseñanza en Salud. [Consultado el 5 de abril de 2010]. Disponible en: http://www.calidad.salud.gob.mx/calidad/acred.html. [ Links ]
37. Comisión Nacional de Arbitraje Médico. [Consultado el 4 de abril de 2010]. Disponible en: http://www.conamed.gob.mx. [ Links ]
38. Comisión Federal de Protección contra Riesgos Sanitarios. [Consultado el 4 de abril de 2010]. Disponible en: http://www.cofepris.gob.mx/wb/. [ Links ]
39. Dirección General de Evaluación del Desempeño de la Secretaría de Salud. [Consultado el 4 de abril de 2010]. Disponible en: http://www.dged.salud.gob.mx/. [ Links ]
40. Secretaría de Salud. Encuesta Nacional de Salud y Nutrición 2006. Cuernavaca, México: Instituto Nacional de Salud Pública, Secretaría de Salud, 2006. [ Links ]
41. Instituto Mexicano del Seguro Social. Encuesta Nacional de Satisfacción de Derechohabientes Usuarios de Servicios Médicos en Primer y Segundo Nivel de Atención del IMSS. México, D.F.: IMSS, 2010. [ Links ]
42. Frenk J, Gómez-Dantés O, Knaul FM. The democratization of health in Mexico: financial innovations for universal coverage. Bull WHO 2009;87:542-48. [ Links ]
43. Lozano R, Soliz P, Gakidou E et al. Benchmarking of performance of Mexican states with effective coverage. Lancet 2006;368:1729-41. [ Links ]
44. Gakidou E, Lozano R, González-Pier et al. Assessing the effect of the 2001-06 Mexican health reform: an interim report card. Lancet 2006;368:1920-35. [ Links ]
45. King G, Gakidou E, Imai K et al. Public policy for the poor? A randomized assessment of the Mexican universal health insurance programme. Lancet 2009;373:1447-54. [ Links ]
 Solicitud de sobretiros:
Solicitud de sobretiros:
Dr. Octavio Gómez Dantés
Centro de Investigación en Sistemas de Salud
Instituto Nacional de Salud Pública
Av. Universidad 655, Col. Santa María Ahuacatitlan
62100 Cuernavaca, Morelos
Correo electrónico: ocogomez@yahoo.com
octavio.gomez@insp.mx
Fecha de aceptado: 31 de octubre de 2010















