ANTECEDENTES
La placenta acreta la describieron Irving y Hertig en 1937 como “la adherencia anormal, total o parcial a la pared uterina subyacente posterior al parto” y desde el punto de vista histológico como “la ausencia total o parcial de la decidua basal”.1 Luke y colaboradores clasificaron los trastornos de la inserción placentaria conforme al grado de profundidad de la invasión trofoblástica al miometrio y la serosa uterina en el sitio de implantación: placenta acreta, increta y percreta.2 Hoy solo se denomina: “acretismo placentario” o “espectro de placenta acreta”.3,4,5
Un factor de riesgo importante de acretismo es la cesárea anterior; llega a suceder en 0.8% de las pacientes con 4 cesáreas previas. El principal factor de riesgo independiente es la placenta previa (OR: 34.9), que aumenta con la cantidad de cesáreas (3.3% con 1, y hasta 61% con 4 cesáreas).6,7,8 El embarazo gemelar se asocia con mayor probabilidad de placenta previa (2.5 vs 2.1% únicos) y si se trata de embarazo bicorial el riesgo es mayor (OR: 1.54 en únicos vs 3.29 en monocoriales).9
Los embarazos logrados mediante técnicas de reproducción asistida, sobre todo por fertilización in vitro, tienen mayor probabilidad de acretismo placentario. Esh-Broder y su grupo10 reportaron una tasa de acretismo de 16 por cada 1000 embarazos con fertilización in vitro vs 1.2 por cada mil embarazos espontáneos (p < 0.0001; OR: 13.2; IC95%: 6.7-25.8). Kaser y colaboradores11 informaron que, específicamente, la transferencia de embriones criopreservados se asocia de manera muy importante con placenta acreta (OR: 2.58; IC95%: 1.12-6.00; p = .03). La proporción de embarazos múltiples se ha incrementado debido a las técnicas de reproducción asistida. En 2016 la tasa de nacimientos múltiples en Estados Unidos fue 9 veces mayor entre los neonatos conseguidos con técnicas de reproducción asistida versus el total de nacimientos (31.5 vs 3.4%).12
Shamshirsaz y sus coautores llevaron a cabo un estudio en 555 pacientes con placenta acreta y reportaron 7.7% embarazos gemelares y 91.9% bicoriales. Encontraron menor probabilidad de detectar antes del nacimiento el “espectro de placenta acreta” en embarazos gemelares (37.5%) que en los únicos (84.3%).13 Forti y colaboradores informaron una serie de 7 casos en la que predominaron los embarazos bicoriales (n = 5) en relación con los logrados mediante técnicas de reproducción asistida (n = 4).14
CASO CLÍNICO
Paciente de 20 años, con antecedente de 3 embarazos y 2 cesáreas; sin procedimientos quirúrgicos y con un embarazo gemelar bicorial biamniótico atendida en el Departamento de Medicina Fetal e Imagenología del Hospital de Ginecoobstetricia del Centro Médico Nacional de Occidente. En la valoración ultrasonográfica (equipo GE Voluson E6 y transductor convexo 3.5 Hz) efectuada a las 36 semanas se detectaron dos fetos vivos y dos placentas, una en el fondo uterino y la otra con inserción en el cuerpo uterino, en su cara anterior e inferior, con sospecha de inserción marginal al orificio cervical interno. Se descartó el diagnóstico de placenta previa por vía vaginal, mediante el transductor endocavitario de 7.5 Hz, con borde inferior placentario a más de 30 mm del orificio cervical interno (Figura 1a). Se detectaron signos ecográficos de acretismo placentario. En la revisión trans-abdominal se advirtieron: pérdida de la línea hipoecoica, adelgazamiento del miometrio, abombamiento hacia la vejiga, interrupción de la pared vesical (Figura 1b) e hipervascularidad útero-vesical (Figura 2a). Por vía transvaginal: hipervascularidad subplacentaria e hipervascularidad útero-vesical con Doppler 3D (Figura 2b). No se observaron lagunas placentarias, vasos alimentadores de lagunas ni hipervascularidad intraplacentaria.
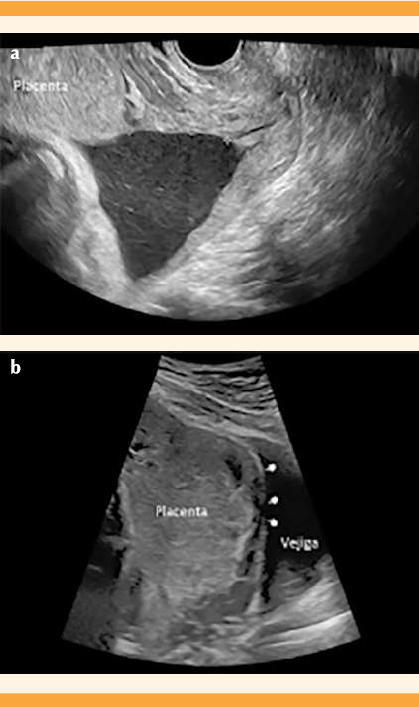
Figura 1 (a) Ultrasonido transvaginal bidimensional, que muestra el borde placentario inferior (caliper verde) a 3.57 cm del orificio cervical interno (caliper amarillo). (b) Ultrasonido transabdominal, que identifica los signos ecográficos de acretismo placentario: pérdida de la línea hipoecoica, adelgazamiento del miometrio, abombamiento hacia la vejiga, interrupción de la pared útero-vesical (apuntadores).
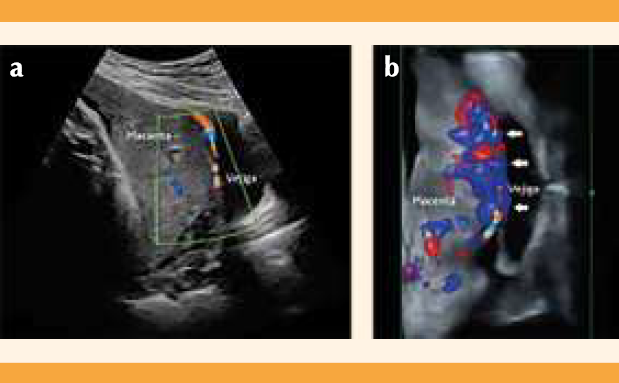
Figura 2 Ultrasonido transabdominal. (a) Modo duplex, se observa hipervascularidad útero-vesical. (b) 3D + Doppler color, que muestra hipervascularidad subplacentaria y útero-vesical, con vasos que cruzan la interfase (flechas).
Se inició el protocolo de tratamiento multidisciplinario. La hemoglobina preoperatoria fue 11.9 mg/dL y fibrinógeno 462/305 mg/dL; se administraron 4 concentrados globulares; se planificó la cesárea con placenta in situ e histerectomía en el mismo tiempo quirúrgico.
Para el procedimiento quirúrgico se hizo una incisión vertical en la línea media supra e infraumbilical. En la evaluación intraoperatoria se observó al segmento uterino inferior adelgazado, con lagos vasculares úteroplacentarios profusos, en forma de espiral, sobre el peritoneo vesical, con imagen en “cabeza de medusa” (Figura 3a). Se separó la neovasculatura uterina en el segmento uterino inferior y el espacio vesicouterino mediante hidrodisección y disección cortante (Figura 3b). La histerotomía se llevó a cabo con una incisión fúndica transversa (Figura 4); ambos fetos se obtuvieron vivos, con peso de 2035 y 1991 g, y Apgar de 8 y 9 a los 5 minutos, respectivamente. Se dejaron las placentas in situ, y se empaquetó la cavidad uterina con compresa. A través de la serosa uterina se identificó una placenta, en el segmento inferior (Figura 4). Se optó por la ligadura bilateral de las arterias hipogástricas, previa a la histerectomía total. La pérdida sanguínea fue de 1200 mL. La paciente no requirió la administración de hemoderivados. El seguimiento posoperatorio transcurrió sin contratiempos; la hemoglobina de control al primer día fue de 9.6 mg/dL, con estancia hospitalaria de 3 días. El primer neonato tuvo hipoglucemia transitoria e ictericia, con buena evolución y alta al décimo día. El segundo neonato cursó con síndrome de adaptación pulmonar, con buena evolución y alta del hospital al tercer día.
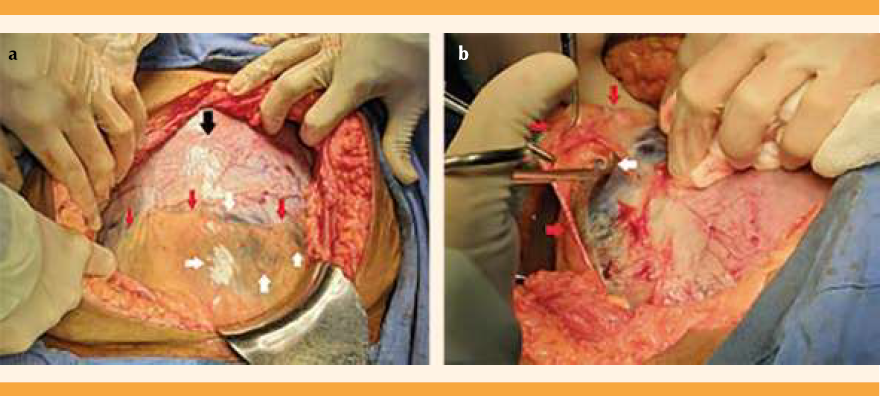
Figura 3 Imágenes quirúrgicas después de la laparotomía. (a) Segmento uterino con signo en “cabeza de medusa” (flechas blancas), cuerpo uterino (flecha negra) y pliegue vesicouterino (flechas rojas). (b) Disección del pliegue vesicouterino (flechas rojas) con ligadura de vaso prevesical (flecha blanca).
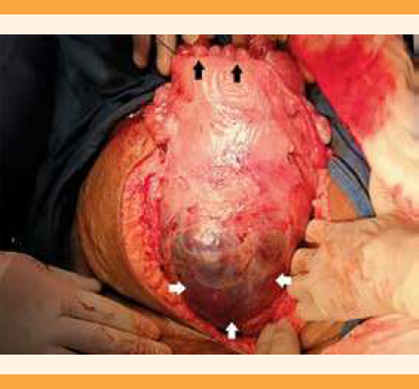
Figura 4 Exposición del útero posterior a la ligadura de arterias hipogástricas. Se observa el segmento uterino inferior con masa placentaria evidente a través de la serosa uterina (flechas blancas). Cesárea transversa fúndica (flechas negras).
El reporte de histopatológico fue: placenta insertada en el segmento uterino inferior, macroscópicamente infiltrada en el miometrio, a 2 mm de la serosa. Los hallazgos microscópicos mostraron vellosidades que penetraban el miometrio, sin llegar a la serosa (Figura 5). Se estableció el diagnóstico de placenta monocorial monoamniótica, increta (en el segmento inferior).
METODOLOGÍA
La búsqueda bibliográfica se efectuó en las bases de datos de PubMed (pubmed.ncbi.nlm.nih.gov), Europe PMC (europepmc.org), ScienceDirect (www.sciencedirect.com), y ResearchGate (www.researchgate.net), de artículos en español e inglés, con las palabras clave (MeSH): “twin pregnancy”, “placenta accreta” y “morbidly adherent placenta”. Se encontraron 18 publicaciones que en el título y resumen describían “embarazo gemelar más acretismo placentario”: 16 reportes de casos, 1 serie de casos y 1 estudio de cohorte. Se descartaron 3 reportes de casos debido a la descripción de: mola completa con feto coexistente vivo y otro con gemelo desvanecido en el primer trimestre. Al final se seleccionaron 13 artículos que reunieron características similares al caso expuesto: embarazos dobles (Cuadro 1), una serie de casos de embarazo múltiple con placenta acreta, y un estudio de cohorte que describe la relación de acretismo placentario con embarazos gemelares. Se agregaron a la revisión 3 estudios de cohortes que comparaban la incidencia de placenta previa en embarazos gemelares y únicos, y dos guías de práctica clínica: “Embarazo múltiple” y “Anomalías en la inserción placentaria y vasa previa”. Los 11 artículos restantes describían la definición, clasificación y principales factores de riesgo de placenta acreta y otros factores que comparten la placenta acreta y el embarazo múltiple.
Cuadro 1 Resumen de los casos de embarazo gemelar complicados con acretismo placentario publicados (continúa en la siguiente página)
| Variables | Referencias (Casos) | Presente caso | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Cho FN, et al.17 | Farooq F, et al.18 | Patsouras K, et al.19 | Topuz S20 | Nagy PS21 | Atalay MA, et al.22 | Henrich W, et al.23 | Norman SP24 | Biener A, et al.25 | Matsubara S, et al.26 | Chen HQ, et al.27 | Balachandar K, et al.28 | Carugno J, et al.29 | ||
| Edad (años) | 34 | 27 | 34 | 30 | 32 | 33 | 32 | 27 | 22 | 36 | 37 | 36 | 34 | 20 |
| Antecedentes obstétricos | ||||||||||||||
| Embarazos | 1 | 4 | 2 | 3 | 3 | 3 | 3 | 1 | 2 | 2 | 4 | 3 | 8 | 3 |
| Cesáreas | - | 2 | 1 | - | 1 | 2 | - | 1 | 1 | - | 2 | 1 | 2 | |
| Partos | - | 1 | - | 2 | - | - | - | - | - | - | - | - | 4 | - |
| Legrados | - | - | - | - | 2 | 1 | - | - | - | - | 3 | - | 2 | - |
| Miomectomía | - | - | - | - | - | - | - | - | - | - | 1 | - | - | - |
| FIV | Si | ND | ND | ND | ND | ND | ND | ND | ND | ND | ND | ND | ND | No |
| Corionicidad | ND | Bi | Mono | ND | Bi | Bi | Bi | Bi | Bi | Bi | ND | Bi | Bi | Bi |
| Diagnóstico (semanas) | Posparto | 17 | RHP | RHP | Transcesárea | 35 | 30 | Transparto | 24 | 32 | 27 | 28 | 14 | 36 |
| Hallazgo ultrasonográfico de la placenta | ||||||||||||||
| Inserción | ND | Previa total | ND | ND | ND | Previa total | Previa total | ND | Previa total | Previa total | ND | Previa total | Previa total | No previa |
| Localización | Lateral | Anterior | Anterior | ND | ND | ND | Anterior | ND | ND | ND | Posterior | Anterior | ND | Anterior |
| Nacimiento (semanas) | 22 | 17 | 17 | 21 | 28 | 35 | 35 | 36 | 27.2 | 32 | 27 | 30.2 | 16.1 | 36.1 |
| Tramiento | Conservador | Quirúrgico (1 tiempo) | ND | ND | Conservador | Quirúrgico (2 tiempos) | Conservador | Conservador | Conservador | Quirúrgico (1 tiempo) | Quirúrgico (1 tiempo) | Quirúrgico (1 tiempo) | Quirúrgico (1 tiempo) | Quirúrgico (1 tiempo) |
| Parto | Si | No | Si | Si | No | No | No | Si | No | No | No | No | No | No |
| Histerectomía | No | Total | Subtotal | Subtotal | No | Total | No | No | Total | Subtotal | Total | Total | Total | Total |
| Oclusión arterial | No | No | No | No | No | Ligadura de arterias hipogástricas | No | No | No | Balón aórtico | No | No | Balón aórtico | Ligadura de arterias hipogástricas |
| Sangrado (mL) | 1,200 | ND | ND | ND | ND | 1100 | 900 | ND | ND | 12,000 | 8200 | 2000 | 30,000 | 1200 |
| Complicaciones | ||||||||||||||
| Ruptura uterina | No | Si | Si | Si | Si | No | No | No | No | No | No | No | No | No |
| Hemorragia obstétrica severa | No | ND | Si | Si | ND | No | No | No | Si | Si | Si | Si | Si | No |
| CID | No | ND | No | ND | ND | No | No | No | Si | Si | ND | No | ND | No |
| Otras | No | No | No | No | No | Sepsis | Sepsis | No | LRA | No | Perforación intestinal | Síndrome de HELLP | Fístula | No |
| Muerte materna | No | No | No | No | No | No | No | No | No | No | Si | No | No | No |
| Transfusión masiva | No | ND | No | ND | ND | No | No | No | Si | Si | Si | Si | Si | No |
| Hemotransfusiones | ||||||||||||||
| Paquete globular | 3 | ND | 2 | ND | ND | 3 | - | - | 2 | 32 | 20 | 4 | 33 | - |
| Plasma fresco | 3 | ND | - | ND | ND | 2 | - | - | - | 20 | 20 | 2 | 14 | - |
| Concentrado plaquetario | ND | ND | ND | ND | ND | ND | ND | ND | ND | ND | 20 | 2 | 4 | - |
| Desenlaces neonatales | Muerte (2) | Muerte (2) | Muerte (2) | Muerte (2) | Muerte (2) | Vivos (2) | Vivos (2) | Vivos (2) | Vivos (2) | Vivos (2) | Muerte (2) | Vivos (2) | Muerte (2) | Vivos (2) |
| Estancia posquirúrgica (días) | ND | 4 | 7 | ND | 10 | 11 | ND | 10 | 13 | 7 | ND | ND | ND | 3 |
| RHP | ND | Percreta | Percreta | Percreta | Percreta | Percreta | Increta | ND | Percreta | Increta | ND | Percreta | Percreta | Increta |
ND: no disponible, RHP: reporte histopatológico, Bi: bicorial, Mo: monocorial, FIV: fertilización in vitro, CID: coagulación intravascular diseminada, a: fistula vesico-vaginal.
DISCUSIÓN
Ananth y su grupo15 informaron que la placenta previa es 1.4 veces más frecuente en embarazos gemelares (3.9 por cada 1000) que en embarazos únicos (2.8 por cada 1000). Weis y colaboradores9señalaron que los embarazos gemelares bicoriónicos tienen un riesgo mayor de placenta previa versus embarazos únicos (OR: 1.54) o gemelares monocoriales (OR 3.29). Park y sus coautores16 reportaron que las mujeres con embarazo gemelar no están en riesgo de placenta previa, comparadas con quienes tienen embarazo único.16
En un estudio multicéntrico, llevado a cabo de 2010 a 2018, Shamshirsaz y sus colaboradores13 describieron por primera vez la relación de acretismo placentario con embarazos gemelares y reportaron una prevalencia de 7.8% de embarazos múltiples con esta alteración. Concluyeron que es menos probable establecer el diagnóstico prenatal de acretismo placentario en embarazos múltiples versus únicos (37.5 vs 84.3%) por limitaciones técnicas al obtener las imágenes en el embarazo gemelar, por ejemplo: disminución de la visibilidad de toda la masa placentaria en la ecografía. Los autores no demostraron diferencia en el sangrado quirúrgico (2000 mL en promedio), pero sí en la hemotransfusión de glóbulos rojos: 6 unidades en embarazos gemelares versus 2 unidades en embarazos únicos.13
Se registraron 13 casos de embarazos dobles,17-29 como en nuestro caso, de los que 8 fueron en embarazos bicoriales biamnióticos.18,22-26,28,29 Solo se reportó 1 caso con antecedente de fertilización in vitro.17 Del total de casos, se reportaron dos de placenta increta17,23 y seis de percreta.18-22,25 En estos últimos hubo 4 casos de ruptura uterina durante el segundo trimestre.18-21 De los 9 restantes, en 3 se describió 1 caso con “tratamiento conservador exitoso” (cesárea, placenta in situ, prescripción de metotrexato y preservación de la fertilidad).17,23,24 La cesárea con histerectomía en un solo tiempo quirúrgico,26,27,28,29 o en dos,22,25 se realizó en los 6 casos restantes (Cuadro 1). El tratamiento de la paciente del caso (cesárea e histerectomía) llevado a cabo en el mismo tiempo quirúrgico, fue satisfactorio.
En la bibliografía solo se encontraron 4 casos que culminaron con ambos fetos vivos, mayores de 30 semanas de gestación al momento del nacimiento.22,23,26,28 Al igual que en las pacientes con embarazo único y acretismo placentario, estos casos se asocian con semanas de embarazo inviables para la vida y muerte fetal,17,25,29 hemorragia severa,26,27,29 coagulopatía por consumo,25,26 hemotransfusión masiva,26,27,28,29 lesión renal aguda,25 sepsis,22,23 perforación intestinal,27 fístula vésicovaginal,29 preeclampsia y síndrome HELLP,28 incluso la muerte de la madre.27 La paciente del caso fue dada de alta del hospital sin complicaciones; un recién nacido cursó con hipoglucemia neonatal transitoria e ictericia y el otro con síndrome de adaptación pulmonar, pero después fueron dados de alta del hospital sin complicaciones.
La interrupción del embarazo gemelar bicorial, sin complicaciones, puede efectuarse a partir de las 37 semanas (Guía de Práctica Clínica de México, IMSS 2013 sobre el diagnóstico y manejo del embarazo múltiple).30 En el caso aquí comunicado se decidió finalizar el embarazo a las 36 semanas, debido al acretismo placentario.31 La interrupción planificada de los casos en la Unidad Médica de Alta Especialidad, Hospital de Ginecoobstetricia, Centro Médico Nacional de Occidente, IMSS, incluye un equipo multidisciplinario, integrado por 2 anestesiólogos, 2 neonatólogos, 2 ginecoobstetras con experiencia en cirugía de control de daños en obstetricia, 1 enfermera quirúrgica y 2 enfermeras circulantes; existe disponibilidad de camas en cuidados intensivos y paquete de hemoderivados. A pesar del alto riesgo de complicaciones, se decidió el tratamiento no conservador, en un solo tiempo quirúrgico, con resultados satisfactorios para la madre y los neonatos.
Este es el primer informe en la bibliografía mexicana que describe un embarazo gemelar complicado con acretismo placentario a semanas de gestación no viables. Valga insistir que no existen lineamientos actuales acerca del tratamiento de ambas alteraciones.
CONCLUSIÓN
La elevada morbilidad relacionada con el embarazo gemelar y el acretismo placentario obliga al establecimiento minucioso del diagnóstico que permita detectar la adhesión mórbida, sobre todo si existen factores de riesgo, y llevar a cabo la interrupción del embarazo para abatir las complicaciones.











 nova página do texto(beta)
nova página do texto(beta)



