Abreviaturas y siglas
SLIT, sublingual
WAO, Asociación Mundial de Alergia
Antecedentes
El látex es un líquido blanquecino lechoso producido por las células lactíferas del árbol Hevea brasiliensis en más de 90 %, el resto se obtiene de diferentes árboles dependiendo del lugar: en Colombia, del cauchotero de Pará; en Argentina, de la siringa; en Brasil, del árbol del caucho; en México, del árbol del hule, que se cosecha en Oaxaca, Veracruz y Chiapas.1,2
El látex está compuesto de material soluble en acetona (resinas, ácidos grasos, etcétera), proteínas, ceniza y agua; el citoplasma contiene una variedad de enzimas y proteínas estructurales que participan en la biosíntesis de poliisopreno o pequeños glóbulos de goma. Varias de estas proteínas son potentes alérgenos. Se han identificado aproximadamente 250 diferentes polipéptidos de látex, solo 15 son de importancia relacionados con problemas de la salud. Los principales alérgenos de látex de importancia clínica son Hev b1, b3, 4, b5, b6.02, b7.01 y b 13, incluyendo los genuinos sensibilizadores como Hev b1, Hev b5, Hev b6 y también a proteínas relacionadas con reactividad cruzada como Hev b8 (profilina) o Hev b12 (proteína de transferencia de lípidos)3,4 (Cuadro 1). Hev b1 (factor de elongación del caucho) y Hev b3 (feniltransferasa) requieren contacto directo de la mucosa para la sensibilización mientras que Hev b5 (proteína ácida) y Hev b6.01/6.02 se liberan de productos sumergidos, principalmente guantes de látex recubiertos con polvo, se aerosoliza y adhiriere al medio ambiente, pudiendo generar sensibilización al látex por contacto o inhalación,5,6 por lo que constituyen los principales alérgenos implicados en la sensibilización de los trabajadores de la salud (Cuadro 1).
Cuadro 1 Alérgenos del látex.
| Denominación | Descripción | Función |
|---|---|---|
| Hev b1 (alérgeno mayor) | Factor de elongación de goma | Biosíntesis de caucho/Sensibilización en pacientes sometidos a cirugía |
| Hev b2 | Endo-1,3β glucosidasa | Acción antifúngica |
| Hev b3 (alérgeno mayor) | Proteína de partícula pequeña de goma | Biosíntesis de caucho/sensibilización en pacientes sometidos a cirugía |
| Hev b4 | Homólogo de lecitinasa | Glucósidos cianogénicos (mecanismo defensa contra insectos) |
| Hev b5 (alérgeno mayor) | Proteína ácida de látex | Proteína estructural/sensibilización en personal de salud y trabajadores de la goma |
| Hev b6.01 | Proheveína | Sensibilización en personal de salud y trabajadores de la goma |
| Hev b6.02 (alérgeno mayor) | Heveína | Sensibilización en personal de salud y trabajadores de la goma |
| Hev b6.03 | Fragmento terminal C | Sensibilización en personal de salud y trabajadores de la goma |
| Hev b7.01 | Homólogo de patatina de Suero B | Metabolismo/mecanismo defensa |
| Hev b7.02 | Homólogo de patatina de suero C | Metabolismo/mecanismo defensa |
| Hev b8 | Profilina | Marcador de sensibilización asintomática al látex/reactividad cruzada síndrome alergia oral |
| Hev b9 | Enolasa | Antígeno menor |
| Hev b10 | Superóxido dismutasa | Antígeno menor |
| Hev b11 | Quitinasas | Acción antifúngica/mecanismo defensa contra insectos |
| Hev b12 | Proteína de transferencia de lípidos no específica tipo 1 | Reactividad cruzada síndrome alergia oral |
| Hev b13 | Esterasa | Metabolismo/mecanismo defensa |
| Hev b14 | Hevamina (lisozima/quitinasa) | Relevancia clínica desconocida |
| Hev b15 | Proteasa de serina inhibidora de látex | Relevancia clínica desconocida |
Modificado de referencia 26.
Epidemiología
A nivel mundial, la alergia al látex en la población general está estimada con una prevalencia entre 0.8 y 6.5 %; la exposición repetida a este material es el principal factor de riesgo para su desarrollo.7
En las poblaciones especiales con mayor riesgo para la alergia al látex, varios reportes mencionan el antecedente de mielomeningocele como el que ofrece un mayor riesgo para desencadenarla. Bueno de Sa et al. registraron una prevalencia de 25 y 20 % en sensibilización y alergia, respectivamente.8,9 Otros grupos de riesgo individuales para alergia al látex son los trabajadores de la salud: Phaswanna et al. reportaron una prevalencia de sensibilización y de alergia de 7.1 y 5.9 %, respectivamente;10 El-Sayed et al. indicaron una prevalencia de 4 % de alergia al látex en pacientes pediátricos con atopia.11 Macías-Robles et al. indicaron una sensibilización al látex cercana a 30 % en niños con anomalías genitourinarias.12 Draisci et al. encontraron una prevalencia de alergia al látex de 5.1 % en pacientes con antecedentes de múltiples cirugías.13 De lo anterior se concluye que los principales factores de riesgo individuales para alergia al látex son antecedente de mielomeningocele, espina bífida, anomalías genitourinarias, múltiples cirugías, atopia y ser trabajador de la salud o de la industria del caucho.
A nivel mundial se estima que de cada 3500 a 20 000 cirugías ocurre una reacción anafiláctica, lo que representa 9 a 19 % de todas las complicaciones quirúrgicas, con una mortalidad estimada entre 3 y 9 %. Cerca de 50 % de los artículos médicos de uso en el quirófano contienen látex (Cuadro 2), por lo cual no es una sorpresa que sea la segunda causa de anafilaxia perioperatoria, responsable de 12 a 16.7 % de los casos.14,15,16
Cuadro 2 Objetos que pueden contener látex.
| Uso cotidiano | Uso médico | ||
|---|---|---|---|
| Preservativos | Equipo escolar | Guantes quirúrgicos | Drenajes |
| Adhesivos | Mangueras | Sondas tipo Foley | Catéteres vasculares |
| Suelas de calzado | Colchones | Mascara laríngea | Oxímetro |
| Neumáticos | Almohadas | Bolsas de oxígeno | Electrocardiograma |
| Alfombras | Juguetes | Tubo endotraqueal | Colchonetas |
| Equipo de natación | Globos | Circuitos anestesia | Mascarillas Ambu |
| Equipo deportivo (balones, raquetas, etc.,) | Dispositivos electrónicos (teclados, controles) | Jeringas | Sondas de aspiración |
Fisiopatología
La sensibilización depende de factores como la ruta de exposición, la frecuencia de exposición, la dosis de exposición y la susceptibilidad individual. La exposición puede ocurrir como resultado de contacto directo con la piel y mucosas, por inhalación o ingestión del látex.17
La susceptibilidad individual genética ha sido estudiada por diferentes autores. Rihs et al. realizaron un análisis del polimorfismo del exón 2 del HLA-DRB 1, 3, 4, 5 y del DQB 1; encontraron incremento de la frecuencia de los fenotipos DR 4 y DQ 8 en los sujetos sensibilizados a la heveína (Hev b 1).18 Brown et al. identificaron asociación significativa entre la alergia al látex y polimorfismos del promotor de IL-13 en la posición 1055, del promotor de la IL-18 en la posición 607 y del promotor de la IL-18 en la posición 656.19
Es posible describir tres tipos de reacciones alérgicas al látex:
Dermatitis de contacto irritativa: Es la forma más común de reacción alérgica. Puede desarrollarse de minutos a horas después de la exposición. Se caracteriza clínicamente por prurito, rash, sensación de quemazón, inflamación y ampollas. No es necesaria la exposición previa y usualmente está relacionada con aditivos químicos durante el procesamiento del látex (carbamatos, benzotiazoles, antioxidantes y tiuram).20
Dermatitis de contacto alérgico o hipersensibilidad tipo IV: Reacción mediada por inmunidad celular, ocurre dentro de las seis a 48 horas posterior a la exposición al látex, pero generalmente es producida por antioxidantes y aceleradores de la goma como tiuram, carbamatos y carbamatos durante la producción del látex. Los linfocitos T son sensibilizados e infiltran la piel en su zona de contacto. Los síntomas son similares a los de la dermatitis por contacto irritativa (eritema, vesículas, descamación).20
Reacción de hipersensibilidad tipo I: Ocurre de forma inmediata en los primeros minutos posteriores a la exposición, requiere sensibilización previa y es mediada mediante la producción de IgE específica contra las proteínas del látex. Clínicamente puede presentarse con síntomas cutáneos en forma de urticaria, síntomas respiratorios, rinoconjuntivitis o anafilaxia.17,21
Cerca de 80 % de las reacciones al látex corresponde a dermatitis de contacto alérgica y ocurre principalmente en respuesta a químicos utilizados durante la fabricación de productos de látex.22
Diagnóstico
El diagnostico de alergia al látex requiere historia clínica y exploración física, así como pruebas cutáneas o estudios serológicos.
El estudio multicéntrico de pruebas cutáneas con una única fuente de proteína de látex (clon 600) en dos concentraciones mostró que la prueba cutánea es de 95 a 99 % sensible y 96 a 100 % específica, con base en la historia clínica en comparación con los estudios serológicos específicos que en la misma población demostraron mediante el inmunoensayo Immunocap (Phadia, Uppsula) una sensibilidad de 76 % y mediante el AlaSTAT de 73 %.23
El uso de pruebas de parche está indicado en individuos con dermatitis de contacto a látex o reacciones de aparición retardada. El uso de biomarcadores (triptasa) puede ser de utilidad en reacciones anafilácticas.24
La prueba de provocación con látex se necesita en los casos en los que se requiere aclarar el diagnóstico por historia sugestiva de alergia y pruebas diagnósticas complementarias (cutáneas y de laboratorio) negativas o muy discordantes.24
Aproximadamente 30 a 50 % de los pacientes con alergia al látex presenta reactividad cruzada a frutas y vegetales, que se denomina síndrome de alergia oral. Los principales alimentos que provocan esta reactividad cruzada son el plátano, el kiwi, el aguacate, el tomate y la papa. El mayor panalérgeno involucrado en esta reactividad cruzada es una quitinasa clase I, por lo cual la simple asociación de estos alimentos puede sugerir alergia al látex. Los principales alérgenos asociados a esta reactividad cruzada son Hev b6 (heveína) en el caso de plátano, aguacate y kiwi; Hev b7 en caso de papa y tomate y Hev b8 en el caso de aguacate y plátano.25
Los polipeptídicos representan la gran carga antigénica del látex y no todos reaccionan con todos los sueros de los distintos pacientes alérgicos al látex, de ahí la gran variedad de manifestaciones clínicas y los diversos grupos poblacionales afectados por la enfermedad.
Recientemente, la Asociación Mundial de Alergia (WAO) ha clasificado los alérgenos de látex Hev b1, 3, 5 y 6 como genuinos alérgenos del látex y su positividad deberá ser una advertencia para usar medidas apropiadas de seguridad.26
El factor de elongación Hev b1, considerado como el antígeno mayor, sería el responsable de 60 % de las alergias en los niños con espina bífida y de 10 % de las manifestaciones entre el personal sanitario. El Hev b3 posee 47 % de homología con Hev b1 y es considerado muy relevante en la sensibilización de los niños con espina bífida (76 %), en comparación con 20 % de su implicación en el personal sanitario. Hev b7, un factor homólogo de la patatina, debería ser considerado el tercer alérgeno implicado en los niños afectados de espina bífida y alergia al látex; en un futuro deberá plantearse una inmunoterapia específica con extractos que contengan Hev b1, Hev b3 y Hev b7.
El alérgeno Hev b5, identificado en el rango proteico de 16 kDa, estaría involucrado en las manifestaciones clínicas que presenta aproximadamente 92 % del personal sanitario. La proheveína, precursora de la Hev b6.01 o la heveína Hev b6.02 son proteínas de defensa de la planta y su implicación entre el personal sanitario sería de 75 % en comparación con 27 % en los niños con espina bífida.27
Las perspectivas futuras de diagnóstico incluyen el desarrollo de pruebas in vivo y pruebas in vitro más específicas, lo que supondría una diferente caracterización de fenotipos en los grupos de riesgo de alergia al látex que implicaría un diagnostico específico del alérgeno mediante la determinación de IgE específica y un tratamiento de inmunoterapia específica.26
Tratamiento
El tratamiento más eficaz es la evitación de la exposición al látex. Dado que en la mayoría de los casos no es posible una evitación a 100 %, se considera esencial generar al menos un ambiente seguro para los sujetos con antecedentes de alergia al látex o con sensibilización al látex. En 2002 se publicó, por parte de la Academia Americana de Alergia, Asma e Inmunología, las recomendaciones para evitar la sensibilización y el desarrollo de alergia al látex en el medio sanitario. Estas se resumen en:
Uso racional del látex.
Evitación de guantes empolvados y el uso de guantes no estériles sin polvo.
En guantes estériles se recomienda utilizarlos sin polvo y si es inevitable que sean empolvados y que su contenido proteínico sea bajo.
Realización de medidas para el mantenimiento de quirófano libre de látex, entre las cuales destaca retiro de productos de látex, limpieza del quirófano con materiales libres de látex, correcto equipamiento del quirófano con medicamentos de uso en caso del desarrollo de anafilaxia (epinefrina, corticoides, antihistamínicos, etcétera).28
La inmunoterapia no se encuentra indicada en las guías oficiales, sin embargo, una revisión sobre inmunoterapia identificó 11 ensayos clínicos, de los cuales en tres se empleó la forma subcutánea y en ocho la forma sublingual (SLIT); el uso de inmunoterapia subcutánea (SC) y SLIT puede representar una opción en ciertos individuos con síntomas severos quienes no pueden evitar la exposición al látex.28,29,30 Tolci et al. reportaron desensibilización oral al látex en tres trabajadores de la salud con síntomas severos, quienes pudieron retornar a sus actividades laborales y a exposición posterior.29 Pereira et al. reportaron el tratamiento con inmunoterapia sublingual al látex en un técnico radiólogo, en quien los síntomas clínicos remitieron rápidamente y fue posible la reincorporación laboral.30
La terapia biológica actualmente se encuentra en estudio y no está recomendada, aunque un ensayo de Leynadier et al. con omalizumab, que incluyó 18 trabajadores de la salud tratados durante 16 semanas concluyó que el tratamiento tenía efectividad clínica relevante, tanto en síntomas oculares como en piel, en trabajadores del área de la salud con dificultades para evitar la exposición. No obstante se necesitan estudios de tiempo más prolongado para brindar mayor seguridad y mayor grado de recomendación en su uso.31
Objetivos
Considerando que una de las principales poblaciones de riesgo para desencadenar alergia al látex es el grupo de los trabajadores de la salud y con base en la imposibilidad de evitar la exposición al látex, el objetivo es demostrar la prevalencia de sensibilización y alergia al látex en las distintas especialidades médicas quirúrgicas del Hospital General de México. El objetivo final del estudio es tratar de disminuir las horas de exposición al látex en las especialidades quirúrgicas y crear un protocolo de acción para un quirófano libre de látex, así como la estimulación de investigación de procedimientos para los trabajadores de salud con alergia al látex y la capacitación continua sobre alergia al látex.
Métodos
Estudio transversal, prospectivo, descriptivo realizado en residentes del área quirúrgica del Hospital General de México “Dr. Eduardo Liceaga”.
Se buscó en forma dirigida la presencia de factores de riesgo conocidos para presentar sensibilización al látex: patologías que requieran intervenciones quirúrgicas repetidas (espina bífida, mielomeningocele, escoliosis congénita y alteraciones nefrourológicas), número de hospitalizaciones, número de intervenciones quirúrgicas, síntomas con frutas de la familia látex y manifestaciones de atopia como rinitis o asma alérgica y dermatitis atópica.
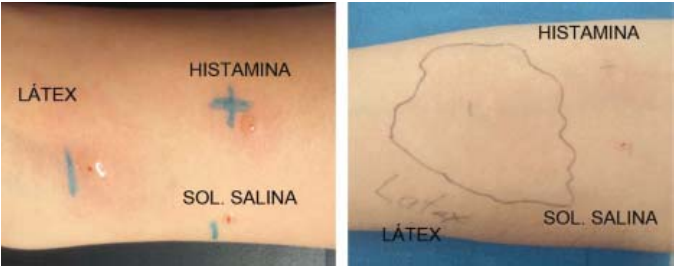
Todos los individuos fueron evaluados con estudio de hipersensibilidad inmediata con prueba de punción cutánea en la cara anterior del antebrazo, con una lanceta estéril tipo Morrow Brown con punta de 1 mm, sobre la cual se colocó previamente un extracto comercial de látex (ALK-Kabello), control positivo con histamina y control negativo con solución salina fenolada; se utilizó una lanceta estéril para cada punción; la lectura de la prueba se realizó pasados 15 minutos de la punción, considerando positiva una pápula mayor a 3 mm de diámetro comparada con el control negativo, que se midió con regla milimétrica (Figura 1).
Se excluyeron los sujetos con dermatitis por contacto con sustancias distintas al látex, patologías preexistentes en manos (psoriasis, dermatitis atópica, dermatitis hiperqueratósica de manos, dermatitis numular), quienes no firmaron el consentimiento informado, con antecedente de estar bajo inmunoterapia con alérgenos y uso de antihistamínicos o corticoides antes de la elaboración de las pruebas cutáneas. La investigación fue aprobada por el comité de ética local.
Análisis estadístico
Para los datos estadísticos descriptivos se utilizaron promedios y desviaciones estándar en las variables cuantitativas y frecuencia más porcentajes para variables cualitativas. Para las variables cualitativas y cuantitativas se realizaron frecuencias y proporciones. Se utilizó una base de datos en el programa Excel y el análisis de los datos se efectuó en el programa estadístico SPSS versión 24.0 para Windows.
Mediante análisis de chi cuadrado y correlación se evaluó la relación entre los fenotipos y la sensibilización. Una p < 0.05 se consideró significativa. Se compararon las principales variables encontradas para la aparición de sensibilización y alergia al látex. Los resultados se expresaron en porcentajes de frecuencia y en números absolutos.
Responsabilidades éticas
Los procedimientos seguidos se apegaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
De igual forma se siguieron los protocolos sobre la publicación de datos de pacientes y se obtuvo el consentimiento informado de los sujetos referidos en el artículo.
Resultados
Fueron realizadas 94 pruebas cutáneas, de las cuales se eliminó una por contar con diagnóstico de alergia al látex desde cuatro años atrás y otra se excluyó porque el sujeto estaba tomando antihistamínicos en las 48 horas previas a la prueba.
De estos 92 residentes del área quirúrgica 66.3 % fue del sexo masculino (n = 61) y 33.6 % (n = 31) del femenino. El promedio de edad de ambos grupos fue de 28.36 años, con un rango de 23 a 36 años. Participaron 11 especialidades del área quirúrgica: cirugía oncológica, cirugía general, ginecología y obstetricia, ortopedia, urología, coloproctología, cirugía cardiotorácica, angiología, prótesis maxilofacial y cirugía plástica reconstructiva (Cuadro 3).
Cuadro 3 Características generales población estudiada.
| Característica | n | % |
|---|---|---|
| Número participantes | 92 | 100 |
| Hombres | 61 | 66.3 |
| Mujeres | 31 | 33.6 |
| Edad promedio | ||
| Hombres | 28.36 | |
| Mujeres | 28.35 | |
| Horas del día en quirófano (promedio) | ||
| 1-2 horas | 10 | 10.8 |
| 3-4 horas | 23 | 25 |
| 4-5 horas | 16 | 173 |
| > 5 horas | 43 | 46.7 |
| Número años expuestos a látex | ||
| < 1 | 4 | 4.3 |
| 1-3 | 20 | 21.7 |
| 3-5 | 22 | 23.9 |
| 5-10 | 36 | 39.1 |
| > 10 | 10 | 10.8 |
| Especialidades participantes | 10 | |
| Ginecología y obstetricia | 12 | 13 |
| Cirugía general | 15 | 16 |
| Ortopedia | 9 | 9.7 |
| Urología | 7 | 7.6 |
| Coloproctología | 8 | 8.6 |
| Cirugía plástica y reconstructiva | 8 | 8.6 |
| Cirugía maxilofacial | 6 | 6.5 |
| Cirugía cardiotorácica | 7 | 7.6 |
| Angiología | 9 | 9.7 |
| Cirugía oncológica | 12 | 13 |
| Reacciones adversas a pruebas cutáneas | 30 | 32 |
| Leves | 29 | 96 |
| Severas | 1 | 4 |
De las pruebas realizadas, 11 mostraron sensibilización; el tiempo diario de estancia en el quirófano (> 5 horas [45.4 %]) fue estadísticamente significativo (p = 0.045) y el número de años que se ha utilizado látex, que fue estadísticamente significativo en el grupo de uno a tres años de exposición (45 % [p = 0.045]). Otro antecedente de importancia en los sujetos sensibilizados fue la presencia concomitante de atopia en nueve (rinitis alérgica, dermatitis atópica, urticaria, asma, conjuntivitis alérgica, alergia alimentaria y angioedema), que fue estadísticamente significativa (p = 0.0143). La especialidad médica con mayor número de residentes sensibilizados al látex fue cirugía general (cuatro, 26 %) y la especialidad con mayor porcentaje de sensibilización fue urología (tres, 42 %) (Cuadro 4).
Cuadro 4 Características de médicos residentes sensibilizados al látex.
| Media | |||
|---|---|---|---|
| Edad promedio | |||
| Hombres | 28.36 | ||
| Mujeres | 28.35 | ||
| Característica | n | % | p |
| Número participantes | |||
| Hombres | 7 | 63.6 | |
| Mujeres | 4 | 36.3 | |
| Horas del día en quirófano (promedio) | |||
| 1-2 | 0 | 0 | |
| 3-4 | 3 | 27.2 | 0.323 |
| 4-5 | 3 | 27.2 | 0.323 |
| > 5 | 5 | 45.4 | 0.045 |
| Número años expuestos a látex | |||
| < 1 | 0 | 0 | |
| 1-3 | 5 | 45.4 | 0.045 |
| 3-5 | 2 | 18.1 | 0.465 |
| 5-10 | 3 | 27.2 | 0.323 |
| > 10 | 1 | 9 | 0.867 |
| Historia personal enfermedades alérgicas | |||
| Sí | 9 | 81 | 0.0143 |
| No | 2 | 18 | 0.465 |
| Cirugías previa | |||
| Sí | 5 | 45 | 0.486 |
| No | 6 | 54 | 0.567 |
| Especialidades médicas | |||
| Ginecología y obstetricia | 1 | 8.3 | |
| Cirugía general | 4 | 26 | |
| Ortopedia | 1 | 11 | |
| Urología | 3 | 42 | |
| Coloproctología | 0 | 0 | |
| Cirugía plástica y reconstructiva | 1 | 12.5 | |
| Cirugía maxilofacial | 0 | 0 | |
| Cirugía cardiotorácica | 0 | 0 | |
| Angiología | 0 | 0 | |
| Cirugía oncológica | 1 | 8.3 | |
De los individuos sensibilizados al látex, 10 presentaron síntomas compatibles con alergia al látex en forma de dermatitis de contacto, urticaria, rinoconjuntivitis alérgica y síndrome de alergia oral (Cuadro 5). Por ende, se concluye que en los residentes del Hospital General de México los principales factores de riesgo para sensibilización y alergia al látex son la exposición diaria mayor a cinco horas, la exposición al látex durante uno a tres años y la presencia de otras enfermedades atópicas.
Discusión
La alergia al látex es un problema de salud pública en los grupos de riesgo, uno de los cuales es el personal de la salud, de mayor riesgo ocupacional para el desarrollo de alergia al látex.7
La prevalencia de sensibilización o alergia al látex en personal de salud varía entre 10 y 15 % en investigaciones que utilizan pruebas cutáneas y serológicas.7,8,9 Los estudios incluyen personal médico, de laboratorio y de enfermería, sin embargo, no suelen incluir a personal en formación médica, que suele ser el de mayor grado de exposición laboral y el más numerosos en el ambiente hospitalario. Encontramos una prevalencia de sensibilización al látex en residentes quirúrgicos del Hospital General de México, determinada mediante punción cutánea con extracto de látex de 11.9 %, demostrando en este grupo una prevalencia mayor a la del resto de los trabajadores de la salud.7,9,13
Independientemente del grupo poblacional de riesgo, como factores asociados encontramos mayor sensibilización en una exposición diaria > 5 horas, mayor sensibilización en el grupo con exposición de uno a tres años. Corroborando lo expuesto por autores previos en cuanto al umbral de exposición y al tiempo de exposición como factores para el desarrollo de sensibilización al látex. Baur et al. encontraron que concentraciones a partir de 0.6 ng/m en el aire ambiental de salas de hospital se asocian con mayor número de trabajadores sensibilizados y con el desarrollo de síntomas en los pacientes sensibilizados.32 Por su parte, Charous propuso como valor umbral de respuesta frente al látex en el medio sanitario una concentración de 10 ng/m.33
La reducción de alergia al látex se ha logrado en países como Alemania y Finlandia limitando el uso de guantes de látex.34 Sin embargo, en México, el costo es un factor limitante para introducir dichos cambios y una opción más prudente puede ser la correcta administración de recursos humanos en quirófanos y la identificación de individuos con alto riesgo para generar alergia al látex. Phillips et al. concluyeron que el mayor costo derivado de la adquisición de guantes sin látex se compensaría con que solo 1.1, 0.45 y 0.02 % de los sujetos en riesgo de cada una de esas instituciones, respectivamente, llegara a obtener una incapacidad total por padecer una alergia al látex.35
Las manifestaciones clínicas por hipersensibilidad del tipo I frente a las proteínas del látex son variadas y abarcan desde urticaria de contacto a la anafilaxia, pasando por la alergia respiratoria (rinitis y asma), lo que fue concordante con nuestro estudio, donde la primera manifestación clínica fue la dermatitis de contacto, seguida de rinitis alérgica, asma y síndrome de alergia oral; en nuestro estudio no tuvimos ningún caso de anafilaxia como manifestación clínica de alergia al látex.17
Ante la falta de opciones terapéuticas comprobadas, la prevención secundaria constituye el principal tratamiento para los individuos con alergia al látex. En el personal sanitario no existe la posibilidad de realizar una completa suspensión a la exposición del látex, por lo cual sugerimos el uso profiláctico de guantes empolvados de baja alergenicidad que pueden brindar una alternativa en los residentes médicos con diagnóstico de alergia al látex. Tarjanma et al. observaron disminución significativa del eccema de contacto y de las manifestaciones clínicas de alergia tras la implantación del uso de guantes empolvados y todos pudieron permanecer en su puesto de trabajo.36
Considerando los residentes de especialidades quirúrgicas realizan la mayor parte de sus prácticas médicas en el quirófano, la segunda medida de tratamiento más eficaz será la implantación de un quirófano libre de látex para aquellos sensibilizados o con alergia al látex. Para la mayoría de los objetos de látex hay alternativas fabricadas en neopreno, PVC, silicona, poliuretano, vinilo, etcétera.
Existen listas de alternativas sin látex para los dispositivos médicos en diferentes publicaciones y en internet (www.latexallergylinks.tripod.com, www.latexallergy.ndo.co.uk, www.latexallergyresources.org). Se ha corroborado el éxito de protocolos libre de látex en intervenciones quirúrgicas a individuos alérgicos al látex.37,38
Conclusiones
La alergia al látex es una de las principales enfermedades ocupacionales de los trabajadores al cuidado de la salud y representa una de las principales causas de alergia y anafilaxia perioperatoria.
Nuestro estudio demostró una prevalencia de 11.9 % de sensibilización al látex y 10.86 % de alergia al látex en residentes quirúrgicos del Hospital General de México, con lo que se observó en ambos casos una prevalencia mayor que en la población general y que se trata de grupo de riesgo para dicha enfermedad.
Los principales factores de riesgo independientes fueron el número de horas diarias de estancia en el quirófano, el número de años de exposición y el antecedente de atopia. Los factores de riesgo independientes son potencialmente modificables: regulación del tiempo de estancia en el quirófano y utilización de materiales libres de látex en residentes quirúrgicos con enfermedades atópicas concomitantes.
La principal manifestación clínica de alergia al látex en residentes quirúrgicos es la dermatitis de contacto, que puede influir directamente en el desarrollo académico, profesional y en la calidad de vida en el personal de salud.
Los métodos diagnósticos in vitro (IgE especifica) son de difícil acceso y presentan especificidad y sensibilidad menores a las pruebas cutáneas y únicamente deberán ser utilizados en individuos de difícil diagnóstico o para valorar la posibilidad de inmunoterapia específica.
De momento, el tratamiento de la alergia al látex se basa principalmente en evitar la exposición al látex, por lo cual debe ser de forma multidisciplinaria y se basa principalmente en la prevención primaria mediante la creación de verdaderos espacios libres de látex y en la identificación oportuna de individuos con riesgo para desarrollar alergia al látex y la prevención secundaria en el correcto uso de alternativas al látex mediante objetos elaborados de neopreno, PVC, silicona, poliuretano, vinilo, nitrilo y una correcta educación sobre el tema por parte de personal capacitado.
Las futuras perspectivas de diagnóstico y tratamiento van encaminadas a un diagnóstico del alérgeno específico, una clasificación por fenotipos y endotipos de la enfermedad y, posteriormente, tratamiento con inmunoterapia alérgeno específica. En nuestra opinión y de acuerdo con las recomendaciones del Grupo de Trabajo Internacional del látex, se requieren más ensayos clínicos y con mayor número de sujetos para utilizarlo en la práctica clínica diaria.











 nova página do texto(beta)
nova página do texto(beta)