Introducción
La brucelosis es una zoonosis con distribución mundial que se mantiene de forma endémica en muchas regiones de América Latina, Asia Occidental, Medio Oriente, África y algunas zonas de Europa. Se trata de una enfermedad infecciosa cuyos agentes causales son las diferentes especies de Brucella y demuestra una preferencia para la afección de los sistemas reticuloendotelial y musculoesquelético, con diversas manifestaciones del padecimiento. Es una patología que muestra una invasión intracelular y cuya adquisición se debe al contacto directo o a la ingestión de productos contaminados de predominio lácteo y sus derivados, ya sean bovinos o caprinos. Después de un periodo de incubación de una a tres semanas, el paciente se mantiene con escalofríos, fiebre y diaforesis intermitentes; se agregan fatiga, debilidad, algunas artralgias y desgaste físico generalizado. La presentación osteomuscular es frecuente y después de la manifestación neuropsicológica, es considerada como la segunda complicación más severa, especialmente cuando involucra a la columna vertebral, ya que en la mayoría de los casos es dolorosa e incapacitante. En la columna vertebral, las porciones anterior y media son las localizaciones más frecuentemente afectadas y su preferencia por superficies con hueso metafisario ha sugerido que su invasión podría tener un carácter hematógeno arterial. Esto puede producir grandes destrucciones vertebrales e invasiones epidurales severas en casos avanzados. Se reporta una serie de casos con osteomielitis brucelosa vertebral encontrada en diferentes niveles segmentarios, discutimos las opciones de tratamiento y sugerimos condiciones para llevar a cabo tratamiento quirúrgico.
Material y métodos
Se trata de un análisis descriptivo con carácter retrospectivo realizado en nuestra institución de enero de 2005 a diciembre de 2015. En la recolección de datos procuramos la búsqueda de factores predisponentes, los síntomas principales, análisis de los exámenes de laboratorio (incluyendo biometría hemática completa, velocidad de sedimentación globular, química sanguínea, reacciones febriles, proteína C reactiva), análisis de las imágenes radiológicas (que incluían radiografías simples del segmento espinal afectado, tomografía axial y resonancia magnética). En algunos casos se realizó gammagrafía ósea y todos se sometieron a confirmación histopatológica y cultivos con biopsia de hueso percutánea en el segmento vertebral afectado. El enfoque fue determinar con precisión las características e indicaciones para la selección del tratamiento, conservador o quirúrgico.
Resultados
Confirmamos un total de 18 casos con brucelosis espinal (Cuadro 1). Doce pacientes fueron hombres y seis mujeres, con un promedio de edad de 52.44 años. Sólo tres individuos habitaban en comunidades urbanas, el resto radicaban en áreas suburbanas y comunidades vecinas de menos de 2,000 habitantes. Ochenta y cinco por ciento de los sujetos refirió haber consumido productos lácteos (leche, queso, natas) con dudosa calidad en la higiene de los animales (cabra o vaca). El consumo de leche cruda “bronca” (sin confirmar intento de pasteurizado) se evidenció en 16 de los casos.
Cuadro 1: Cuadro demográfico de los casos con brucelosis espinal.

DTP = Drenaje transpedicular, LAMINEC = Laminectomía y foraminotomía radical, ESTAB/STP = Estabilización transpedicular, CORP = Corpectomía.
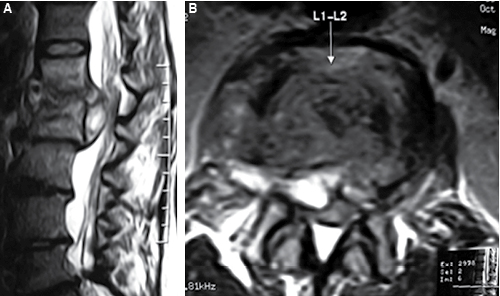
Clínicamente, el síntoma inicial en todos los casos fue fiebre y mal estado general; a esto se agregó dolor espinal de tipo axial de moderada a severa intensidad según la región afectada. Además de los síntomas iniciales, seis personas sufrían dolor radicular severo y siete compromiso sensitivo-motor de los miembros inferiores, ya fuera de origen radicular o medular, considerado como moderado a severo. Los exámenes de laboratorio demostraron tanto pruebas de aglutinación en tubo como la de 2-mercaptoetanol positivas en todos los casos, con títulos variables desde 1/320 hasta 1/1,140; la velocidad de sedimentación globular (VSG) se reportó elevada en todos los pacientes, con cifras desde 20 hasta 126 mm/hora. El rango en el incremento en los niveles de la proteína C reactiva fue desde 16.6 hasta 52.6 mg/dL. Estos mismos exámenes se realizaron en forma consecutiva como parte del seguimiento de los individuos durante y después del tratamiento decidido. En el análisis de la biometría hemática, la diferencial en las leucocitosis encontradas en todas las muestras confirmaba una neutrofilia de 57% y linfocitosis de 28% en promedio. A pesar de tener serología positiva, se decidió la realización de biopsia percutánea de hueso con aguja guiada por fluoroscopio en todos los sujetos. En estas muestras se obtuvieron aspirados y fragmentos óseos suficientemente competentes para su cultivo y estudio patológico. En dos casos, la toma de biopsia se logró con mayor efectividad utilizando una cánula de cifoplastia y microfórceps (Figura 1). En los cultivos se encontró B. abortus en 14 personas y B. melitensis en dos. En otros dos cultivos, a pesar de no haber logrado desarrollo bacteriano, tanto el estudio patológico (que demostró proceso inflamatorio crónico granulomatoso con destrucción severa de la trabécula ósea) como los resultados de laboratorio positivos fueron considerados suficientes para realizar el diagnóstico de brucelosis.
La evidencia radiológica de destrucción ósea vertebral, espondilitis, espondilolistesis y calcificación discal fue observada en todos los casos. No tuvimos desarrollo de abscesos paravertebrales, pero en dos sujetos se encontró un disco abscedado protruyendo hacia el canal espinal. En 10 personas era evidente el severo compromiso del canal medular y de los agujeros de conjunción intervertebral que coincidían con las manifestaciones clínicas. Todos los pacientes tuvieron positividad en los estudios gammagráficos con radioisótopos.
Siete individuos fueron tratados conservadoramente, un enfermo fue considerado como candidato a cirugía pero rechazó esta opción, por lo que se le ofreció sólo manejo conservador y fue incluido en este grupo. Neurológicamente, la afección medular y radicular fue indicativa para considerar la intervención quirúrgica de forma inicial en 10 sujetos. En cinco casos que se intervinieron quirúrgicamente, se les realizó descompresión del saco dural con laminectomía convencional, drenaje del contenido purulento en el cuerpo vertebral por vía pedicular y estabilización complementaria a base de sistemas transpediculares (Figura 2).
En la persona con afección cervical (C5 y C6), además del compromiso cervical existió la presencia de un gran nódulo tiroideo derecho. En ella se realizó abordaje cervical anterior, extracción de dicho lóbulo tiroideo y corpectomía de los dos niveles con estabilización usando un injerto obtenido de su cresta iliaca y placa de titanio. Dicho nódulo tuvo características histológicas benignas (Figura 3).
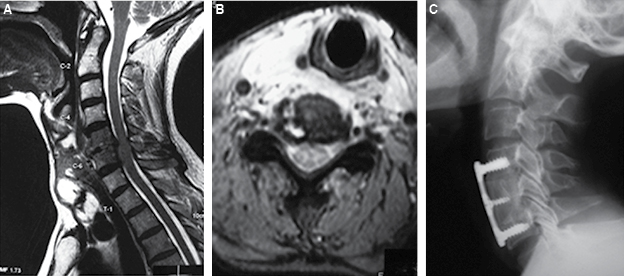
Figura 3: A y B. Afección cervical de C5 y C6 con protrusión séptica del disco y discreta epiduritis retrodiscal. Se confirma crecimiento del lóbulo tiroideo derecho. C. Rx postoperatoria con estabilización adecuada de forma convencional anterior con placa e injerto autólogo. Durante el evento quirúrgico se realizó resección de dicho lóbulo tiroideo.
En tres individuos con compromiso medular torácico y radicular severo, uno en T9-T10, otro en T12-L1 y el tercero con afección lumbar L2 y L3, se decidió realizar abordaje posterolateral extremo para una corpectomía por vía posterior de dos niveles y estabilización 360o, ya con caja intervertebral expandible en titanio o con injerto liofilizado de peroné; los tres fueron complementados con estabilización a base de tornillos pediculares (Figura 4).
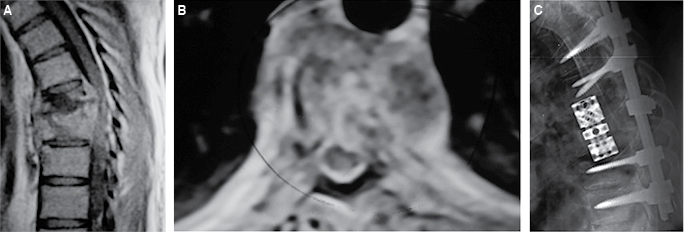
Figura 4: A y B. Resonancia magnética torácica con severa afección corporal en dos niveles, con compromiso medular y epiduritis. C. Control radiográfico postoperatorio.
Dos casos tenían afección lumbar severa con inestabilidad y compromiso neurológico; uno en L4 y otro en L5. En ambos pacientes se decidió abordaje simultáneo colocando a los individuos en posición de decúbito lateral derecho para una lumbotomía izquierda y por la línea media clásica. En la primera realizamos corpectomía de L4 con aplicación de injerto obtenido de su cresta iliaca y estabilización transpedicular desde L3 hasta S1. Sin embargo, esta persona desarrolló un absceso paravertebral, pseudoartrosis secundaria y rechazo de material. Esto motivó drenaje del absceso con cambio del sistema de estabilización y aplicación de nuevo injerto corporal y posterolateral en sitio, con lo que se logró una evolución en forma satisfactoria. En el segundo caso realizamos resección total del cuerpo vertebral de L5, aplicación de reemplazo vertebral expandible en titanio (VBR TM , Ulrich Medical) y estabilización posterior con tornillos pediculares en L3, L4 y S1, con excelentes resultados.
Finalmente, un sujeto con alteraciones neurológicas importantes con paresia profunda de L4-L5 y S1 y que cumplía con indicaciones quirúrgicas decidió en forma voluntaria no intervenirse. A los casos que se manejaron conservadoramente se les aplicaron ortesis externas consistentes en corsé lordosante tipo Taylor a permanencia, lo que ayudó al control del dolor, ofreció cierta estabilidad y promovió la curación. Se complementó con analgésicos y el esquema de antibióticos establecido.
Todos los enfermos recibieron tratamiento antimicrobiano combinado consistente en estreptomicina 1 g/día IM por tres semanas seguida de doxiciclina 200 mg/día y rifampicina 600 mg/día junto a protectores de la mucosa gástrica por espacio de tres a seis meses. En los casos que necesitaron tratamiento quirúrgico se aplicaron, además, tres dosis de cefalosporina de tercera generación como profilaxis de rutina.
La evolución fue satisfactoria en general, con una resolución del cuadro de primera instancia en 17 de los 18 casos. En aquellos que se consideraron como no quirúrgicos (ocho casos), el seguimiento se evaluó cada 21 días con exámenes de laboratorio que incluyeron pruebas de aglutinación, velocidades de sedimentación globular y proteína C reactiva. En todos ellos, la respuesta al tratamiento se reflejó de forma rotunda con normalización de los resultados; el dolor disminuyó drásticamente en un lapso de 2-3 semanas, lo que permitió aplicar sesiones de fisioterapia complementaria e incrementar el beneficio clínico de los pacientes. Una mujer con afección multinivel (caso nueve) que sufría de lumbar radiculopatía y se manejó conservadoramente mejoró en forma importante a pesar de desarrollar una escoliosis lumbar como consecuencia de la gasificación discal. Esta misma persona continúa con radiculopatía intermitente de L2-L3 sin déficit neurológico y donde el dolor generado se controla con AINE y neuromoduladores. Una enferma falleció debido a complicaciones sufridas por una descompensación diabética y al desarrollo de tromboembolia pulmonar aguda; no se consideró quirúrgica, pero el dolor axial la mantuvo en cama por espacio prolongado y falleció -ya en su domicilio- 30 días después del diagnóstico e inicio del tratamiento antimicrobiano.
Los individuos que fueron intervenidos quirúrgicamente tuvieron como criterio primordial la presencia de déficit medular o radicular, la persistencia del dolor severo y la inestabilidad mecánica espinal en los sitios afectados. De estos 10 casos, los resultados fueron muy buenos en nueve, en quienes se determinó una mejoría total, conservación de la estabilidad y se logró una adecuada fusión segmentaria vertebral; se erradicó la sintomatología neurológica y se reactivaron en sus actividades cotidianas en un lapso más corto que aquellos que no se intervinieron (en dos y seis meses, respectivamente). Tanto el dolor neuropático como el mecánico producidos por la inestabilidad segmentaria tuvieron mejor control a corto plazo debido a que se desarrollaron descompresiones extremadamente amplias, incluyendo laminectomías, foraminotomías totales o corpectomías multiniveles complementadas con estabilizaciones suficientemente sólidas que aseguraron una apropiada artrodesis espinal. En el sujeto con compromiso medular torácico, quien recibió estabilización anterior con caja y complemento pedicular por vía posterior, su déficit neurológico de ingreso (ASIA B) ha evolucionado satisfactoriamente, de manera que logra la deambulación asistido con bastón, un control adecuado de esfínteres e independencia social y laboral. La presencia de metal quirúrgico en los sitios de la contaminación por Brucella no influyó en el control del proceso infeccioso, y una vez completado su tratamiento antimicrobiano, se confirmó que había logrado una estabilización completa en los segmentos afectados. Como se describió anteriormente, en una paciente no se logró de primera instancia la artrodesis deseada y tuvo que reintervenirse quirúrgicamente a los tres meses. Tras esto, su cuadro evolucionó hacia la mejoría radicalmente.
Discusión
La brucelosis es una infección sistémica causada por un bacilo Gram negativo aeróbico que se encuentra frecuentemente en animales domésticos y es transmitido a los humanos por contacto directo, por ingestión de productos contaminados y, posiblemente, por inhalación de aerosoles.1-3 Las variantes comunes que se diseminan por linfáticos y hematológicamente son Brucela abortus (ganado), B. melitensis (cabras y camellos), B. suid (porcino) y B. cannis (perros).
La brucelosis es frecuentemente asintomática. En general, se considera que los hombres llegan a verse más afectados por cuestiones laborales. Aunque la infección inicial permite condicionar una adecuada inmunidad en más de 90% de los casos, la enfermedad multisistémica puede presentarse si la resistencia del huésped se ve comprometida.4,5
Después de un periodo de incubación que va desde algunos días hasta varias semanas, se pueden presentar de manera insidiosa fiebre de baja intensidad, debilidad, cefalea, linfadenopatía, hepatoesplenomegalia y malestares musculoesqueléticos generalizados. Al inicio, algunas infecciones son por completo asintomáticas.5 Las complicaciones tardías pueden afectar casi cualquier órgano o sistema del huésped y se pueden manifestar como artritis sépticas locales o sistémicas, involucro del sistema nervioso central, osteomielitis e infecciones espinales. Más de 54% de los casos tienen afectación vertebral. El dolor espinal localizado es el signo inicial de una espondilitis clásica.
En orden de afección, la región lumbar se ve más frecuentemente involucrada, seguida de la región torácica y, finalmente, la cervical.6-8 En esto, la frecuencia se incrementa en adultos mayores y aquellos con enfermedades crónicas subyacentes.9,10 La articulación sacroiliaca es una de las que presentan mayor afección por la brucelosis, seguida de diversas artritis periféricas, especialmente en las articulaciones sometidas a carga, como son la cadera y rodillas.1,2,11,12
De aquellos casos que desarrollan espondilitis, entre el 19 y 43% pueden tener signos neurológicos importantes condicionados por radiculopatía o compresión medular,3,6 y hasta el 20% de ellos desarrollan abscesos paravertebrales. La afección medular se ha reportado con una incidencia de 12%; en nuestro grupo, 10 pacientes (55.5%) tuvieron afección neurológica. Una forma de presentación poco usual es aquella en la que la afección inicial es exclusivamente espinal. En los casos sospechosos clínicamente, la asociación de los antecedentes de consumo de productos lácteos de dudosa calidad y la realización de las pruebas serológicas son muy eficientes para confirmar el diagnóstico.2,5,13,14 La gammagrafía ósea ha demostrado ser uno de los estudios de gabinete más sensibles para su sospecha y con alta sensibilidad confirmatoria cuando se asocia a serología positiva.
El germen causal puede ser cultivado en sangre durante los episodios bacteriémicos, en la biopsia de ganglios linfáticos, con la realización de una biopsia percutánea espinal dirigida por tomografía o fluoroscopia, o directamente de los granulomas en etapas más tardías de la enfermedad; con esto se puede lograr hacer un diagnóstico definitivo. Sin embargo, debemos tomar en consideración que los métodos de cultivo son difíciles debido a que la bacteria es de lento crecimiento y la bacteriemia es generalmente intermitente.15 La prueba de aglutinación para Brucella (títulos mayores de 1:160) es muy confiable, con 97% de positividad en personas infectadas a las tres semanas de la exposición; asimismo, la elevación de los títulos de anticuerpos específicos para Brucella por arriba de cuatro veces los niveles usuales se considera definitiva.16,17 Turgut y sus colaboradores15 sugieren que el diagnóstico de brucelosis debe ser concluyente cuando se cumplen por lo menos dos de los siguientes criterios: 1) cuadro clínico compatible con brucelosis, 2) serología positiva para Brucella, 3) hallazgos radiológicos sugestivos de involucro vertebral infeccioso, 4) aislamiento de Brucella sp. en tejidos o sangre, 5) hallazgos histológicos de tejido inflamatorio crónico no específico o ausencia de material granulomatoso caseoso.
La espondilitis brucelosa tiene especial predilección por la región lumbar. La arquitectura vertebral se puede conservar a pesar de que existan datos difusos de osteomielitis. Radiológicamente, los estudios simples ayudan a la sospecha, pero no son concluyentes.18-20 En ellos, los cambios iniciales son erosión ósea simulando nódulos de Schmorl, esclerosis ósea a nivel de las plataformas discales, formación de osteofitos anteriores en la porción superior de la vértebra afectada o degeneración gaseosa de los discos (fenómeno de vacío). Conforme la enfermedad avanza, se puede observar la destrucción de la plataforma discal, desaparición del espacio intervertebral, lesiones líticas que condicionan colapso vertebral o espondilolistesis. Se debe hacer notar que el intervalo entre el inicio de los síntomas espinales y la aparición de cambios erosivos en las radiografías simples puede llegar a ser hasta de tres meses. Es en estas situaciones y bajo la sospecha de enfermedad infecciosa que se recomienda realizar estudio gammagráfico óseo en busca de zonas focales de captación anormal, primordialmente con la proyección anterior.18
La tomografía axial en fases simples confirma los cambios óseos severos cuando hay formación de quistes en su interior o una severa destrucción del patrón óseo. Tras la aplicación de medio de contraste, se puede observar la existencia de involucro dentro del canal por tejido blando epidural y, en ocasiones, del espacio subaracnoideo. También logra sugerir alteraciones en los tejidos adyacentes.11 Es posible y muy recomendable la realización de una biopsia guiada con aspiración percutánea, lo cual puede lograrse con el uso de intensificadores de imágenes o por medio de tomografía axial computada. El procedimiento es relativamente sencillo y permite el aspirado y cultivo de material en etapas tempranas de su evolución. Recomendamos realizar de forma rutinaria la toma de biopsia directamente a través de una cánula de cifoplastia utilizando una micropinza de fragmentos, lo que brinda una importante cantidad de material para su análisis microbiológico e histopatológico. A pesar de no lograr diferenciar histológicamente la lesión brucelosa de la tuberculosa, sí sugiere los cambios inflamatorios severos del proceso osteoarticular y, en otros casos, descarta la posibilidad de malignidad en forma de lesiones primarias o metástasis espinales. Otros diagnósticos diferenciales deben incluir espondilitis piógena y la enfermedad degenerativa discovertebral con cambios discales severos, incluyendo la gasificación del disco.
Las imágenes por resonancia magnética ilustran muy bien las lesiones medulares y los efectos compresivos que se pueden generar dentro del canal. Los cambios en la espondilitis brucelosa son menos severos que aquellos en la tuberculosa, moderadamente deformantes y, en ocasiones, con formación de absceso. Hay involucro del tercio anterior del cuerpo vertebral; la arquitectura externa vertebral se mantiene más o menos intacta a pesar de ser evidente la osteomielitis vertebral difusa, invasión del espacio discal y ausencia del desarrollo de giba deformante.5,14,21-23
El tratamiento con antibióticos es el manejo ideal de la brucelosis. La monoterapia en la brucelosis se asocia a un alto índice de recidivas que va desde 25 hasta 83%, incluyendo el uso de aislado de rifampicina, trimetoprim-sulfametoxazol, oxitetraciclina, doxiciclina y ciprofloxacino, todas por vía oral. Por otra parte, la terapia dual en varias combinaciones ha demostrado una eficacia importante. Dentro de estas, la asociación de estreptomicina intramuscular con una tetraciclina oral ha demostrado pocas recaídas.24 La combinación de estreptomicina 1 g/día, doxiciclina 200 mg/día y rifampicina de 600 a 900 mg/día ha sido efectiva en nuestra serie y consideramos darla por espacio no menor a doce semanas. El prolongar los tratamientos y el uso de un triple esquema parece tener una mejor respuesta por parte del individuo, pero esto debe individualizarse, sobre todo en enfermedad focal. En un estudio abierto no aleatorizado de 31 sujetos con brucelosis espinal, la combinación de doxiciclina (≥ 12 semanas) con estreptomicina por 21 días o la combinación de ciprofloxacino más rifampicina por un mínimo de 12 semanas no demostró recaídas a los 12 meses de seguimiento.25 La respuesta al tratamiento suele ser monitorizada con pruebas repetidas de aglutinación y los antibióticos deben mantenerse hasta que los títulos desciendan a 1:160 o menos, asociados a datos clínicos y radiológicos de resolución. En caso de decidir llevar a cabo el tratamiento conservador, consideramos que es factible que tenga resultados favorables; sin embargo, esto depende en gran parte de que el enfermo no desarrolle una gran destrucción ósea o de que no se formen abscesos epidurales o paravertebrales. Recomendamos seguir estrechamente el tratamiento medicamentoso, ya que de todas las variantes clínicas en la afección por Brucella, la osteoarticular y, en particular, la que afecta la espina, llega a tener una alta tasa de recidiva. De esto se deriva nuestra sugerencia de que por lo menos sean de tres a cinco meses de ingesta de medicamentos.
Por otra parte, debemos pensar en la presencia de osteomielitis vertebral por Brucella si existe una fractura patológica con involucro al canal medular con o sin déficit neurológico, cuando se identifican abscesos (ya sean epidurales o paravertebrales), cuando hay septicemia persistente a pesar del tratamiento antimicrobiano, con dolor incontrolable y una deformidad espinal inaceptable en el plano sagital o coronal.26-30
En nuestra experiencia y con este análisis podemos definir con mucha precisión las indicaciones para que las personas con afección espinal brucelosa sean consideradas candidatas a cirugía. La primera y más importante es la presencia de compromiso neurológico. Este puede ser selectivo y manifestarse como radiculopatía uni- o multisegmentaria con predominio de dolor, en ocasiones incontrolable con el uso de medicación convencional. También, la afección medular producida por una epiduritis con compromiso vascular directo sobre el cordón medular o de forma compresiva por la presencia de abscesos epidurales, fragmentos óseos del cuerpo vertebral o secundario a la extrusión de algún disco séptico. Con esto debemos considerar que las decisiones quirúrgicas deben ser individualizadas y se basan en la localización anatómica de la afección, el número de los niveles involucrados y la conservación de la estabilidad en la columna vertebral en los planos sagital y coronal. Como última opción y ante la falla de un tratamiento conservador, la cirugía está indicada para desbridar abscesos, eliminar fragmentos libres de hueso contaminados o epiduritis progresiva (Cuadro 2).
Cuando la afección predomina en el tercio anterior de la columna cervical recomendamos el abordaje por vía anterior y lograr un curetaje discal o una corpectomía total con aplicación de injerto de cresta iliaca y estabilización con placa anterior. La limpieza adecuada de las superficies óseas involucradas es importante para obtener un lecho que permita el acceso de medicamentos antimicrobianos complementarios y facilite la integración de los injertos. El drenaje y lavado de pus confirman espondilitis y permiten el cultivo e identificación del germen.31 En casos donde la infección se sitúa en la región torácica con compromiso de la estabilidad espinal recomendamos realizar un abordaje simultáneo por vía anterior y posterior, ya sea en forma mínimamente invasiva retropleural o de manera posterolateral ampliada con facetectomía total y costotransversectomía. Ambas técnicas permiten la resección del cuerpo vertebral, el curetaje de las plataformas discales y la aplicación de soportes anteriores, ya sea en la modalidad de hueso liofilizado cortical de tibia o peroné, o bien, implantes expandibles en titanio; en ambas situaciones recomendamos completar con implantes pediculares por vía posterior. Para las lesiones de la región lumbar, el abordaje posterior convencional con laminectomía, aspiración del material purulento dentro del cuerpo vertebral por vía transpedicular y una estabilización larga (dos niveles arriba y dos abajo) o en forma híbrida (dos arriba y uno abajo) puede ser suficiente para que el proceso infeccioso sea controlado. Los abscesos epidurales suelen ser drenados eficazmente de esta manera y su pronóstico es, en general, muy bueno cuando existe un diagnóstico temprano y tratamiento adecuado, ya que se logra drenar sustancia purulenta y retirar material de granulación epidural que envuelve al saco dural y, en ocasiones, a las raíces. Izci, en la presentación de un caso con severa epiduritis, refiere que dichos granulomas pueden ser nichos que contengan pus en su interior, lo que hace primordial su exéresis.30,32,33 La asociación de un abordaje anterior a través de una lumbotomía está indicada en caso de existir una severa destrucción corporal que ponga en riesgo la estabilidad de la columna vertebral o condicione una importante deformación.
Conclusión
La espondilitis brucelosa debe ser considerada dentro del grupo poblacional en el que la calidad de la higiene alimenticia es dudosa y aquellos que presentan malestar general, fiebre y dolor espinal de tipo axial. El diagnóstico se basa en la clínica del paciente, los exámenes de laboratorio y confirmación con imagenología especializada. La biopsia vertebral guiada por tomografía axial computada o fluoroscopia de alta calidad descarta la posibilidad de malignidad. El tratamiento se basa en las condiciones físicas generales del individuo, su estado neurológico, la estabilidad mecánica de la columna vertebral y la observación de lesiones asociadas, como abscesos paravertebrales o peridurales. El tratamiento quirúrgico debe ser considerado como el último recurso debido a la buena respuesta que existe a los antibióticos; entre tres y 29% de los sujetos requerirán de algún procedimiento quirúrgico y es aquí donde -con base en los conceptos de estabilidad, descompresión, fusión y balance sagital- estará indicado realizar los procedimientos necesarios de manera individualizada para cada caso. No contraindicamos el uso de implantes corporales de titanio como una alternativa para lograr la estabilidad espinal. A pesar de los resultados tan exitosos que se pueden obtener con estos principios de tratamiento, la prevención de esta enfermedad sigue siendo el objetivo primordial para su erradicación.











 nueva página del texto (beta)
nueva página del texto (beta)