ANTECEDENTES
El dispositivo intrauterino es un método anticonceptivo reversible, de larga duración, sumamente eficaz y costo-efectivo. Es una de las formas más comunes de control de la natalidad reversible, con más de 100 millones de usuarias en el mundo.1 La perforación uterina secundaria a un DIU es una complicación rara y grave. Se estima que la tasa de perforación se encuentra entre 0.3 y 2.6 casos por cada 1000 pacientes. 2 La Organización Mundial de la Salud recomienda que todos los dispositivos intrauterinos desplazados se retiren lo antes posible. 3 La perforación uterina requiere de la extracción quirúrgica del dispositivo debido a la posibilidad de lesión u obstrucción intestinal. En el pasado, los cuadros adherenciales o de perforación requerían de la vía laparotómica para extraer con éxito el DIU; sin embargo, los avances en la técnica laparoscópica han permitido a los cirujanos recuperar con seguridad estos dispositivos. Enseguida se expone el caso de una mujer con 16 semanas de embarazo, con un DIU de cobre migrado hacia la cavidad peritoneal, con extracción exitosa del mismo por vía laparoscópica.
CASO CLÍNICO
Paciente de 32 años, enviada de la consulta de Ginecología del Hospital Universitario Virgen del Rocío, en Sevilla, España, con diagnóstico de embarazo incipiente y un dispositivo intrauterino de cobre. Sus antecedentes médicos no se consideraron de interés. Se trataba del segundo embarazo que finalizó mediante cesárea. Tuvo un periodo de lactancia de 18 meses y habían trascurridos diez meses desde la colocación del DIU, sin revisiones ginecológicas posteriores.
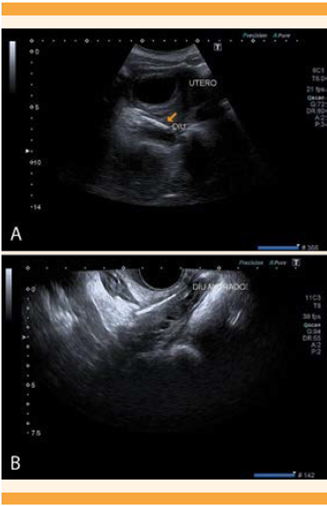
Se efectuó una valoración global en la consulta, con exploración física general y ginecológica. Su estado general era bueno y los genitales externos eran normales. En la especuloscopia, el cuello uterino no tenía alteraciones macroscópicas y no se visualizaban los hilos del DIU. La exploración se complementó con una ecografía transvaginal y una resonancia magnética, en la que se advirtió el útero gestante, con un embrión vivo en su interior acorde con las 12 semanas. El anejo derecho era de ecoestructura y tamaño normal, evidenciando el vástago del DIU enclavado en la trompa derecha (Figuras 1y2). Ante la complejidad del caso, se discutió en una sesión clínica, aportando las últimas actualizaciones de la Organización Mundial de la Salud (OMS) sobre el tema y, por último, se consensuó su retiro mediante cirugía laparoscópica. Así, pues, se efectuó la laparoscopia exploradora a las 16 semanas de gestación, extremando las precauciones durante la misma, en la posición mínima de Trendelenburg a 12 grados. Se decidió acceder con una entrada laparoscópica abierta, siguiendo la técnica de Hasson. Se realizó una incisión con bisturí en el ombligo, posteriormente se fue avanzando bajo visión directa por la aponeurosis y el peritoneo hasta entrar en la cavidad. Se utilizó una presión intraabdominal de 8 mmHg, una óptica de 0o y energía de ultrasonido para cortar y coagular; se evitaron la energía monopolar y bipolar. El procedimiento se llevó a cabo mediante tres puertos laparoscópicos, a la altura del ombligo, donde se introdujo el trócar óptico de 11 mm y, en la fosa iliaca izquierda y derecha, con trócares accesorios de 5 mm. Durante la cirugía se confirmó la existencia del DIU enclavado en el ligamento útero-ovárico derecho (Figura 3), que se extrajo sin complicaciones. Después del procedimiento se realizó una ecografía abdominal para confirmar la viabilidad fetal. La evolución posoperatoria fue excelente, con alta a su domicilio a las 24 horas de la intervención. A la hora del envío a publicación del reporte, la paciente cursaba la semana 30 y el embarazo trascurría con normalidad.
DISCUSIÓN
El DIU es un dispositivo anticonceptivo reversible, de acción prolongada, que se implanta en la cavidad uterina. La OMS estima que, aproximadamente, 160 millones de mujeres lo utilizan. En España, la tasa de uso del DIU es baja, alrededor del 5%; el porcentaje de embarazo en portadoras de DIU es de alrededor de 0.1 a 1.0%.1 En general, se ha demostrado que el DIU es un método seguro pero, al igual que con cualquier método anticonceptivo, existen posibles efectos secundarios y complicaciones. Algunas de éstas son comunes, como el dolor abdominal y el sangrado uterino anormal. Sin embargo, otras son poco frecuentes, como la enfermedad inflamatoria pélvica, la expulsión, la retracción en el cuello uterino o el útero, y la perforación uterina. 4 Esta última se considera una complicación rara, con una incidencia de 0.5 a 13 casos por cada 1000 mujeres. 4
Los factores de riesgo de perforación uterina descritos luego de la inserción de un DIU son: la inexperiencia de la usuaria, la posición del útero en retroversión, la debilidad de la pared uterina en el lugar de inserción, situación que ocurre habitualmente como consecuencia de la multiparidad, la cesárea previa o un aborto. 5-8 Diversos estudios recientes señalan el antecedente de cicatriz uterina secundaria a cesárea como el principal factor favorecedor de la perforación uterina previa a la migración del DIU.6,9,10,11 Así mismo, la inserción durante el posparto y lactancia concurrente también se han señalado como factores de riesgo. Las concentraciones de estrógeno durante el posparto son bajas durante la lactancia, lo que hace que el útero disminuya constantemente de tamaño y aumente el riesgo de perforación. La producción de oxitocina durante la lactancia también puede contribuir a la contractilidad e involución uterina. Además, el aumento de las concentraciones de endorfinas en mujeres lactantes puede aumentar el riesgo de perforación no detectada porque la disminución del dolor puede permitir que la perforación pase inadvertida. 12 Anderson y su grupo13 encontraron que al 90% de las mujeres con perforaciones se les insertó el dispositivo en el plazo de un año después del embarazo, y al 62% de esas pacientes se le insertó el DIU en el trascurso de las 12 semanas posteriores al parto. Caliskan y colaboradores14 informaron hallazgos similares porque al 87.3% de las mujeres con perforaciones del DIU se les insertó el dispositivo durante el primer año de embarazo, y al 47.2% de esas pacientes se les insertó el DIU durante las 12 semanas posteriores al parto. En la paciente del caso se tenía el factor de susceptibilidad de útero en retroversión, pared uterina debilitada debido al antecedente de cesárea previa, así como colocación del dispositivo en un plazo inferior a 12 meses desde el momento del parto, aún en periodo de lactancia.
El signo descrito con más frecuencia en la exploración de estas pacientes es la ausencia de visualización de los hilos a través del orificio cervical externo; sin embargo, se han señalado multitud de síntomas. Shen y su grupo reportaron el caso de una paciente con infecciones urinarias de repetición. 15 Li y colaboradores identificaron el cuadro de una mujer que consultó por dolor lumbar a causa de una hidronefrosis unilateral. 16 El embarazo también puede ser un síntoma sugerente y complica el procedimiento para extraer el DIU.9,17 En la paciente del caso, la sospecha diagnóstica de la migración del DIU se inició con el embarazo.
Aproximadamente el 80% de los dispositivos intrauterinos se localizan en la cavidad peritoneal después de la perforación; la migración hacia los órganos circundantes es una complicación infrecuente pero grave. Las posibles localizaciones, después de la migración, incluyen: el epiplón, el colon rectosigmoide, 18 el peritoneo, la vejiga,6,9,10,15 el apéndice, el intestino delgado, los anexos17,19 y los vasos iliacos. 6 La migración del DIU hacia los órganos adyacentes conduce a obstrucción intestinal, perforación peritoneal, apendicitis, formación de cálculo vesical, nefropatía obstructiva, 16 formación de fístulas y adherencias intraperitoneales que pueden provocar infertilidad. 20
Cuadro 1 Casos publicados de DIUs migrados (2015-2020)
| Autor | Año |
Edad (años) |
Antecedente obstétrico |
Momento de inserción |
Síntoma | Localización del DIU |
| Niu et al. 9 | 2015 | 29 | G2 C2 | Gestación | Vejiga | |
| Uysal et al. 20 | 2016 | 44 | G2 P2 | 2 años Lactancia | Dolor en el hipogastrio | Anejo derecho |
| Shen et al.16 | 2016 | 42 | G1 P1 | Síndrome miccional | Vejiga | |
| Cheung et al.6 | 2018 | 26 | G4 A1 P2 C1 | 1 año Tras IVE | Dolor | Espacio de Douglas |
| 34 | G2 C2 | Gestación | Vejiga | |||
| 26 | G3 C3 | 2 años | Dolor | Vasos ilíacos | ||
| Lei et al. 18 | 2019 | 37 | 2.5 años | Dolor | Recto | |
| Giampaollino et al. 17 | 2019 | 30 | G2 P2 | 3 meses | Gestación | Anejo izquierdo |
| Basiri et al. 10 | 2019 | 37 | G1 C1 | 11 años | ITUs de repetición | Vejiga |
| Arif et al. 11 | 2019 | 34 | G1 C1 | 5 años | Absceso abdominal | Pared abdominal |
| Li et al.16 | 2019 | 30 | G1 P1 | 5 años 3 meses tras parto | Dolor lumbar Hidronefrosis | Uréter |
El diagnóstico de esta complicación se basa en la anamnesis, identificación de factores de riesgo, la exploración clínica y las pruebas complementarias: ecografía, radiografía o TAC. La ecografía debe ser el estudio de imagen inicial. La radiografía convencional es necesaria para el diagnóstico de expulsión, pero también puede ser útil para determinar si hay perforación uterina. Puede establecerse el diagnóstico definitivo de perforación uterina con la radiografía cuando el DIU se encuentra por encima del borde pélvico, muy lateral (en una proyección anteroposterior) o muy anterior o posterior (en una proyección lateral). La TAC ayuda a medir la gravedad de la perforación; es útil para evaluar, además, otras complicaciones (secuelas de adherencias, obstrucción intestinal, perforación del DIU en estructuras adyacentes, abscesos intraabdominales, etc.). No obstante, no es esencial para establecer el diagnóstico, y el acceso directo con cirugía es apropiado en la mayoría de los casos. La resonancia magnética no suele solicitarse de primera intención, aunque podría ser útil para la localización del dispositivo y su evaluación en relación con el útero. 4
El tratamiento consiste en extraer el dispositivo en el menor tiempo posible mediante un procedimiento quirúrgico, incluso en pacientes asintomáticas. 8 La recomendación de la cirugía mínimamente invasiva es la prioritaria, incluidas la histeroscopia, cistoscopia, colonoscopia o laparoscopia, dependiendo de la localización del dispositivo intrauterino. En una revisión sistemática, Gill y su grupo21 analizaron 179 casos de laparoscopia diagnóstica en casos de perforación por DIU. La extracción laparoscópica se logró con éxito en el 64.2% (115 de 179) de los casos. Este estudio apoya el intento de extracción laparoscópica como opción de primera línea en pacientes sintomáticas y de tratamiento razonable en las asintomáticas. Por lo que se refiere a la paciente del caso, en virtud de que tenía antecedentes de cesárea, que hizo suponer la existencia de adherencias, y el útero estaba aumentado de tamaño, ocupando gran parte de la cavidad abdominal, y con distorsión de la anatomía normal, debió tenerse especial precaución al explorar el abdomen. No obstante, la laparoscopia, incluso durante el embarazo, ha demostrado su seguridad y simpleza en una variedad de afecciones que requieren intervención quirúrgica.
CONCLUSIONES
La perforación uterina, con o sin migración extrauterina del dispositivo, es una complicación poco frecuente pero potencialmente grave. La Organización Mundial de la Salud recomienda su extracción, incluso en pacientes asintomáticas, que pueden alcanzar al 30%. La anamnesis adecuada, la exploración detallada y la ecografía pueden ser suficientes para su diagnóstico; sin embargo, se requiere planificar su extracción en el menor tiempo posible. La cirugía laparoscópica ha demostrado ser una herramienta segura y simple para tratar una variedad de afecciones quirúrgicas, incluso durante el embarazo. Es indispensable reportar los casos de dispositivos intrauterinos desplazados o migrados que permitan aumentar el conocimiento de esta complicación y optimizar, así, su diagnóstico y tratamiento.











 nueva página del texto (beta)
nueva página del texto (beta)