INTRODUCCIÓN
Las lesiones vasculares en lactantes y niños se clasifican principalmente en dos grupos: tumores y malformaciones vasculares.1 Los hemangiomas infantiles se encuentran dentro del grupo de tumores benignos junto con otros como el granuloma piógeno, hemangioendotelioma kaposiforme y el hemangioma en penacho. Sin embargo, los hemangiomas infantiles son los tumores vasculares más comunes.2
Los hemangiomas infantiles se caracterizan por tener una fase de crecimiento, de estabilidad y de involución; en contraste con las malformaciones vasculares que están conformadas por capilares, arterias, venas y vasos linfáticos anómalos y crecen de manera proporcional al crecimiento del niño, generalmente sin involucionar.2 Existen otros hemangiomas poco comunes con una rápida involución (RICH) o hemangiomas que no involucionan (NICH); distintos a los hemangiomas infantiles.1
EPIDEMIOLOGÍA
La verdadera incidencia de los hemangiomas infantiles se desconoce, pero se estima que cerca del 10% de los niños caucásicos los presentan.3 Algunos factores que predisponen a su aparición son: género femenino (de 2-3 veces más riesgo);4 ser pre-término y con bajo peso al nacer;5 productos de embarazos múltiples; edad materna avanzada; placenta previa o alguna otra anomalía placentaria.5
CUADRO CLÍNICO
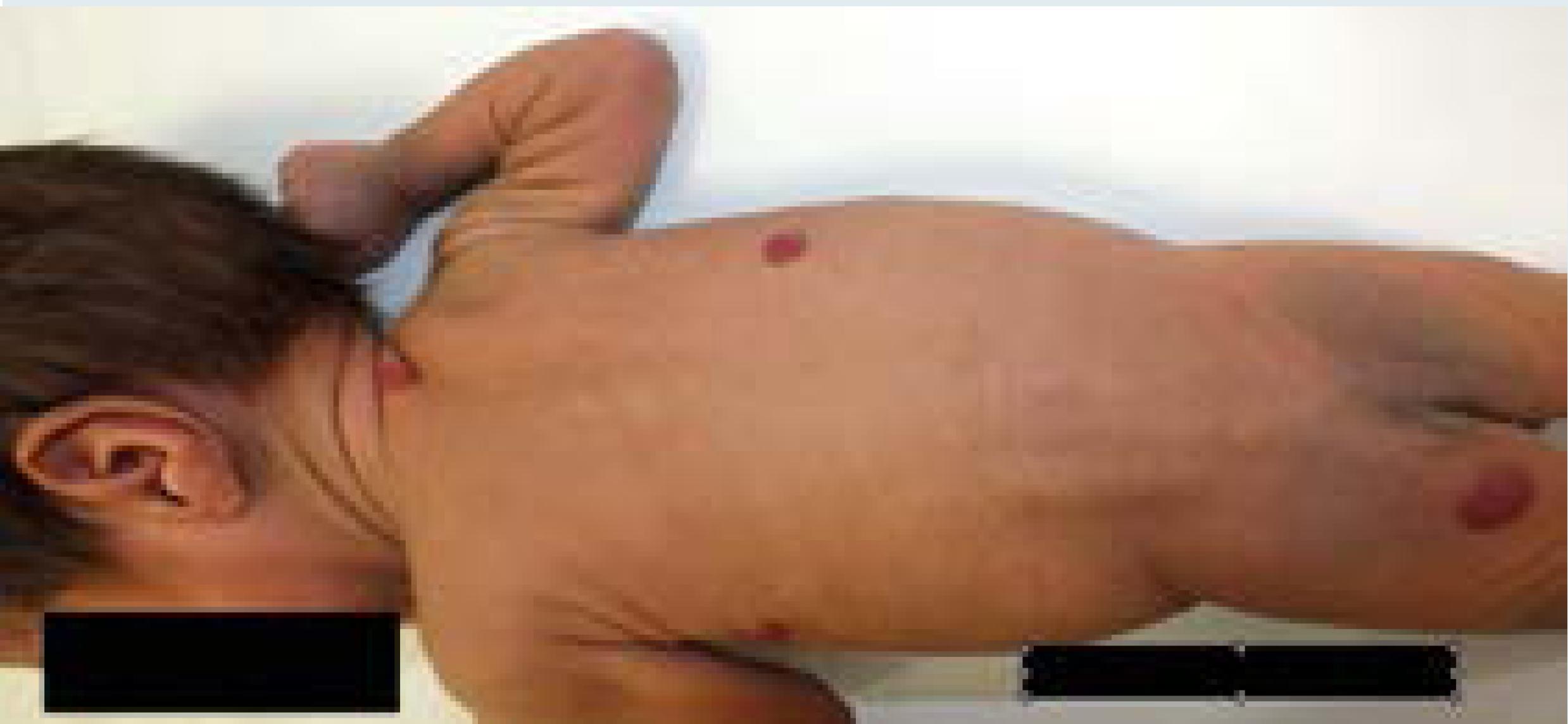
La mayoría de los hemangiomas infantiles no son clínicamente evidentes al nacimiento, sino en los primeros días a semanas de vida.6 En muchos casos se encuentra una lesión premonitoria que es una placa violácea o con telangiectasias y una zona de vasoconstricción periférica.2 Generalmente, las lesiones son únicas, aunque en el 20% de los casos pueden existir múltiples6 (Figura 1). Pueden aparecer en cualquier parte de la piel, mucosas, incluso órganos internos como intestino o hígado, pero generalmente lo hacen en cabeza y cuello.2 El aspecto clínico depende de la localización y profundidad; de acuerdo a su profundidad se clasifican en:
Superficiales (más comunes): pápula o nódulo de color rojizo sobre piel clínicamente normal.7 Sus sinónimos son hemangiomas capilares o en fresa, pero el término correcto es hemangioma infantil superficial.8
Profundos: nódulos subcutáneos de tonalidad azulada con telangiectasias centrales,2 su sinónimo es hemangioma cavernoso, pero este término es confuso y es mejor evitarlo.2
-
Mixtos: con características clínicas tanto superficiales como profundas7 (Figura 2).
De acuerdo a su localización pueden clasificarse como:
Localizados: los más comunes, generalmente en cara cerca de la línea media.
-
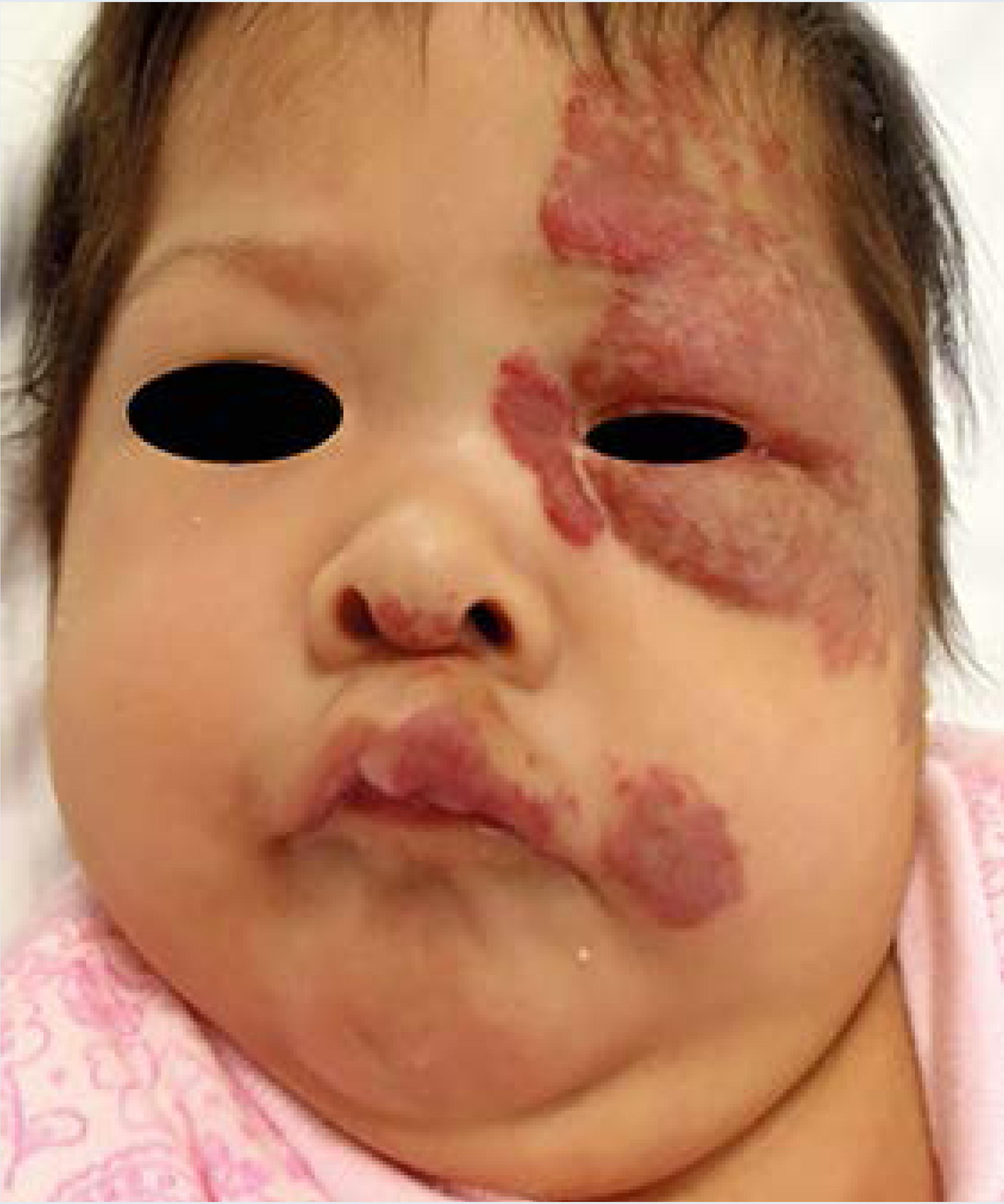
Segmentarios: generalmente afectan un territorio cutáneo específico sin pasar línea media9 (Figura 3) y requieren un tratamiento más intensivo y prolongado en comparación con los hemangiomas localizados.2 Además, pueden asociarse a síndromes como PHACES y LUMBAR.
Los hemangiomas infantiles tienen tres fases:
Fase de proliferación que consta de una etapa de crecimiento rápido durante los primeros 5 meses de vida, en la cual crece el 80% de su tamaño final, y a partir del 6º a 12vo mes ocurre la fase de crecimiento lenta.1,3 La proliferación después del año de vida puede ocurrir, pero es poco común.3
Fase de estabilidad o meseta en la que el hemangioma deja de proliferar, puede sobreponerse con la fase de crecimiento lenta.
Fase de involución espontánea que típicamente inicia a partir del año de edad y continúa a lo largo de los años, se estima que el tamaño del hemangioma disminuye 10% al año, por lo que a los 5 años habrá involucionado el 50% aproximadamente.
Los hemangiomas infantiles pueden ser marcadores de síndromes con distintas malformaciones según la topografía, como:
-
Síndrome de PHACE: acrónimo en inglés para describir un síndrome neurovascular, el cual está definido por las características enlistadas en el (Cuadro 1)9-12 El diagnóstico de PHACE es clínico por la presencia de un hemangioma segmentario más una o más de las anomalías previamente descritas. Los pacientes en los que se sospeche este síndrome deberán ser evaluados por oftalmología, neurología, cardiología y dermatología. Se sugiere realizar angiorresonancia magnética nuclear de cabeza, cuello y pecho, para descartar o confirmar anomalías.2,10
Cuadro 1 Síndrome de PHACE
P Anomalías de fosa posterior (anomalía extracutánea más común)9 Más común es el complejo Dandy-Walker que consta de hipoplasia cerebral o atrofia o disgenesia/agenesia del vermis10 H Hemangioma Grande, segmentario, facial o cefálico, afecta de uno a varios dermatomas A Anomalías arteriales Persistencia de arterias embrionarias y agenesia de la arteria carótida o vertebral C Cardiacas (segunda manifestación extracutánea más común)9 Coartación de la aorta, anormalidades del arco aórtico, defectos ventriculares o septales11 E Oculares Microoftalmos, persistencia de venas fetales y atrofia del nervio óptico10 -
Síndrome LUMBAR, acrónimo de las características enlistadas en el Cuadro 2. Es necesario que estos pacientes sean evaluados por urología, neurología y dermatología.13-16
DIAGNÓSTICO
El diagnóstico de los hemangiomas infantiles es clínico; sin embargo, en los casos en los hubiera duda, se puede realizar una biopsia de piel, en la que se observarían vasos capilares proliferativos con marcador GLUT1 positivo, lo cual es patognomónico.17
DIAGNÓSTICOS DIFERENCIALES
Los hemangiomas infantiles segmentarios en cara pueden confundirse tempranamente con una malformación capilar o mancha en vino de oporto segmentaria (asociada o no a síndrome de Sturge-Weber).11 Una diferencia importante es que la malformación capilar no va a proliferar ni involucionar.18
También pueden confundirse con un granuloma piógeno; sin embargo, la edad de aparición y el curso clínico de éstos son muy distintos. Por último, pueden confundirse con los otros tumores vasculares poco comunes como hemangioendotelioma kaposiforme, angioma en penacho y los RICH o NICH.19
COMPLICACIONES
La complicación más común es la ulceración, debe sospecharse hemangioma infantil en fase de proliferación rápida, con cambio de coloración antes de los tres meses, y si están localizados en puntos de fricción y maceración.20 Puede haber infección o sangrado como consecuencia de la ulceración.
Los hemangiomas infantiles de localización cervicofacial, mandibular o distribución en forma de barba tienen riesgo de obstrucción de vía aérea, que debe sospecharse en pacientes que desarrollan estridor o disfonía progresiva, tos o cianosis.1
Los hemangiomas infantiles periorbitarios confieren riesgo de obstrucción del campo visual durante su fase de proliferación y de astigmatismo por la presión ejercida en la córnea.21 La evaluación por oftalmología es prioritaria ya que podría haber un daño permanente, incluso ceguera.1
Aunque sumamente raro, puede aparecer el fenómeno de Kasabach-Merrit, el cual genera trombocitopenia o coagulopatía severa como resultado del atrapamiento de plaquetas por el hemangioma infantil, aunque generalmente se asocia a hemangioendotelioma kaposiforme y angioma en penacho.
TRATAMIENTO SUGERIDO
Debe ser individualizado según el tamaño, número y localización de las lesiones, para así poder predecir las posibles complicaciones.
Consultar/referir al paciente con un dermatólogo pediatra lo más pronto posible, preferentemente antes de o durante la fase de proliferación del hemangioma (primeras semanas de vida).
El paciente debe ser valorado constantemente durante la fase proliferativa por el dermatólogo pediatra. Una manera efectiva de llevar un control sobre la lesión es documentándola por medio de fotografías.
Educar a la familia sobre el curso natural que tendrá el hemangioma infantil, posibles complicaciones y tratamiento cuando esté indicado, así como sus riesgos y beneficios.
Enfatizar que al involucionar el hemangioma infantil la piel puede presentar atrofia, cicatrices, piel redundante o telangiectacias; eventualmente puede requerirse manejo quirúrgico.22,23
INDICACIONES PARA INICIAR TRATAMIENTO
Lesiones que puedan alterar la función adecuada, como son las periorbitarias, aquellas que puedan obstruir vía aérea o la alimentación, aquellas que generen sangrado como gastrointestinales o alteraciones circulatorias como las hepáticas grandes.
-
Lesiones con alto riesgo de cicatrización o desfiguramiento como segmentarias, periorbitarias, en nariz (nariz de Cyrano), boca y periauriculares; que reciben trauma constante24 o que tienen gran tamaño o crecimiento acelerado (Figura 4).25-28











 nueva página del texto (beta)
nueva página del texto (beta)